Научный обзор: Болезни органов дыхания
Статьи “Scitntific compendium”Предыдущий раздел | Содержание | Следующий раздел
3. Болезни органов дыхания
3.1 Физиология кашля
Кашель представляет собой вторичный защитный механизм очистки для бронхиальной системы, возникающий при повреждении основного механизма очистки – мукоцилиарного клиренса (например, при курении) или при попадании в дыхательные пути инородного материала (при ингаляции, гиперсекреции, отеке легких, задымленности или запыленности воздуха).
Кашлевой рефлекс начинается со стимуляции механорецепторов (миелинизированных быстро адаптирующихся, т. н. «раздражительных», рецепторов). Кашлевой рефлекс может быть вызван сигналом из любого участка, где есть кашлевые рецепторы: по всей области верхних и нижних дыхательных путей, в паренхиме легких, а также в плевре, перикарде, диафрагме, в пищеводе и в желудке. Вместе с тем рецепторы распределены неравномерно: наиболее густо – в гортани и рядом с ней (в глотке, трахее, крупных бронхах) 20,21.
Эффективный кашель при необходимости позволяет очистить различные участки дыхательных путей. В альвеолах, бронхиолах и мелких бронхах нет рецепторов, способных инициировать кашлевой рефлекс. Вначале секрет «вытесняется» из периферийных зон посредством мукоцилиарного клиренса и динамического сжатия, и далее транспортируется в средние или крупные бронхи (до 5-го или 6-го порядка).
Они содержат кашлевые рецепторы, раздражение которых вызывает кашель. Объем дыхания непосредственно перед кашлем определяет, какая часть дыхательных путей очищается (между гортанью и бронхами 5-6-го порядка).
Клинически кашель подразделяют на продуктивный и сухой, хотя границы между этими категориями нечеткие. Продуктивный кашель в 24 часов обычно приводит к выделению 30 мл мокроты (что эквивалентно объему 2 столовых ложек) 21.
3.2 Острые респираторные заболевания
3.2.1 Простуда
Определение:
Простуда – это любая легкая, как правило, вирусная острая инфекция, сопровождающаяся катаральным воспалением верхних дыхательных путей (ринофарингит).
Эпидемиология:
Простуда (чаще всего возникает весной и осенью) – это наиболее распространенная человеческая инфекция, которую в 90% случаев вызывают вирусы (как правило, риновирусы, реже коронавирусы, вирусы парагриппа, гриппа и аденовирусы). Примерно в 5-10% случаев возбудителем является гемолитический стрептококк группы А. Подобное заболевание может быть вызвано и хламидиями (Chlamydia pneumoniae ). Описаны несколько сотен вирусов, способных вызвать простуду. Широкий спектр возбудителей делает любой тип иммунизации малоэффективным. Возбудитель передается с аэрозолем, образующимся при кашле и разговоре, и при непосредственном контакте (при рукопожатии, поцелуях и т.д.). Вирус проникает в клетки [слизистой оболочки] носа и горла и быстро размножается в них. Симптомы возникают через 1-2 дня после заражения. Эти симптомы являются следствием защиты организма: чихание, насморк и кашель – для удаления возбудителя, а воспаление – для активации иммунных клеток. Перед тем, как вирус будет уничтожен иммунной системой организма, он [вирус] использует акты чихания и кашля для инфицирования следующего человека. В течение первых трех дней болезни простуженный человек опасен в плане высокого риска передачи инфекции.
После излечения от простуды человек будет иммунным в отношении того вируса, который вызвал заболевание. Однако, в связи с большим количеством различных вирусов, вызывающих простуду, этот иммунитет ограничен, и пострадавший может легко заразиться другим вирусом и снова заболеть.
Симптомы:
Симптомы включают гиперреактивность [слизистой оболочки] носа, ограничение носового дыхания, боль в горле, боль при глотании, осиплость голоса, кашель. Кашель может быть либо сухой (непродуктивный кашель) или с выделением слизи (кашель с мокротой); если развивается связанная с инфекцией гиперчувствительность бронхиальной системы, он может сохраняться до 8 недель (и более) после стихания инфекции. Общие симптомы, такие как чувство недомогания, лихорадка и т.д., как правило, легкие или не отмечаются. Клинически обнаруживают покраснение и отек слизистой оболочки носа и покраснение горла. Простуда относятся к группе инфекций верхних дыхательных путей. Это заболевание отличается от гриппа, который является тяжелой вирусной инфекцией дыхательных путей. Для гриппа характерны и другие симптомы, например, повышение температуры, озноб и мышечные боли, хотя эти заболевания часто путают.
Лечение:
Лечение зависит от симптоматики. Могут быть использованы: симпатомиметические препараты (назальные спреи или капли для устранения заложенности носа), обезболивающие и жаропонижающие препараты (парацетамол, ацетилсалициловая кислота), противокашлевые препараты (в случае тяжелого, сухого кашля, например, кодеин, отхаркивающие средства – для стимуляции продуктивного кашля). Сухой кашель связан с механизмом раздражения, поэтому снятие [избыточного] раздражения и подавление кашля приносит пользу пациенту. Если кашель является продуктивным, пациенту целесообразно назначить средство для облегчения отхаркивания трахеобронхиального секрета.
Симптомы исчезают в течение 1-2 недель. Если будет заподозрено обусловленное стрептококком развитие ангины или фарингита, потребуется лечение антибиотиками.
Вторичные заболевания:
Вирусная инфекция верхних дыхательных путей может способствовать развитию бактериального синусита или среднего отита (вследствие иммунной недостаточности). Также возможно развитие респираторных заболеваний нижних дыхательных путей (например, бронхита).
3.2.2 Острый бронхит (трахеобронхит, ларинготрахеобронхит)
Определение:
Острый бронхит является острым воспалением бронхов. Изолированной бронхит почти никогда не встречается; практически всегда в разной степени воспалением поражаются и другие отделы дыхательных путей, часто трахея (так называемый трахеобронхит). При остром ларинготрахеобронхите также поражается гортань. В следующем разделе для простоты используется единый термин бронхит.
Этиология:
Примерно в 90-95% случаев заболевание вызывают вирусы, в 5-10% случаев – бактерии (часто на фоне гриппозной инфекции). После вирусной инфекции могут развиваться вторичные бактериальные инфекции. Из вирусов наиболее частыми возбудителями являются вирусы гриппа, парагриппа, респираторно-синцитиальный вирус, вирусы Коксаки, ЕСНО, энтеро- и аденовирусы. Бактериальные инфекции, как правило, вызывает пневмококк, гемофильная палочка, микоплазмы и хламидии. В зависимости от возраста пациента, заболевание с различной частотой вызывают вышеупомянутые вирусы или бактерии.
Возбудители передаются воздушно-капельным путем, и заболевания наиболее часто возникают в конце осени. Эпидемии возникают каждые 3-4 года, а глобальное распространение (пандемия) – каждые 10-30 лет. Серьезный трахеобронхит может вызвать вдыхание в высоких концентрациях раздражающих газов (например, аммиака, хлора, озона и др.); хорошо растворимые газы, такие как аммиак, преимущественно вызывают воспаление верхних дыхательных путей, в то время как менее растворимые и растворимые в жирах газы, например, озон, могут стать причиной тяжелого повреждения легких – токсического отека легких. Высокие концентрации озона, оксида азота и оксида серы («смог») могут вызвать раздражение слизистой оболочки дыхательных путей, что способствует развитию вирусных или бактериальных инфекций дыхательных путей (так называемый «бронхит раздражения»).
Патофизиология и симптомы:
В начале заболевания отмечаются симптомы простуды, такие как головная боль и боли в конечностях, чувства жара, зябкости и т.д. Усиливается приток крови к слизистой оболочке бронхов (гиперемия). В слизистой оболочке активируются слизистые и бокаловидные клетки, что приводит к гиперпродукции слизи.
Изначально возникает непродуктивный и болезненный трахеальный кашель, часто в сочетании с охриплостью голоса (признак ларингита) и чувством жжения за грудиной. Трахеальный кашель может сохраняться в течение нескольких недель. От такого кашля особенно страдают дети (отсутствие сна, плохой аппетит и плохое общее самочувствие). В то же время могут отмечаться симптомы ринита, синусита и/или фарингита. Поскольку болезнь прогрессирует, кашель становится продуктивным; вначале выделяется вязкая и гиалиновая (стекловидная) мокрота, которая затем становятся желтой гнойной и может содержать следы крови. [Повышенная] вязкость слизи у многих пациентов может быть обусловлена генетическим дефектом, влияющим на состав слизи. У них отмечается нарушение соотношения (дефицит) лактоферрина и лизоцима, ответственных за расщепление мукополисахаридов и мукопротеинов в составе слизи. Этот дефицит имеет патофизиологическое значение только при гиперпродукции слизи.
Затем отмечается нарушение [функции] мерцательного эпителия, что вызывает более или менее выраженное нарушение мукоцилиарного клиренса (mC). Бронхиальная слизь накапливается и часто вызывает автономные бронхиальные спазмы в ответ на избыток слизи. Дыхательные пути сужаются (обструкция дыхательных путей), что затрудняет дыхание пациента. В младенцев и грудных детей, ввиду изначально очень маленького просвета дыхательных путей, острый бронхит часто приводит к мукостазу с соответствующим угнетением дыхания, и даже небольшое количество слизи может привести у них к резкому ограничению дыхания. В этих условиях особую важность приобретает растворение мокроты в сочетании с бронхоспазмолитическим эффектом, что может быть достигнуто при использовании препарата Prospan®.
В зависимости от состояния, очень тяжелая обструкция дыхательных путей может привести к затрудненному дыханию (одышке), а иногда – к тяжелой дыхательной недостаточности. Если это состояние остается без лечения, дыхательная недостаточность может привести к формированию т.н. легочного сердца (изменение в строении сердца ввиду повышенного давления в малом круге кровообращения) с фатальными последствиями.
Этот процесс поясняется на следующей схеме:
| Общие признаки простуды ↓ Гиперемия слизистой оболочки бронхов ↓ Активация слизистых и бокаловидных клеток; начало кашля (непродуктивный, затем продуктивный) ↓ Раздражение мерцательного эпителия; нарушение мукоцилиарного клиренса ↓ Выработка слизи ↑↑↑; часто вязкой ↓ Отек слизистой оболочки бронхиального дерева и бронхиальные спазмы ↓ Обструкция дыхательных путей и одышка ↓ Отсутствие лечения: дыхательная недостаточность / легочное сердце |
|---|
Лечение:
Острый бронхит часто проходит без лечения в течение нескольких дней. В случае очень тяжелого, мучительного, непродуктивного кашля (особенно по ночам), чтобы снять излишнее раздражение слизистой оболочки, могут назначаться противокашлевые средства (например, кодеин). На этапе ослабления кашля противокашлевые средства противопоказаны. На этом этапе важно, чтобы вязкий бронхиальный секрет разжижался и выводился из дыхательных путей. Для этого подходят отхаркивающие средства, такие как Prospan®. Они показаны при продуктивном кашле, так как способствуют отхождению слизи посредством ее растворения, что важно для выздоровления пациента. Механизм действия указанного отхаркивающего средства обеспечивает предотвращение любых бронхиальных спазмов.
Антибиотики при вирусных инфекциях не назначают, так как они не дают никакого [положительного] эффекта. Они используются только при наличии признаков бактериальной инфекции (гнойная мокрота) (как правило, не раньше третьего или четвертого дня болезни). В лечении острого бронхита наилучшие результаты достигались при назначении аминопенициллинов, доксициклина, цефалоспоринов и макролидов. В случае лихорадки следует использовать жаропонижающие средства, например, парацетамол, и потребление достаточного количества жидкости, чтобы усилить потоотделение.
Прогноз:
Обычно благоприятный. Возможно тяжелое осложнение в виде пневмонии. В некоторых случаях может развиться гиперчувствительность бронхиальной системы, о чем свидетельствует появление одышки или кашля при воздействии холодного воздуха, пара, пыли и/или физической нагрузки.
3.3 Хронические обструктивные заболевания легких
Группа хронических обструктивных заболеваний легких включает:
- Хронический бронхит
- Эмфизему легких
- Бронхиальную астму
- Кашель
- Выделение мокроты
- Дыхательная недостаточность
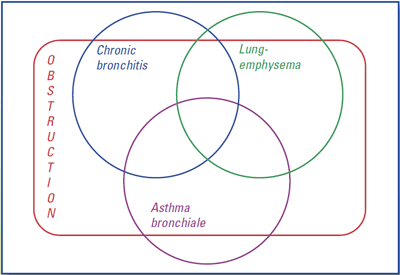
| Chronic bronchitis | Хронический бронхит |
| Lung emphysema | Эмфизема легких |
| Asthma bronchiale | Бронхиальная астма |
| OBSTRUCTION | ОБСТРУКЦИЯ |
Эти три заболевания ниже рассматриваются более подробно.
3.3.1 Хронический бронхит
Определение:
Хронический бронхит характеризуется стойким или рецидивирующим продуктивным кашлем в результате увеличения выработки слизи. Для эпидемиологических целей ВОЗ дает следующее определение: «Продуктивная кашель в большинстве дней, по крайней мере, трех месяцев на протяжении двух смежных лет, если другие причины исключены».
Различают следующие 3 подтипа хронического бронхита:
- Простой бронхит (с отделением беловатой слизистой мокроты)
- Слизисто-гнойный бронхит (с отделением слизисто-гнойной мокроты)
- Обструктивный или астмоидный бронхит (с обструкцией дыхательных путей)
Судя по статистическим данным, хронический бронхит можно отнести к «широко распространенным заболеваниям». Хроническим бронхитом в Германии страдают около 15 % мужчин и 8 % женщин. В мире хроническим бронхитом страдает примерно 20 % населения. Начиная с 20-летнего возраста, частота возникновения заболевания увеличивается с возрастом. Наиболее важным фактором в развитии хронического бронхита является курение: хронический больной бронхитом, который никогда не курил – такое же исключение, как курильщик без каких-либо признаков бронхита. В пульмонологических клиниках доля лечащихся от хронического бронхита и эмфиземы составляет 20-25%. Хронический бронхит приводит к ранней инвалидности, в среднем через десять лет.
Этиология: Для развития хронического бронхита важны следующие эндогенные и экзогенные факторы:
| Эндогенные факторы | Экзогенные факторы |
|---|---|
| Мужской пол Семейная предрасположенность Увеличение возраста Редкие наследственные дефекты, Механические факторы, например, парез диафрагмы | Курение (все больше женщины) Общее загрязнение воздуха Инфекция дыхательных путей |
Наиболее важным экзогенным фактором риска является курение при вдыхании. Общее загрязнение воздуха (озон, пыль и т.д.) и вредные производственные факторы (пыль и пр.) могут способствовать развитию хронического бронхита, но по сравнению с ингаляционным курением, они имеют меньшее значение. Вирусные инфекции дыхательных путей способствуют развитию вторичных бактериальных инфекций и могут вызывать обострения (прогрессирование) хронического бронхита.
Патофизиология и симптомы:
В плане патологии и анатомии хронический бронхит сравним с острым бронхитом (см. острый бронхит).
Гиперемия слизистой оболочки бронхов ⇒ активация слизистых и бокаловидных клеток ⇒ возникновение кашля ⇒ нарушение функции мерцательного эпителия и снижение мукоцилиарного клиренса (МК) ⇒ усиление выработки слизи, часто вязкой ⇒ отек слизистой оболочки ⇒ возникновение обструкции и одышки.
Характерным симптомом хронического бронхита является частый или постоянный продуктивный кашель, особенно по утрам и в сырую холодную погоду. Простой хронический бронхит характеризуется выделением белой мокроты, гнойный бронхит – выделением гнойной желтой мокроты. При всех трех подтипах хронического бронхита по мере прогрессирования заболевания нарастает дыхательная недостаточность. Степень выраженности симптомов – от легких до тяжелых. Кашель при хроническом бронхите часто бывает приступообразным, нередко приводящим к длительной дыхательной недостаточности. В отличие от астмы, при бронхите «страдает выдох», а не «вдох».
Лечение:
Хронический бронхит неизлечим, за исключением самых ранних стадий. Поэтому цель лечения состоит в облегчении симптоматики и предотвращении осложнений. Основной целью является исключение экзогенных факторов (см. выше). Отказа от курения можно достичь с помощью специальных курсов для курильщиков в сочетании с когнитивной терапией. Этому может способствовать также временная замена никотина, например, на никотиновые пластыри (трансдермальные аппликации), жевательную резинку с никотином.
Поскольку повреждение мерцательного эпителия влияет на механизм очищения легких, когда вдыхаемые частицы и вязкая слизь не могут эффективно удаляться, главным приоритетом в лечении является стимуляция или улучшение МК. Это достигается при использовании химически определенных средств (например, амброксола) и отхаркивающих фитопрепаратов (например, плюща), которые могут облегчить симптомы (чрезмерная выработка слизи в результате рефлекторного кашля часто сопровождается обструкцией), благодаря разжижению секрета и слизи. Так как это достигается только при использовании хорошего отхаркивающего средства, противокашлевые средства должны применяться только в виде исключений и под строгим врачебным контролем. В таких ситуациях противопоказаны препараты фиксированных комбинаций, состоящие из отхаркивающих, седативных противокашлевых средств и бронхоспазмолитиков.
Легкая обструкция лечится с использованием хорошего отхаркивающего средства, которое облегчает обструкцию посредством разжижения слизи и, в конечном итоге, ее откашливания. В случае одышки или очень тяжелой обструкции, показано лечение ингаляционными бронхоспазмолитиками из группы β2-симпатомиметиков (например, фенотерол) или кортикостероидами. При гнойных обострениях хронического бронхита, которые, как правило, обусловлены бактериальной инфекцией (гемофильными бактериями или пневмококком), должны быть назначены антибиотики (аминопенициллины, цефалоспорины, макролиды, хинолоны). Бронхиальный клиренс могут улучшить некоторые физиотерапевтические меры, например, массаж поколачиванием и вибрационный массаж, а также специальная техника кашля (известная как huffing [«полирование»]: кашель при открытой голосовой щели).
3.3.2 Эмфизема легких
Определение:Гиперинфляция и увеличение объема воздуха в легких, обусловленные необратимым поражением альвеол. Это состояние отличается от обратимой гиперинфляции легких, например, во время приступа астмы.
Эмфизема легких характеризуется повреждением альвеолярной структуры. При этом альвеолы расширены, перегородки между ними частично повреждены. Объединяясь, несколько альвеол образуют мешкообразное воздушное пространство, в результате чего уменьшается область газообмена.
Эмфизема легких часто является результатом хронического бронхита и наиболее частым заболеванием легких, приводящим к инвалидности. Развитию эмфиземы легких способствует наблюдаемая при курении хроническая обструкция дыхательных путей и воспаление, которое распространяется на бронхиолы вместе с высвобождением протеолитических (вредных) ферментов из клеток воспаления (макрофагов, нейтрофильных гранулоцитов).
Этиология:
Поскольку эмфизема часто является результатом развития хронического бронхита, ее причинами могут быть те же эндогенные и экзогенные факторы, что и при хроническом бронхите.
Симптомы:
В целом эмфизема легких вызывает хроническое расстройство дыхания вследствие уменьшения площади газообмена; первоначально она проявляется только при нагрузке, но позже – и в состоянии покоя (одышка в покое). Пониженное содержание кислорода в крови проявляется синюшно-красной окраской (цианозом) губ, пальцев на руках и ногах. В тяжелых случаях больной не может задуть свечу с расстояния ок. 15 см. Окружность грудной клетки увеличивается (эмфизема грудной клетки). В далеко зашедших случаях отмечается перегрузка сердца.
Лечение:
Возможности лечения ограничены, так как повреждения легочной ткани не поддаются восстановлению.
Медикаментозное лечение сосредоточено на лечении хронического бронхита, который приводит с эмфиземе легких (отхаркивающие средства, β2-симпатомиметики и, возможно, антибиотики).
3.3.3 Бронхиальная астма
Определение:Бронхиальная астма характеризуется приступами дыхательной недостаточности вследствие обструкции дыхательных путей, которая полностью или частично обратима в период между приступами. Заболевание обусловлено воспалением и гиперреактивностью (гиперчувствительностью) бронхиальной системы.
Различают:
- экзогенную (обусловленную внешними факторами) астму, вызванную аллергией, и
- эндогенную (обусловленную внутренними факторами) астму, не связанную с аллергией.
Эпидемиология:
В промышленно развитых странах бронхиальной астмой обычно поражено 5-10% населения. Примерно у одной трети пациентов симптомы появляются в возрасте до 10 лет, в большинстве случаев – до 40 лет. Аллергическую астму почти всегда диагностируют в возрасте до 30 лет, и к ней отмечена наследственная предрасположенность. Эндогенная астма может развиться и позже.
Патофизиология:
Обструкция дыхательных путей при бронхиальной астме обусловлена следующими тремя факторами:
- под действием сигналов блуждающего нерва сокращаются гладкомышечные волокна бронхиальной системы, что ведет к сужению просвета бронхов (= бронхоспазм);
- слизистая оболочка бронхов воспалена и утолщена за счет отека;
- часто образуется гиалоидная, аномально вязкая слизь, что приводит к еще большему сужению просвета.
1. Инфекция дыхательных путей
Вирусные инфекции дыхательных путей часто вызывают обострение астмы и приводят к более длительному повышению реактивности бронхов. Эндогенная астма часто начинается с респираторной инфекции. Аллергическая астма во время респираторной инфекции часто становится более тяжелой.
2. Физическая нагрузка
У большинства больных бронхиальной астмой физическая нагрузка может привести к усилению обструкции. Она проходит самостоятельно через 30-60 минут. Часто используется термин «астма напряжения». В связи с усилением дыхания слизистая оболочка бронхов теряет тепло и жидкость, что в совокупности приводит к появлению типичных для астмы симптомов.
3. Психосоматические связи
Если имеется гиперреактивность (гиперчувствительность бронхиальной системы), приступ астмы могут спровоцировать психические переживания (восторг, страх). Роль психических факторов как единственной причины не доказана.
4. Анальгетики
Примерно у 10 % больных причиной приступов астмы являются нестероидные противовоспалительные средства (ацетилсалициловая кислота и др.). Аллергия на них встречается редко, и патогенный механизм до сих пор остается неясным. Парацетамол и опиаты, как правило, больными переносятся хорошо.
5. Блокаторы бета-рецепторов
Хотя блокаторы бета-рецепторов должны в основном влиять на β1-рецепторы, их селективность не абсолютна, поэтому у больных астмой могут возникать вторичные эффекты, обусловленные блокированием β2-рецепторов. У больных астмой блокаторы бета-рецепторов могут повысить сопротивление дыхательных путей, а собственные бронхорасширяющие вещества организма (адреналин и норадреналин) не могут связаться с бета-рецепторами, и, следовательно, не проявляют свой эффект.
6. Загрязнение воздуха
Больные астмой более чувствительны, чем здоровые лица, к загрязнению воздуха (озон, пыль, сигаретный дым и др.), и реагируют на него учащением приступов астмы. Так как сужение бронхов является рефлексом, то понятно, что, например, у больных аллергической астмой при вдыхании загрязненного или холодного воздуха также может появиться дыхательная недостаточность.
Симптомы:
Бронхиальная астма характеризуется приступами дыхательной недостаточности, часто в сочетании со свистящим дыханием (свистящие хрипы) и приступами кашля (больной кашляет во время приступа астмы). В основном страдает выдох. Нередко больные жалуются на приступы кашля и не упоминают об одышке. Как правило, во время приступа кашель непродуктивный или слегка продуктивный, с выделением белой вязкой стекловидной слизи. Приступы астмы чаще всего случаются ночью, между 2 и 4 часами. В период между приступами у пациентов часто отсутствуют какие-либо признаки заболевания. При далеко зашедшей астме может наблюдаться стойкое расстройство дыхания, так называемая «перманентная астма». «Астматический статус» представляет собой тяжелый приступ астмы, который продолжается в течение нескольких часов и не купируется обычными мерами лечения бронхоспазма.
Лечение:
Целью долгосрочного лечения больных астмой является предотвращение приступов астмы. Лечение бронхиальной астмы, как правило, комбинированное и зависит от этапа (лечение в соответствии с тяжестью состояния):
- Меры предупреждения
Исключение экзогенных факторов, например, дыма, аллергенов, пыли и т.п.; избегание применения блокаторов бета-рецепторов и некоторых анальгетиков; обучение пациентов.
- Бронхоспазмолитики
Основной целью лечение является ослабление бронхиальных спазмов, чтобы пациент снова мог дышать, не опасаясь удушья. Препаратами выбора являются симпатомиметики, например, фенотерол, поскольку они обладают бронхоспазмолитическим эффектом, улучшают МК, ингибируют высвобождение медиаторов и, соответственно, в целом способствуют снижению давления в малом круге кровообращения. Также применяют ваголитики и теофиллин.
- Глюкокортикоиды
Глюкокортикоиды являются наиболее эффективными антиобструктивным средствами. В связи с тяжелыми вторичными эффектами системные глюкокортикоиды следует использовать только в самых тяжелых случаях, например, при астматическом статусе. В таких ситуациях может быть использован преднизолон. Напротив, ингаляционное введение кортикостероидов является одной из форм лечения с минимальными побочными эффектами. Они лучше всего подходят для долгосрочного лечения (например, будесонид, флутиказон)
- Отхаркивающие
Используются химически определенные отхаркивающие средства (например, амброксол) и фитопрепараты (например, из плюща). Поскольку обструкция обусловлена не только спазмом бронхов, но и вязкой слизью, отхаркивающие средства играют важную роль в лечении, особенно, если наряду с разжижением мокроты у них проявляется бронхоспазмолитический эффект. Препарат Prospan® отвечает требованиям идеального отхаркивающего средства, поскольку обладает также бронхолитическим действием. Вместе с тем, он не оказывает прямого действия, как β2-симпатомиметик (в отличие, например, от фенотерола и сальбутамола). В этой связи Prospan® не подлежит сравнению со стандартными противоастматическими средствами, например, потому что он не действует так быстро, как они, и позиционируется как фитофармацевтический препарат для «мягкой терапии». Подобно другим отхаркивающим средствам, назначать Prospan® больным бронхиальной астмой следует только в качестве поддерживающей терапии, в дополнение к другим, основным лекарственным средствам, что может позволить, в зависимости от симптоматики в каждом отдельном случае, снизить дозу β2-симпатомиметика.
- Противоаллергические
Они ингибируют образование и выброс медиаторов из воспалительных клеток, например, тучных клеток. Используются кромоглициевая кислота, недокромил и кетотифен.
- Физические меры
Дыхательная гимнастика, кашлевые упражнения, упражнения на расслабление и ингаляционная терапия.
- Антибиотики
Только в случае бактериальной суперинфекции.
- Избегание аллергенов
Эта мера эффективна только, если аллерген точно определен, и можно избежать контакта с ним, например, в случае чисто пыльцевой бронхиальной астмы.
Предыдущий раздел | Содержание | Следующий раздел
Комментарии
ПРАКТИКА ПЕДИАТРА
