Острые поражения слизистой оболочки верхних отделов желудочно-кишечного тракта в общемедицинской практике
Статьи Опубликовано в журнале:«РУССКИЙ МЕДИЦИНСКИЙ ЖУРНАЛ»; ТОМ 11; № 1; 2009; стр. 1-5.
А.Л. Верткин, М.М. Шамуилова, А.В. Наумов, В.С. Иванов, П.А. Семенов, Е.И. Горулева, О.И. Мендель
МГМСУ
Кровотечение является одним из частых осложнений — причин летального исхода больных в современной клинической практике. По данным Московского городского центра патологоанатомических исследований Департамента здравоохранения города Москвы, кровотечения встречаются не менее чем в 8% аутопсий умерших в стационаре и не менее чем в 5% аутопсий при внебольничной летальности. Характерно, что при внебольничной летальности кровотечение более чем в половине случаев не диагностируется при жизни.
Более 80% летальных кровотечений образуют кровотечения из желудочно-кишечного тракта и почти половина из них — кровотечения, не ассоциированные со злокачественными новообразованиями и осложнившие острые или хронические эрозивно-язвенные поражения слизистой оболочки верхних отделов ЖКТ: пищевода, желудка и двенадцатиперстной кишки (ДПК).
Известно, что в России пептической язвенной болезнью (ЯБ) страдает 8-10% населения, а желудочно-кишечное кровотечение (ЖКК), с некоторой поправкой на возможную не пептическую этиологию заболевания, развивается у 10-15% больных.
Причиной около 25% кровотечений из верхнего отдела ЖКТ является острое эрозивно-язвенное поражение гастродуоденальной слизистой оболочки у критически больных, пациентов, получающих терапию нестероидных противовоспалительных препаратов (НПВП) или поражений гастродуоденальной слизистой оболочки коррозионными веществами.
Достаточно редко при жизни диагностируются «стрессовые» острые повреждения слизистой оболочки желудка или ДПК у критически больных с обострением ишемической болезни сердца (ИБС).
Желудочно-кишечные кровотечения (ЖКК) у больных с сердечно-сосудистыми заболеваниями (ССЗ) составляют 11-44% от всех кровотечений из верхнего отдела желудочно-кишечного тракта и сопровождаются 50-80%-ной летальностью.
В наших исследованиях (2005) острые эрозии, или язвы, желудка и ДПК, приведшие к ЖКК у больных, умерших от острого инфаркта миокарда (ОИМ) или расслоения аневризмы аорты, были выявлены в 21% случаев.
ЖКК имели место у 7% умерших больных с декомпенсацией сердечной недостаточности на фоне постинфарктного кардиосклероза и у 5% больных с острым инфарктом миокарда, у которых при аутопсии был выявлен рак.
Возраст больных с ЖКК на фоне обострения ИБС оставил 76±7,7 лет, мужчин в выборке было 54%, женщин — 46%. В структуре причин летального исхода у больных терапевтического профиля стационара скорой медицинской помощи (СМП) частота ЖКК при острых заболеваниях сердца и аорты составила 8%.
Характерно, что ЖКК у больных с острыми ишемическими заболеваниями сердца и аорты составили более 2/3 всех кровотечений из верхнего отдела ЖКТ, приведших к летальному исходу больных терапевтического профиля в стационаре СМП.
Высокий риск ЖКК у пожилых пациентов со стабильной ИБС традиционно связывают с длительным приемом антиагрегантов с целью вторичной профилактики ССЗ [М. Al-Mallah, 2007] и неконтролируемым применением нестероидных противовоспалительных препаратов (НПВП) для лечения сопутствующего болевого синдрома. Установлено [Taylor D.W., Barnet H.J.M., et al., 1999], что частоту ЖКК в 2-3 раза увеличивает длительный прием даже «малых» (50-100 мг) доз ацетилсалициловой кислоты (АСК). По выражению B. Cryer (2002), вероятно, нет такой дозы аспирина, которая бы обладала антитромботическим эффектом и не была гастротоксичной.
Таким образом, уменьшение резистентности гастродуоденальной слизистой на фоне терапии АСК потенциально угрожает любому пациенту с ИБС, однако наиболее высоким риск ЖКК является у больных с установленными в известном исследовании ARAMIS [J.T. Fries, 1997] факторами риска НПВП-гастропатии.
Основные факторы риска развития НПВП-гастропатии [ARAMIS, J.T. Fries, 1997]:
Отдельного внимания требует более высокий риск ЖКК у больных с обострением ИБС, на амбулаторном этапе получавших варфарин.
Важнейшими причинами развития ЖКК у больных ССЗ также являются развитие острых форм или ухудшение течения хронической ИБС, приводящие к прогрессирующему падению систолической функции сердца. Возникающая при этом острая ишемия гастродуоденальной слизистой оболочки вызывает транзиторную гиперацидность, на фоне которой развиваются острые эрозивно-язвенные поражения и риск ЖКК многократно увеличивается.
По данным аутопсий, эрозивно-язвенные гастродуоденальные поражения развиваются не менее, чем у 10% больных с первичным и у 54% с повторным инфарктом миокарда [С.В. Колобов и соавт., 2003].
Таким образом, риск ЖКК у больных ИБС является кумулятивным, включающим как острые, так и хронические ишемические поражения гастродуоденальной слизистой оболочки, а также НПВП-гастропатию.
Однако в клинической практике риск ЖКК у больных с ССЗ традиционно оценивают лишь при развитии острых форм ИБС с позиций противопоказаний для назначения терапии антикоагулянтами или антиагрегантами. При этом наиболее значимым предиктором риска ЖКК у больных ИБС считают анамнестические указания на язвенную болезнь, выявление которых повсеместно приводит к отказу от антикоагулянтной или антиагрегантной терапии.
Между тем, согласно международным клиническим рекомендациям, выявление 2 и более факторов риска ЖКК должно приводить не к отмене антиагрегантной терапии, а к замене АСК на клопидогрель или одновременному назначению ингибиторов протонной помпы (ИПП).
Однако на практике этот алгоритм оценки риска и профилактики ЖКК широко не применяется: антисекреторные препараты получают не более 5-10% больных с обострением ИБС [Cook D.J. et al. 1999; Б.В. Гельфанд и соавт., 2005].
При развитии ЖКК у больных ИБС на практике вступает в силу алгоритм хирургического лечения, приоритетом которого является поиск показаний к оперативному лечению и поддержание жизненно-важных функций вне зависимости от коморбидного фона.
Таким образом, в хирургической клинике больные с ЖКК часто не получают адекватной терапии ИБС, при том, что фармакологическая профилактика раннего рецидива кровотечения также носит эмпирический характер.
Как уже говорилось, результаты ряда исследований, в которых показана более высокая частота развития тяжелых острых поражений гастродуоденальной слизистой оболочки у пациентов с ОИМ на фоне постинфарктного кардиосклероза, сахарного диабета, плохо контролируемой артериальной гипертонии, требует создания алгоритма рассмотрения веса фоновых заболеваний и других факторов коморбидности в аспекте анализа предикторов ЖКК при обострении ИБС. Так, при ретроспективном изучении результатов аутопсий 3008 умерших от ОИМ, было установлено, что ЖКК чаще развивается у пожилых больных с повторным ОИМ, артериальной гипертензией и сахарным диабетом. Согласно данным литературы, риск кровотечения существенно увеличивается у пожилых женщин и в тех случаях, когда больной уже переносил ЖКК, а также имеет сердечную недостаточность, анемию или уремию.
Таким образом, на практике выявление симптомов ЯБ, кислой диспепсии или эрозивно-язвенного поражения желудка и ДПК в пожилом возрасте должно приводить к определенному клинико-диагностическому поиску и рассматриваться как предиктор высокого риска ЖКК.
Факторами риска является сочетанное применение НПВП и глюкокортикостероидов (ГКС). Риск развития эрозивно-язвенных поражений ЖКТ у таких больных возрастает в 10 раз. Увеличение риска развития осложнений можно объяснить системным действием ГКС: блокируя фермент фосфолипазу-А2, они тормозят высвобождение арахидоновой кислоты из фосфолипидов клеточных мембран, что ведет к уменьшению образования ПГ.
Наряду с основными существует ряд сопутствующих факторов риска. Например, отмечено нарастание частоты желудочных кровотечений у пациентов, принимающих НПВП в сочетании с ингибиторами обратного захвата серотонина и, вероятно, ингибиторами кальциевых каналов.
Негативное влияние «стандартных» НПВП на функцию почек и систему кровообращения также характерно для лиц пожилого и старческого возраста, особенно страдающих заболеваниями сердечно-сосудистой системы и почек. В целом эти осложнения встречаются примерно у 1-5% пациентов и нередко требуют стационарного лечения. Риск обострения застойной сердечной недостаточности (ЗСН) у лиц, принимающих НПВП, в 10 раз выше, чем у не принимающих эти препараты. Прием НПВП удваивает риск госпитализаций, связанных с обострением ЗСН. В целом риск декомпенсации кровообращения у пожилых пациентов со «скрытой» ЗСН на фоне недавнего приема НПВП примерно такой же, как и тяжелых желудочно-кишечных осложнений.
Механизм развития язвенно-эрозивного поражения слизистой оболочки ЖКТ, возникающего на фоне приема НПВП, до конца не изучен. Основной механизм развития язв желудка и двенадцатиперстной кишки связан с блокированием синтеза простагландинов (ПГ) НПВП. Снижение синтеза ПГ приводит к уменьшению синтеза слизи и бикарбонатов, являющихся основным защитным барьером слизистой оболочки желудка от агрессивных факторов желудочного сока. При приеме НПВП снижается уровень простациклина и оксида азота, что неблагоприятно сказывается на кровообращении в подслизистой ЖКТ и создает дополнительный риск повреждения слизистой оболочки желудка и двенадцатиперстной кишки.
Препараты этой группы обладают способностью в кислой желудочной среде непосредственно проникать в клетки слизистой оболочки, нарушая слизисто-бикарбонатный барьер и вызывая обратную диффузию ионов водорода, и оказывать таким образом прямое, «контактное» повреждающее действие на клетки покровного эпителия. В этом плане особую опасность представляют так называемые кислые НПВП.
Одним из основных моментов в патогенезе контактного действия НПВП может являться блокирование ферментных систем митохондрий эпителиоцитов, вызывающее нарушение процессов окислительного фосфорилирования и приводящее к развитию каскада некробиотических процессов в клетках. Это проявляется снижением устойчивости клеток слизистой оболочки к повреждающему действию кислоты и пепсина и уменьшению их регенераторного потенциала.
Хотя НПВП могут вызывать своеобразные изменения слизистой оболочки, соответствующие гистологической картине «химического» гастрита, в большинстве случаев эта патология маскируется проявлениями гастрита, ассоциированного с H. pylori. В отличие от H. pylori - ассоциированной язвенной болезни, при которой характерным фоном язвы является хронический активный гастрит, - при НПВП-гастропатии язвы могут выявляться при минимальных изменениях слизистой оболочки.
Особенности клинической картины
ЖКК при острых эрозивно-язвенных поражениях слизистой оболочки верхних отделов ЖКТ носит характер паренхиматозного, часто развивается на 2-5 сутки после госпитализации больного в отделение интенсивной терапии и начинается бессимптомно. По данным А.С. Логинова и соавт. (1998), у 52% больных с обострением ИБС кровотечение становится первым проявлением поражения ЖКТ, которое у 68% больных развивается в течение 10 дней от начала ОИМ или аорто-коронарного шунтирования.
Большинство исследователей согласно с тем, что на деле ЖКК у критически больных происходят гораздо чаще, чем выявляются. Однако, поскольку в большинстве случаев они протекают субклинически, не приводят к существенным гемодинамическим нарушениям, то и не являются актуальной клинической проблемой. В этой связи значительная часть исследователей считает, что клиническое значение ОПГС, не стоит преувеличивать. Этому мнению оппонируют данные С.В. Колобова и соавт., (2002), согласно которым у больных с ОИМ состоявшееся ЖКК в 30% случаев приводит к острой постгеморрагической анемии, что, как известно, в 1,5 раза увеличивает риск госпитальной смерти и в 4 раза увеличивает риск повторного массивного ЖКК.
В свою очередь, ЖКК вдвое увеличивает риск летального исхода (RR = 1-4) и удлиняет сроки лечения в отделении интенсивной терапии, в среднем на 4-8 дней.
Не связанными между собой факторами наиболее высокого риска ЖКК у критически больных, вне зависимости от основного заболевания, являются дыхательная недостаточность, коагулопатия, искусственная вентиляция легких более 48 ч.
Лечение и профилактика ЖКК при острых поражениях гастродуоденальной слизистой на фоне обострения ИБС
Установлено, что антисекреторная терапия, позволяющая увеличить рН содержимого желудка до 5,0-7,0 ед. в течение периода активного влияния факторов риска, снижает вероятность ЖКК у критически больных как минимум на 50% и позволяет инициировать активную эпителизацию ОПГС. Адекватная антисекреторная терапия позволяет решить как минимум три задачи:
Антисекреторная терапия влияет на объем активного кровотечения и предотвращет его рецидивы: рН содержимого желудка устойчиво сдвигается в щелочную сторону, что блокирует лизис свежих тромбов и обеспечивает полноценный сосудисто-тромбоцитарный гемостаз. Другой механизм действия представляется особенно важным для пациентов с обострением ИБС, страдающих от нарастающего снижения сократительной способности миокарда, гипотонии и длительной ишемии гастродуоденальной слизистой. Он заключается в прекращении, при условии раннего назначения антисекреторной терапии, влияния длительной пептической агрессии на слизистую желудка и ДПК.
Доказательства необходимости как можно более раннего назначения адекватной антисекреторной терапии были получены в уже упомянутом уникальном клинико-морфологическом исследовании, проведенном С.В. Колобовым и соавт. (2003). При иммуноморфологическом исследовании авторы обнаружили, что у пациентов с ОИМ имеют место тяжелые нарушения микроциркуляции и угнетение пролиферации эпителия слизистой оболочки желудка и ДПК.
При этом продукция соляной кислоты нисколько не уменьшается и приводит к стабильному уменьшению рН содержимого желудка в острейшем периоде ОИМ.
Теоретически нейтрализации содержимого желудка можно добиться введением любых антацидов или антисекреторных препаратов: гидроокисей магния и алюминия, сукральфата, антагонистов Н2-рецепторов к гистамину (АН2-Р), ингибиторов протонной помпы (ИПП).
Однако на базе результатов доказательных исследований оптимальными по антисекреторной активности, быстроте развития эффекта, отсутствию толерантности, безопасности и простоте применения у больных с ЖКК были признаны ингибиторы протонной помпы (уровень доказательности А) (рис. 1).
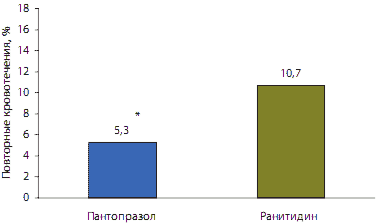
Рис. 1. Сравнительная частота повторных кровотечений при применении ИПП и антагонистов Н2-рецепторов к гистамину
ИПП также являются более эффективными, чем АН2-Р, при назначении для профилактики рецидива кровотечения.
Масштабное исследование Stupnicki T. и соавт. (2003) продемонстрировало преимущество пантопразола 20 мг/сут. над мизопростолом 200 мкг 2 раза/ сут. в качестве средства профилактики НПВП-ассоциированной патологии ЖКТ в ходе 6-месячного исследования (n=515): частота язв, множественных эрозий и рефлюкс-эзофагита на фоне ИПП оказалась существенно меньше, чем на фоне препарата сравнения, - 5 и 14% (р=0,005).
В отделениях интенсивной терапии и кардиореанимации только 10% больных с обострением ИБС получают антисекреторную терапию ранитидином, а ИПП чаще не назначаются.
Единственной эффективной стратегией реальной профилактики поражения гастродуоденальной слизистой оболочки служит назначение антисекреторных препаратов тем больным и в тех клинических ситуациях, когда имеет место высокий риск развития НПВП-гастропатии и/или ЖКК.
Ингибиторы протонной помпы сегодня являются самыми мощными антисекреторными препаратами и при этом характеризуются безопасностью и удобством применения [Frilling B, Schiele R, Gitt AK et al., 2004]. Неудивительно, что их высокая эффективность была продемонстрирована как в плацебоконтролируемых исследованиях, так и в многоцентровых сравнительных исследованиях с мизопростолом и блокаторами Н2-гистаминовых рецепторов. По заключению международной группы экспертов, «...основой эффективности ИПН при повреждениях гастродуоденальной слизистой оболочки под действием НПВП является выраженное подавление желудочной секреции...» [Karen P. Alexander, Matthew T. Roe, Anita Y Chen et al., 2005], т.е. чем сильнее подавлена желудочная секреция, тем выше профилактический и лечебный эффект антисекреторного средства.
Целесообразность применения ИПП в комплексном лечении больных связана со следующими основными особенностями действия этих препаратов:
1) ИПП обладают высокой липофильностью, легко проникают в париетальные клетки слизистой оболочки желудка, где накапливаются и активируются при кислом значении рН;
2) ИПП ингибируют Н+-, К+-АТФазу секреторной мембраны париетальных клеток («протонный насос»), прекращая выход ионов водорода в полость желудка и блокируя заключительную стадию секреции соляной кислоты, тем самым снижая уровень базальной, но в основном стимулированной секреции соляной кислоты. После однократного приема одного из ИПП угнетение желудочной секреции отмечается в течение первого часа, достигая максимума через 2-3 ч. После лечения способность париетальных клеток слизистой оболочки желудка продуцировать выделение соляной кислоты восстанавливается через 3-4 суток после отмены препарата.
Показания к применению ИПП в комплексном лечении больных ИБС и инфарктом миокарда с профилактическими целями: для уменьшения вероятности появления кровотечений у больных, которым проводится тромболитическая терапия; для предотвращения появления язв желудка и двенадцатиперстной кишки у больных, имевших в анамнезе язвенную болезнь, а также язвы другой этиологии (например, язвы, ассоциированные с НПВП, включая АСК, и т.д.), а также для предупреждения возможных кровотечений из этих язв; для предотвращения появления в желудочно-кишечном тракте эрозий и возникновения кровотечений; для устранения клинических симптомов, рассматриваемых в качестве характерных для ГЭРБ и язвенной болезни; в комплексном лечении больных инфарктом миокарда после остановки кровотечений.
В настоящее время на отечественном фармацевтическом рынке существует как минимум четыре представителя класса ингибиторов протонной помпы: омепразол, эзомепразол, ланзопразол, рабепразол, пантопрозол.
Эффективность всех препаратов продемонстрирована в РКИ, доказана их безопасность. Однако фармакологическая активность, связанная с особенностями фармакокинетики, а следовательно и эффективность варьирует у разных представителей этой группы лекарственных препаратов.
Выбор ингибиторов протонной помпы в клинической практике
ИПП имеют единый механизм действия, сравнимый по клиническому эффекту, но различаются по скорости и особенностям активации в зависимости от внутриклеточного рН (так называемая рН-селективность), продолжительности и выраженности кислотоснижающего эффекта, особенностям метаболизма в системе цитохрома Р450, побочным эффектам и профилю безопасности.
Наилучшие результаты по переносимости среди ИПП показывает пантопразол: при его приеме незначительные побочные эффекты зафиксированы только у 1,1% пациентов.
Пантопразол (Контролок) снижает уровень базальной и стимулированной (независимо от вида раздражителя) секреции соляной кислоты в желудке. Известно, что пантопразол, единственный из всех ИПП, вызывает необратимую блокаду протоновой помпы, а не временное прерывание химической связи, при этом кислотность восстанавливается за счет синтеза новых протоновых помп. Тем не менее подавление секреции соляной кислоты сохраняется примерно в течение 3 суток. Это обусловлено достижением определенного баланса между количеством вновь синтезируемых молекул протонных помп и количеством уже ингибированных молекул. Единичная доза пантопразола внутривенно обеспечивает быструю (в течение 1 ч) дозозависимую ингибицию кислотной продукции: при введении 40 мг кислотная продукция уменьшается на 86%, 60 мг - на 98%, 80 мг - на 99%, причем уменьшается не только кислотная продукция, но и объем желудочной секреции. После внутривенного введения стандартной дозы пантопразола в 80 мг через 12 ч степень снижения кислотности составляет 95%, а через 24 ч - 79%. Поэтому время для возобновления исходной кислотопродукции составляет для ланзопразола около 15 ч, для омепразола и рабепразола - около 30 ч, для пантопразола - примерно 46 ч. То есть пантопразол имеет дополнительное преимущество в виде наиболее продолжительного кислотоснижающего эффекта.
Пантопрозол обладает постоянной линейной предсказуемой фармакокинетикой (рис. 2). При удвоении дозы ИПП, имеющих нелинейную фармакокинетику, их концентрация в сыворотке крови будет либо ниже, либо выше ожидаемой, т.е. она непредсказуема. Это может привести к неадекватному контролю секреции кислоты или оказать влияние на безопасность использования препарата.
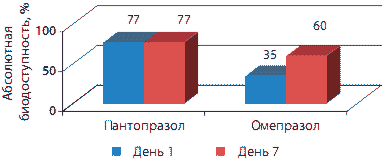
Рис. 2. Сравнение биодоступности Пантопразола и Омепразола после приема первой и повторной дозы [Cederberg et al.: Scand J Gastroenterol 1989, 24 (suppl 166), 33-40]
Кроме того, пантопразол, в отличие от других ИПП, имеет наиболее низкую аффинность к печеночной цитохром-Р450-ферментной системе. При одновременном применении нескольких препаратов, метаболизирующихся цитохромом Р450, их эффективность может меняться. Пантопразол не влияет на активность цитохрома Р450, поэтому не дает клинически значимых перекрестных реакций с другими лекарственными средствами. Это значительно расширяет область его применения с достижением хорошего профиля безопасности.
Дополнительным преимуществом данного препарата является наличие пероральной и парентеральной формы, позволяющие обеспечить преемственность терапии.
Таким образом, при наличии высокого риска эрозивно-язвенного поражения слизистой оболочки верхних отделов ЖКТ необходимо немедленное назначение ингибиторов протонной помпы, среди которых пантопрозол имеет ряд преимуществ. Высокая эффективность, линейная фармакокинетика, отсутствие взаимодействия с другими лекарствами и, в свою очередь, отсутствие реакций полипрагмазии делают пантопрозол универсальным ингибитором протонной помпы в неотложной медицине.
