Тактика вакцинопрофилактики менингококковой инфекции
Статьи

Менинго А+С
|
№1 (31) Январь - февраль 2004 г.
Тактика вакцинопрофилактики менингококковой инфекции Т.Ф. Чернышова Периодические подъемы заболеваемости, капельный механизм передачи инфекции, преимущественное поражение детей, высокая летальность - все это прямые показания для создания вакцины в качестве основного средства борьбы с менингококковой инфекцией (МИ). Исследования в этом направлении начались с 1915 г., спустя всего 28 лет после открытия возбудителя эпидемического цереброспинального менингита. Но первые эффективные вакцины были созданы только в 60-х годах ХХ столетия. Разработка препаратов связана с именами трех американских исследователей - E. Gotschlich, I. Goldschneider и M. Artenstein [9]. Основой вакцин были очищенные полисахариды, выделенные из поверхностных стенок капсул менингококков серогрупп А и С. В конце 70-х годов ХХ века менингококковые полисахаридные вакцины серогрупп А и С были созданы в России коллективом авторов Московского НИИ эпидемиологии и микробиологии им. Г.Н. Габричевского [2]. В основу создания отечественных вакцин был положен метод американских исследователей. По параметрам качества отечественная вакцина соответствовала требованиям ВОЗ, предъявляемым к такого рода вакцинам. К числу основных характеристик вакцин относились: слабая реактогенность, безвредность, высокая иммунологическая активность и эпидемиологическая эффективность в пределах 99%. Основываясь на одной из особенностей эпидемиологии менингококковой инфекции - редкой периодичности, показанием для проведения массовой вакцинации населения является возникновение эпидемического подъема заболеваемости. В процессе изучения вновь созданных препаратов было показано, что вакцинация человека с явлениями менингококкового назофарингита или носителей менингококков различных серогрупп не утяжеляла течения инфекционного процесса, скорее носила оздоравливающий характер, особенно если вакцина вводилась носителям возбудителя идентичной с вакциной серогруппы. Безопасность вакцин определила возможность их применения для экстренной профилактики в очагах МИ, где формировалась значительное количество источников инфекции [6]. Таким образом, определилась тактика использования вакцин: экстренная профилактика для ликвидации очагов МИ и возникшего эпидемического подъема и вакцинация для предупреждения развития эпидемии МИ. Создание вакцин совпало с эпидемическим подъемом заболеваемости, начавшимся в конце 60-х годов и распространившимся на территории более 30 государств. Эпидемический подъем был вызван менингококками серогруппы А, также как и предыдущий (30-40-е годы ХХ столетия). Продолжительность межэпидемического периода составила, например, в СССР около 20 лет - с конца 40-х гг. до 1968 г. На фоне эпидемии применение вакцин носило экстренный характер. В 1974-1975 гг. были ликвидированы эпидемические подъемы заболеваемости в Бразилии и Финляндии, где экстренная вакцинация носила массовый характер. В Бразилии было привито 80 млн. человек [4], в Финляндии подверглись вакцинации все дети и военнослужащие [11]. В СССР вакцина применялась исключительно в крупных очагах менингококковой инфекции, т.к. ограниченный в то время объем производства не мог обеспечить массовую вакцинацию. Применение вакцины в крупном очаге инфекции (в пределах 1000 человек личного состава) приводило к ликвидации заболеваемости через 7-14 дней после начала вакцинации. Эффективность мероприятия зависела от быстроты и полноты охвата прививками соответствующего контингента. Противоменингококковые антитела появляются через 4 дня после введения вакцины и к 10-14 дню в коллективе отсутствуют неиммунные лица. Стойкий иммунитет сохраняется в последующие 3-4 года для менингококков серогруппы А и несколько короче (до 1,5 лет) для менингококков серогруппы С. Эффект от профилактической вакцинации представлен на рис.1. В настоящее время вакцинация, предупреждающая эпидемический подъем менингококковой инфекции, не предусматривает проведение плановых прививок, а приурочивает начало вакцинации к началу эпидемического подъема (поскольку межэпидемический период может быть неопределенной продолжительности). Например, в Германии, а также и в Японии, в Австралии, в США и ряде других стран межэпидемический период продолжается уже более 60 лет. В России были изданы Методические рекомендации по проведению эпидемиологического надзора за МИ, вошедшие в Приказы Минздрава РФ №858 от 1.12.1988 г. и №375 от 23.12.1998 г. В них определены начальные признаки наступления очередного эпидемического подъема. К ним относятся:
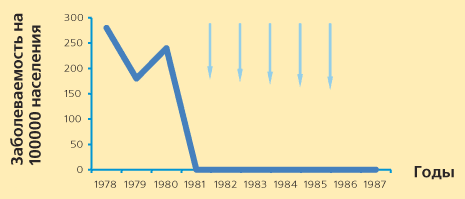
Эти признаки были сформулированы в результате многолетнего изучения эпидемического процесса менингококковой инфекции в России, начиная с заключительной фазы последнего межэпидемического периода в Москве (1964-1965 гг.) и кончая завершением последнего эпидемического подъема (1968-1991 гг.) [1, 7]. Межэпидемический период, характеризующийся заболеваемостью в пределах 5,0 на 100 тыс., в России наступил в начале 90-х годов (1991 г.). Данный вывод основывается на характере заболеваемости в г. Москве, эпидемический процесс МИ в которой адекватен эпидпроцессу в целом по стране. В Москве межэпидемический период наступил в 1987 г., когда при уровне заболеваемости 5,4 на 100 тыс. заболеваемость, обусловленная менингококками серогруппы А, снизилась до единичных случаев, а количество заболеваний, вызываемых менингококками серогруппы В, увеличилось до 50% [5]. Были все основания предполагать, что межэпидемический период и далее будет протекать по классическому типу, как это описано во многих литературных источниках, с низкой заболеваемостью, обусловленной, в основном, менингококками серогруппы В. Однако с конца 80-х годов в России начались массовые миграционные процессы в т.ч. с территорий, на которых в 70-80-е гг. не отмечалось эпидемического подъема заболеваемости менингококковой инфекцией. Миграция явилась благоприятной почвой для усиления циркуляции менингококков. Все эти процессы отразились на характере заболеваемости: в 1994 г. в 2,5 раза возросло число заболеваний ГФМИ, вызванное менингококками серогруппы А (с 11% в 1993 г. до 28,3% в 1994 г.). На 10% снизилась заболеваемость, вызываемая менингококками серогруппы В (с 62 до 52%). Эта тенденция сохранилась и в 1995 г. Бактериологические обследования на носительство, проводимые в разных коллективах, выявили усиление циркуляции менингококков серогруппы А. Правда, цифры были достаточно низкие - в пределах 1-2%, но в предыдущие годы они были значительно ниже - в пределах 0,1-0,2%. В феврале 1996 г. появились первые случаи заболевания ГФМИ, вызванные менингококками серогруппы А в коллективах вьетнамских коммерсантов. В срочном порядке стала проводиться экстренная вакцинация в очагах менингококковой инфекции. Очаговость была высокая. В одном из коллективов в 1000 человек ГФМИ заболело 22. Одновременно с ликвидацией очагов стали проводить вакцинацию лиц обслуживающего сектора, расположенного рядом с местами проживания или коммерческой деятельности вьетнамцев (продавцы магазинов, работники прачечных, а также школьники первых двух классов школ и дети детских дошкольных учреждений как группа наибольшего риска в случае распространения инфекции на городское население). Профилактическая вакцинация детей проводилась до 1999 г. Существует две точки зрения на причину роста заболеваемости. Сторонники первой полагают, что вспышки заболеваний среди вьетнамцев вызваны штаммом менингококков, сохранившимся в городе после завершения эпидемии. Считают, что этот штамм продолжал циркулировать на фоне достаточно напряженного иммунитета как взрослых, так и детей, выработанного в процессе многолетнего эпидемического подъема и при активизации эпидемического процесса, вызванного социальными преобразованиями в стране, нашел свою нишу в виде неиммунных к возбудителю этой серогруппы мигрантов из Вьетнама. Сторонники второй точки зрения считают, что в страну был занесен штамм менингококков, который в начале 90-х годов вызвал подъем заболеваемости в некоторых странах Дальнего Востока. Оба предположения имеют право на существование, но веские доказательства могут быть получены при внедрении точных методик, дифференцирующих эпидемические штаммы друг от друга. Рисунок 1. Эффективность профилактической вакцинации противоменингококковой вакциной.
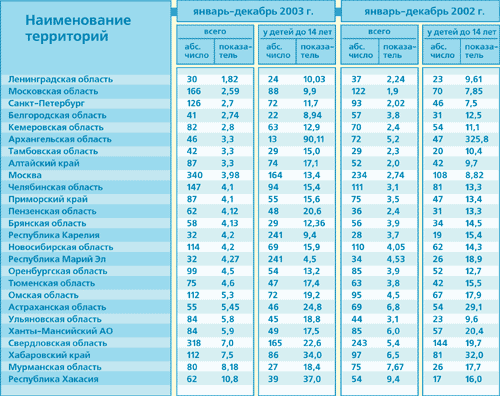
Органы практического здравоохранения, не вдаваясь в дискуссии о причинах данного подъема заболеваемости МИ, сделали следующий вывод: появление крупных вспышек в организованных коллективах (а к таким с полным основанием можно отнести вьетнамских иммигрантов начала 90-х годов), вызванных менингококками серогруппы А, десятилетний межэпидемический период, когда при низкой циркуляции менингококка выросло молодое поколение детей - является прямым показанием для проведения профилактической вакцинации среди групп риска. Общая заболеваемость МИ в 1996 г. составила 4,0 на 100 тыс., а удельный вес заболеваний, вызванных менингококками серогруппы А - 78%. В 1997 г. заболеваемость снизилась до 2,0 и в 2,5 раза, а также уменьшилось число больных ГФМИ, вызванной менингококками серогруппы А. Расценить рост заболеваемости в 1996 г. как очередной эпидемический подъем, по-видимому, все-таки нет достаточных оснований. С другой стороны, своевременно проведенный комплекс профилактических мероприятий предотвратил его. Заболеваемость, установившаяся в Москве после 1996 г., на протяжении последующих 6 лет отличалась стабильностью и находилась на уровне 2,0 на 100 тыс. с небольшими колебаниями от 1,7 до 2,6. В 2002 г. удельный вес заболеваний ГФМИ, вызываемых менингококками серогруппы А, возрос до 48%, серогруппы В - уменьшился до 27%; 23% случаев пришлось на менингококки серогруппы С, сохраняясь на уровне предыдущих лет за исключением 1996 г. (7,0%). Показатель заболеваемости МИ в 2002 г. составил 2,4, находясь на уровне предыдущих лет. В сезонный период 2003 г. заболеваемость по сравнению с тем же периодом 2002 г. увеличилась на 15%, что не было чем-то необычным, так как ей, по-видимому, предстояло снизиться за летние месяцы. Но этого не произошло. Число заболеваний, вызываемых менингококками серогруппы А, увеличилось за летние месяцы до 60%. Появились молниеносные формы менингококковой инфекции, возросла летальность среди детей, увеличилось число заболеваний взрослых. Но наибольшая заболеваемость отмечалась у детей первых 8 лет жизни. Отличало этот подъем заболеваемости от предыдущего то, что не было зарегистрировано ни одного крупного очага с вторичными заболеваниями. Спокойная эпидемическая обстановка сохранялась в воинских коллективах, которые, как правило, первыми откликаются на изменение эпидситуации в неблагоприятную сторону. Бактериологические обследования на носительство, проведенные в мае-июне, не выявили усиления циркуляции менингококков серогруппы А, хотя менингококки других серогрупп присутствовали у населения на уровне прошлых лет - 2-6%. Имея опыт профилактической вакцинации групп риска в 1996 г., органы здравоохранения Москвы приняли решение о проведении прививочной кампании в 2003 г. К группам риска были отнесены: все дети в возрасте от 1,5 до 8 лет, студенты первых курсов некоторых учебных заведений, проживающие в общежитиях. Массовая вакцинация началась с октября и завершилась к 1 декабря. Уже в декабре стала очевидной эффективность проведенного своевременно и быстро мероприятия. Вновь возникает вопрос, являлся ли этот летний рост заболеваемости началом эпидемического подъема? Возможно, влажное, дождливое и прохладное лето не способствовало естественному снижению носительства и общему оздоровлению жителей большого города? Но тогда почему это проявилось только в отношении менингококков серогруппы А, а не возбудителей всех серогрупп, вызывающих основную заболеваемость в Москве? По нашему мнению экстренная вакцинация отдельных очагов инфекции, ликвидируя очаг, не останавливает дальнейшего развития эпидемической заболеваемости. Профилактическая же вакцинация групп риска, проводимая в начале развивающегося эпидпроцесса, способна ликвидировать эпидемический подъем. Вакцинации на фоне развившейся эпидемии должно быть подвергнуто не менее 70-80% населения любой административной территории. Проводимые нами исследования по эпидемиологическому надзору свидетельствуют о том, что циркуляция менингококков серогруппы А сохраняется в настоящее время и на отдельных административных территориях. Так по данным РНГА высокие титры менингококковых антител группы А (от 1:80 и выше), свидетельствующие о свежем заражении, выявлялись у 1-20% здоровых лиц в разные годы на протяжении последних 12 лет на различных административных территориях РФ. На самом же деле, инфицированность была значительно выше, так как не учитывались титры 1:20 и 1:40, которые могут свидетельствовать как о свежем, так и о давно прошедшем заражении. В этом плане очевидны преимущества РНГА для оценки циркуляции менингококков по сравнению с бактериологическим обследованием, информативность которого зависит от многих факторов (правильность взятия материала, транспортировки, качества питательных сред) [3, 8]. Наличие постоянной интенсивной циркуляции менингококков серогруппы А, способных вызвать подъем заболеваемости (что наблюдается в России и чего нет в странах Западной Европы), заставляет тщательно отслеживать эпидситуацию. На наш взгляд, следует, учитывая социальную нестабильность в стране, перейти в отношении менингококковой инфекции к плановой профилактической вакцинации, проводимой, например, каждые 3 или 4 года, или каждые 5 лет, предупреждая такие подъемы заболеваемости, как это наблюдалось в Москве и имело место на других территориях России. Таблица 1. Выборочные данные по заболеваемости менингококковой инфекцией в 2002-2003 гг. в разных регионах России (отсортированы по нарастанию показателя на 100 тыс.)
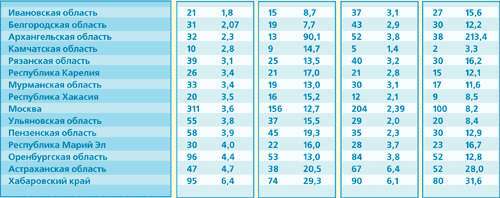
Таблица 2. Выборочные данные по заболеваемости генерализованными формами менингококковой инфекции в 2002-2003 гг. в разных регионах России (отсортированы по нарастанию показателя на 100 тыс. населения в 2003 г.)
Литература
© Т.Ф. Чернышова, И.Н. Лыткина, Г.Г. Чистякова, И.С. Королева, 2004 |
Комментарии
ПРАКТИКА ПЕДИАТРА