Болевой синдром и пути его ликвидации в ранний послеоперационный период у гинекологических больных
Статьи Опубликовано в журнале:«ЖУРНАЛ ЗДОРОВЬЯ УКРАИНЫ»; № 17; 2006; стр. 2-3.
И.А. Биль, к.м.н., заведующая 2-м гинекологическим отделением,
Ю.М. Петришин, Львовский областной клинический перинатальный центр
Борьба с болью является одной из важнейших задач до- и раннего послеоперационного периода (РПОП). Эффективное обезболивание способствует ранней реабилитации, снижает частоту возникновения послеоперационных осложнений. На сегодняшний день существует широкий выбор лекарственных препаратов и методов немедикаментозного обезболивания, однако многочисленные исследования [1, 4, 7, 8] выявили недостаточную аналгезию раннего послеоперационного периода почти у 50% больных.
Длительный стресс обусловлен как самим оперативным вмешательством, так и болевым синдромом (БС) в РПОП, он содействует развитию процессов дезадаптации, в первую очередь на центральном уровне, которые наряду с другими нарушениями приводят к гипоталамо-гипофизарной дисфункции, а также к усилению нарушения ноцицептивной системы и снижению порога болевой чувствительности и, соответственно, последующему усилению ощущения боли даже при наличии подпороговых раздражителей.
Выбор препарата с целью обезболивания должен отвечать разработанной ВОЗ трехступенчатой эскалационной методике обезболивания, а, если возникает потребность, в терапию дополнительно можно включать препараты предыдущей ступени и/или ко-аналгетики — лекарственные средства, которые усиливают действие основных аналгетиков.
К 1-й ступени так называемой лестницы обезболивания в соответствии с рекомендациями ВОЗ относятся средства из группы нестероидных противовоспалительных препаратов (парацетамол, ибупрофен, диклобрю). Они применяются при слабом и умеренном болевом синдроме. Точкой приложения препаратов этой группы являются периферические болевые рецепторы.
2-я ступень представлена слабыми опиатами: кодеином, кодеинсодержащими препаратами (седалгин, пенталгин) и трамадолом, который является синтетическим опиатом. Эта группа препаратов применяется при умеренном болевом синдроме.
3-я ступень обезболивания — это морфин и морфиноподобные аналгетики, которые применяются при сильных болях (бупренорфин, омнопон).
Цель исследования заключалась в анализе эффективности применения современных аналгетических препаратов для ликвидации болевого синдрома в РПОП и разработке схемы их использования.
В соответствии с поставленной задачей проанализировали результаты проведенного в условиях 2-го гинекологического отделения Львовского областного клинического перинатального центра оперативного лечения 36 женщин. Возраст женщин составлял от 36 до 54 лет. Оперативное вмешательство было выполнено по поводу апоплексии яичника 8 женщинам (22,3%); надвлагалищной ампутации матки с придатками — 4 (11,2%); выскабливания стенок полости матки при неполном самопроизвольном аборте — 9 (25%), при преклимактерической метроррагии — 7 (19,4%); гистероскопии с целью биопсии эндометрия — 2 (5,5%), полипэктомии — 6 (16,6%). У всех женщин проводилось наблюдение за динамикой ликвидации болевого синдрома в раннем послеоперационном периоде с внесением полученных результатов в разработанную стандартизированную анкету.
Все женщины методом «слепого конверта» были рандомизированы в две сопоставимые группы. Первую (основную) группу составили 20 пациенток (55,6%), у которых с целью послеоперационного обезболивания применяли аналгетик (Акупан производства Biocodex, Франция) — ненаркотический нефопам, структурно отличающийся от других аналгетиков. Проведенные доклинические экспериментальные исследования указывают на центральное действие препарата, которое заключается в ингибировании обратного захвата дофамина, норадреналина и серотонина на уровне синапсов [7, 10].
Акупан вводили внутривенно в дозе 2 мл (20 мг) на одно введение через час по окончании операции и2 мл (20 мг) внутримышечно через 6 ч после завершения оперативного вмешательства. При необходимости обезболивания на вторые сутки Акупан вводили однократно в дозе 20 мг внутривенно.
Группу сравнения составили 16 женщин (44,4%), которым с целью ликвидации БС в раннем послеоперационном периоде в соответствии со степенью БС использовали конвенционные методики обезболивания с применением ненаркотических аналгетиков и/или нестероидных противовоспалительных препаратов (НПВП) или комбинированных аналгетиков.
Оценку степени БС проводили с помощью 10-балльной визуально-аналоговой шкалы (ВАШ) с пятиступенчатой градацией полученных результатов наблюдений, где 0-1 балл — нет боли, 2-4 — слабая, 4-6 — умеренная, 7-8 — сильная, 9-10 — очень сильная (невыносимая) боль [1-3].
В соответствии с проведенными наблюдениями положительный клинический эффект в ликвидации БС в целом среди пациенток двух групп был достигнут в 32 случаях (88,9%), у 4 женщин (11,1%) возникла потребность вдополнительном введении наркотических аналгетиков или их аналогов.
Проведенный анализ степени БС в основной группе позволил констатировать его снижение (p<0,05) с 8±1 балл в первые 20-40 мин РПОП до 2±1 балл через 6 ч у подавляющего большинства — 19 наблюдений (95%), и только в одном случае (5%) с целью ликвидации БС дополнительно был использован наркотический аналгетик.
У 13 женщин (81,25%) из группы сравнения в соответствии со шкалой ВАШ уменьшение степени БС отмечено в пределах от 8±2 балла (первый час РПОП) до 4±2 балла (через 6-7 ч). У 3 пациенток (18,75%) адекватное обезболивание было достигнуто лишь с помощью препаратов 2-й ступени из группы наркотических аналгетиков.
Динамика болевого синдрома в ранний послеоперационный период у пациенток обеих групп отображена в таблице.
Таблица.
Динамика степени БС в процессе лечения
| Интенсивность БС по шкале ВАШ, баллы | ||||
| Группы | На момент введения | Через 30 мин | Через 1ч | Через 6 ч |
| основная (n=20) | 8±1 | 6±2 | 4±1 | 2±1 |
| сравнения (n=16) | 8±2 | 7±2 | 5±1 | 4±2 |
Проведенные нами наблюдения (рис.) позволяют отметить, что динамика ликвидации болевого синдрома у пациенток основной группы была более выражена и уже на протяжении 6 ч, 95% женщин констатировали степень боли как слабую (2-4 балла), в то время как в группе сравнения в тот же промежуток времени (6 ч от момента окончания операции), степень болевого синдрома оценивалась как умеренная (4 балла).
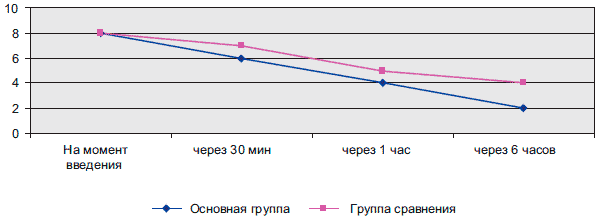
Рис. Динамика ликвидации БС в процессе медикаментозной терапии
Проблема послеоперационного обезболивания в гинекологии многовекторная и тенденциозная, ведь при обследовании пациенток с жалобами на боли внизу живота необходимо учитывать индивидуальное восприятие боли и разный порог болевой чувствительности [2].
Кроме центральных механизмов, в патогенезе синдрома боли у женщин имеют значение застойные явления в малом тазу в результате нарушения регионального кровообращения (гипертонус сосудов, вазодилатация) и гипоксии тканей [4].
Следует напомнить, что органы таза иннервирует вегетативная нервная система. Висцеральная боль в брюшной полости локализована нечетко, а сенсорные импульсы сразу от нескольких органов поступают в тот же сегмент спинного мозга.
Существует три ведущих пути, которые передают сенсорную информацию от тазовых органов:
— парасимпатические нервы (S2, S3, S4) передают сенсорную информацию в спинной мозг через подчревное сплетение от многих органов, а именно: верхней трети влагалища, шейки матки, нижнего сегмента матки, задней части уретры, треугольника мочевого пузыря, нижних отделов мочеточника, кардинальных связок, ректосигмоидального отдела, дорсальной поверхности внешних половых органов;
— симпатические нервы (Th11, Th12, L1) передают импульсы в спинной мозг через подчревное и нижнее брыжеечное сплетение от следующих образований: дно матки, проксимальная часть фаллопиевой трубы, широкие маточные связки, верхняя часть мочевого пузыря, червеобразный отросток, слепая кишка, терминальная часть толстой кишки;
— верхнее брыжеечное сплетение (Th5-Th11) передает импульсы в спинной мозг от яичников, латеральной части маточных труб, верхней части мочеточников.
Выбор ненаркотического аналгетика Акупан (Biocodex, Франция) с целью обезболивания у женщин в раннем послеоперационном периоде обусловлен прежде всего его уникальным механизмом действия, который заключается в ингибировании обратного захвата дофамина, норадреналина и серотонина на уровне синапсов, а также отсутствием негативного влияния на дыхание и перистальтику кишечника.
Основным показанием к применению препарата Акупан является болевой синдром разной этиологии и интенсивности (травмы, боль после хирургических операций, обезболивание родов, зубная боль, миалгия, почечная и печеночная колики, премедикация перед болезненными медицинскими процедурами). Пути введения — внутривенный и внутримышечный. Максимальная суточная доза препарата — 120 мг. При внутримышечном введении рекомендуется разовая доза 2 мл (20 мг). В некоторых случаях ее повторяют каждые 6 часов. Внутривенное введение выполняется с помощью внутривенной инфузии длительностью не менее 15 минут. Одноразовая доза на одну инъекцию — 2 мл (20 мг). При необходимости введение повторяют каждые 4 часа.
Степень выраженности аналгетического эффекта Акупана является достаточно сильной, и его по клинической эффективности можно приравнять к наркотическим аналгетикам. Так, в результате проведенных исследований G. Phillips, M. Vickers, которые с целью послеоперационного обезболивания в трех группах больных провели мониторинг динамики степени БС и его ликвидации (1-я группа — 20 мг нефопама, 2-я -40 мг нефопама, 3-я — 0,15 мг/кг морфина), был сделан вывод о том, что 40 мг нефопама является эквивалентом дозы 0,15 мг/кг морфина без очевидных осложнений со стороны сердечно-сосудистой и дыхательной систем [5].
Отдельные работы хирургического направления указывают, что 20 мг Акупана приравниваются к 6-12 мг морфина [6] и 50 мг меперидина [7].
Существует ряд исследований, в которых сообщается о применении нефопама в комбинации с морфином, который значительно увеличивает обезболивающий эффект. В частности, T.T McLintock констатирует, что эффект обезболивания более выражен при комбинированном применении морфина и нефопама. Так, при сравнении двух групп больных клинически сопоставимый аналгетический эффект был достигнут у 82% больных при применении морфина и у 97% пациентов при комбинированном применении морфина с нефопамом (20 мг каждые 4 ч) [8]. O. Mimoz, P. Incagnoli, C. Josse et al. утверждают, что использование 20 мг нефопама за 90 мин до оперативного вмешательства на органах брюшной полости, сразу после операции и на 6-м, 12-м и 18-м часу по завершении операции на фоне применения морфина позволило снизить его дозы (p<0,05) по сравнению с контрольной группой, которая получала монотерапию морфином [9].
В сравнении с классическими препаратами из группы НПВП, которые широко применяются у пациентов в ранний послеоперационный период, по данным исследования P.L. Dordoni et al., нефопам влияет на агрегацию тромбоцитов, что позволяет рекомендовать использование этого препарата у пациентов с гемостатическими нарушениями и у пациентов после оперативного вмешательства с высоким риском кровотечения [10]. Нефопам в сравнении с морфином и пентазоцином не увеличивает риск возникновения дыхательной недостаточности [11].
Следовательно, результаты проведенных нами исследований показали, что предложенная схема ликвидации болевого синдрома в РПОП с применением препарата Акупан является эффективной, патогенетически обоснованной и целесообразной, а также является простой и доступной как для врачей, так и для пациентов.
Выводы
1. Ранняя ликвидация болевого синдрома как в до-, так и в послеоперационном периоде является эффективным компонентом комплексного гинекологического лечения.
2. Для полноценного купирования болевого синдрома целесообразно использовать современный, структурно отличающийся от других ненаркотических аналгетиков препарат Акупан.
3. Присоединение к лечебной программе раннего послеоперационного периода препарата Акупан позволяет ликвидировать болевой синдром у 95% пациентов, способствуя тем самым предупреждению развития многочисленных осложнений.
