Цереброваскулярные расстройства в пожилом возрасте: Пожилой пациент после инсульта
Статьи ЦЕРЕБРОВАСКУЛЯРНЫЕ РАССТРОЙСТВА В ПОЖИЛОМ ВОЗРАСТЕГ. Р. Табеева, Ю. Э. Азимова
Предыдущая глава | Содержание | Следующая глава
Пожилой пациент после инсульта
Факторы риска дисциркуляторной энцефалопатии (гиперлипидемия, артериальная гипертензия, заболевания сердца, сахарный диабет, курение) также являются факторами риска развития ишемического инсульта. Возраст пациентов во многом влияет на прогноз и тактику терапии.
1. С увеличением возраста в значительной степени уменьшается выживаемость пациентов после первого инсульта.
2. У пациентов, уже перенесших инсульт, возрастает риск повторных острых нарушений мозгового кровообращения.
3. У пожилых пациентов существуют ограничения использования специфической терапии в лечении острого периода инсульта (тромболизис, оперативное вмешательство).
4. В восстановительном периоде пожилые пациенты сталкиваются с медицинскими, психологическими, социальными трудностями, приводящими к значительной дезадаптации и зависимости от окружающих.
Среди постинсультных состояний можно выделить:
Постинсультные двигательные расстройства включают в себя парезы мышц лица (40 % пациентов), что ведет к нарушению артикуляции, руки (50 %), приводящих к возникновению отечности, болевых синдромов и зависимости от окружающих. Слабость в ногах возникает у 45 %, что влечет за собой обездвиженность, тяжелые осложнения (тромбоэмболия легочной артерии, пролежни, пневмония) [11]. Падения возникают у 25-39 % пациентов, перенесших инсульт, и могут приводить к переломам, обездвиженности, зависимости от окружающих и развитию осложнений. Причинами падений могут быть:
Когнитивные нарушения выявляются у 20-50 % пациентов, перенесших острое нарушение мозгового кровообращения. Причинами развития когнитивных нарушений у пациентов после инсульта могут быть как поражение «стратегических зон» — префронтальная кора, медиальные отделы височных долей, таламус, базальные ганглии (хвостатое ядро, бледный шар), стык затылочной, височной и теменной долей, — так и мультиинфарктное состояние.
Знаете ли вы, что...
...великий итальянский режиссер Федерико Феллини перенес в возрасте 73 лет обширный ишемический инсульт в бассейне правой средней мозговой артерии.

При этом, несмотря на развитие левостороннего гемисиндрома, левосторонней нижнеквадрантной гемианопсии и нарушение зрительно-пространственной ориентации (на рисунке врач попросил Феллини разделить прямую линию пополам и нарисовать циферблат), у режиссера не отмечалось характерного для таких пациентов феномена отрицания своего дефекта.
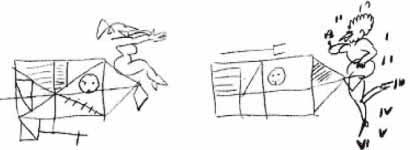
Феллини ощущал паретичную левую руку как «разбухшую свинцовую ветку спаржи» и, более того, полностью осознавал наличие пространства в левой части поля зрения, которое он не видел. На юмористическом рисунке режиссер вопрошает сам себя: «Что же такое "левая сторона"?»

Постинсультные эмоционально-аффективные нарушения встречаются очень часто, но недостаточно диагностируются и недостаточно лечатся. Апатия отмечается у 27 % пациентов, тревожные расстройства — у 28 %, депрессия — у 30-50 %, астения — у 52 %. Пациенты, их родственники и лечащие врачи расценивают эти нарушения как реакцию на тяжелую болезнь, вместе с тем имеются данные об органическом генезе постинсультных эмоционально-аффективных расстройств. Депрессия чаще возникает у пациентов с локализацией очага во фронтальной дорсолатеральной коре или базальных ганглиях слева. Астения возникает при локализации очага в insula справа, передней цингулярной коре справа, лобных долях. Наличие эмоционально-аффективных нарушений существенно затрудняет восстановление пациентов после инсульта, они являются независимыми предикторами смертности и худшего восстановления.
Лечение пациентов с хронической цереброваскулярной патологией
Целями медикаментозной терапии пациентов с хронической цереброваскулярной патологией являются:
Нелекарственная и лекарственная коррекция факторов риска — основной метод профилактики цереброваскулярной патологии. Отказ от курения и алкоголя, правильное питание, умеренная физическая активность должны быть неотъемлемой частью ведения таких пациентов.
Знаете ли вы, что...
...инсульт в левом полушарии с развитием гемианопсии повлиял на творчество известного художника? Так, Рейнольд Браун, знаменитый в США оформитель киноафиш, после перенесенного инсульта не мог более писать портреты, но открыл в себе талант пейзажиста.


Контроль артериального давления — основной метод профилактики цереброваскулярной патологии. Подбор антигипертензивного препарата осуществляется индивидуально, однако для вторичной профилактики инсульта наиболее эффективна комбинация ингибиторов ангиотензин-превращающего фермента и блокаторов рецепторов к ангиотензину II.
Контроль липидов крови — еще одно направление профилактики цереброваскулярных заболеваний. Всем пациентам с дисциркуляторной энцефалопатией должна быть рекомендована диета с ограничением продуктов, содержащих животный жир, а также сладкого и мучного. Необходимо рекомендовать пациентам употребление в пищу нежирного мяса (белого мяса птицы, телятины), рыбы (особенно жирной морской, богатой полиненасыщенными жирными кислотами), растительного масла, обезжиренных молочных продуктов, свежих и отварных фруктов и овощей, хлеба и других изделий из муки грубого помола. Пациентам с дисциркуляторной энцефалопатией назначают статины. Особенно они показаны при сочетанной сердечно-сосудистой патологии: дисциркуляторной энцефалопатии и ишемической болезни сердца, сахарном диабете. При наличии выраженного стеноза внутренней сонной артерии необходима консультация хирурга для решения вопроса о проведении эндартерэктомии или стентирования.
Антитромбоцитарную терапию назначают для вторичной профилактики инсульта. При подборе препарата для антитромбоцитарной терапии необходимо учитывать эффективность лекарственного препарата, его безопасность, а также стоимость лечения. Используются следующие препараты: аспирин (75-325 мг/сут), дипиридамол (225 мг/сут), комбинация аспирина (25 мг) с дипиридамолом (200 мг), клопидогрель (75 мг/сут), тиклопидин (500 мг/сут). Существует стратифицированный подход к подбору антитромбоцитарной терапии. Для этого выделяются факторы риска повторного инсульта, ранжируется и проводится количественная оценка его вероятности (табл. 7).
Таблица 7.
Факторы риска повторного ишемического инсульта
| Фактор риска | Баллы |
| <65 лет | 0 |
| 65-75 лет | 1 |
| >75 лет | 2 |
| Артериальная гипертензия | 1 |
| Сахарный диабет | 1 |
| Инфаркт миокарда в анамнезе | 1 |
| Другие сердечно-сосудистые заболевания (кроме инфаркта миокарда) | 1 |
| Облитерирующий эндартериит в анамнезе | 1 |
| Курение | 1 |
| Дополнительные перенесенные инсульты или ТИА | По 1 баллу за каждый перенесенный эпизод |
Сумма баллов менее 3 означает низкий риск, 3-6 баллов — высокий риск, более 6 баллов — очень высокий риск. Если пациентам с низким риском можно назначать монотерапию аспирином, то лицам с высоким и очень высоким риском повторного ишемического инсульта показана комбинированная терапия или назначение клопидогреля. Такой подход предполагает использование количественных показателей для оценки степени риска ОНМК, что позволяет сделать более жесткими определение показаний и выбор антитромбоцитарной терапии для вторичной профилактики инсульта.
При наличии когнитивных нарушений и отсутствии противопоказаний пациентам могут назначаться ингибиторы ацетилхолинэстеразы или антагонисты NMDA-рецепторов. Тревожно-депрессивные нарушения являются показанием для назначения антидепрессантов, причем у пожилых пациентов предпочтение отдается селективным ингибиторам обратного захвата серотонина и селективным ингибиторам обратного захвата серотонина и норадреналина [17].
Предыдущая глава | Содержание | Следующая глава
Комментарии
ПРАКТИКА ПЕДИАТРА
