Выбор фосфат-связывающего препарата для лечения гиперфосфатемии при хронической болезни почек: эффекты на кальцификацию артерий и смертность
СтатьиОпубликовано в журнале, Клиническая Фармакология и Терапия, 2012, 21 Ю.С.Милованов, Л.Ю.Милованова, С.В.Моисеев
Первый МГМУ им. И.М.Сеченова
Гиперфосфатемия у больных хронической болезнью почек (ХБП) не только играет важную роль в развитии поражения костной ткани, но и увеличивает риск смерти от любых и сердечно-сосудистых причин. Результаты контролируемых клинических исследований показали, что фосфат-связывающие препараты, не содержащие кальций, могут задерживать развитие кальцификации коронарных и других артерий и улучшать выживаемость у преддиализных и диализных больных ХБП.
Ключевые слова. Гиперфосфатемия, минеральные и костные нарушения, хроническая болезнь почек, фосфат-связывающие препараты, севеламер.
Сердечно-сосудистые заболевания - это одна из ведущих причин смертности больных с терминальной почечной недостаточностью. Риск смерти от сердечно-сосудистых причин с поправкой на возраст, расу, пол и наличие сахарного диабета у больных, получающих почечную заместительную терапию, в 10-20 раз выше, чем в общей популяции [1]. По данным коронарной ангиографии, значительное снижение скорости клубочковой фильтрации ассоциируется с достоверным увеличением частоты тяжелого коронарного атеросклероза, в том числе с поражением трех коронарных артерий и ствола левой коронарной артерии [2]. Помимо традиционных факторов риска, таких как артериальная гипертония, курение, сахарный диабет и др., важную роль в развитии сердечно-сосудистых заболеваний у пациентов с хронической болью почек (ХБП) играют дополнительные факторы риска, в частности минеральные и костные нарушения (МКН), которые в терминальной стадии встречаются практически у всех больных. В соответствии с рекомендациями KDIGO [3] МКН-ХБП представляют собой системное состояние, которое характеризуется не только нарушением обмена кальция, фосфора, витамина D, паратиреоидного гормона (ПТГ) и поражением костной ткани, но и распространенной кальцификацией коронарных и других артерий, вызывающей повышение сердечно-сосудистой и общей смертности [4]. Ключевую роль в развитии
МКН-ХБП играют задержка фосфатов и гиперфосфатемия [5]. В многочисленных исследованиях установлена связь между повышением сывороточных уровней фосфора и смертностью больных ХБП [6]. Например, в исследовании у 40538 американцев, находящихся на лечении гемодиализом, была выявлена U-образная связь между исходным сывороточным уровнем фосфора и риском смерти от любых причин [7]. Увеличение сывороточного уровня фосфора на 1 мг/дл сопровождалось повышением риска от любых и сердечно-сосудистых причин на 4% и 9%, соответственно [8]. В современных рекомендациях указывается на необходимость нормализации сывороточных уровней фосфатов у больных ХБП 3-5 стадии, в том числе получающих лечение диализом [9]. С этой целью применяют фосфат-связывающие препараты, содержащие и не содержащие кальций, которые обладают сопоставимой эффективностью в лечении гиперфосфатемии, но могут отличаться по влиянию на сывороточный уровень кальция и развитие кальцификации сосудов и, соответственно, сердечно-сосудистых исходов.
Патогенез гиперфосфатемии и кальцификации сосудов при ХБП
Обмен фосфора и кальция в организме в основном регулируется ПТГ, который увеличивает выведение фосфатов с мочой, и активным метаболитом витамина D - 1,25-дигидроксивитамином D3 (кальцитриолом), активирующим рецепторы витамина D и усиливающим всасывание фосфатов в кишечнике [10]. В последние годы идентифицированы другие факторы (фосфатонины), которые также контролируют почечную экскрецию фосфатов [11]. Одним из таких гормонов является фактор роста фибробластов-23 (FGF-23), выделяющийся остеоцитами. Он снижает экспрессию натрий-зависимых ко-транспортеров фосфатов 2а типа (NaPi-2a) в клетках проксимальных почечных канальцев и активность 1а-гидроксилазы, превращающей 25-гидроксивитамин D3 в кальцитриол [12]. Действие FGF-23 опосредуется Klotho беками, которые образуют комплекс с FGF-рецепторами и выступают в роли облигатных корецепторов [13,14]. Klotho белки экспрессируются в дистальных собирательных канальцах, но оказывают первичное действие в клетках про ксимальных почечных канальцев. Klotho белки синтезируются также в ткани паращитовидных железах. ПТГ и Klotho белки повышают секрецию FGF-23 остеоцитами, в то время как FGF-23 ингибирует выделение ПТГ.
Уже на ранних стадиях ХБП происходит задержка фосфатов вследствие постепенного снижения их клиренса почками [5]. Развитию гиперфосфатемии препятствует увеличение секреции FGF-23 и ПТГ, которые подавляют реабсорбцию фосфатов в почках и их всасывание в кишечнике (вследствие уменьшения образования кальцитриола). Если в норме FGF-23 снижает секрецию ПТГ, то при нарушении функции почек развивается резистентность к его действию вследствие снижения экспрессии Klotho белков в паращитовидных железах и почках. По мере прогрессирующего снижения массы функционирующих клубочков эти гомеостатические механизмы уже не позволяют поддерживать нормальные сывороточные уровни фосфатов, что приводит к развитию гиперфосфатемии несмотря на высокие уровни ПТГ и FGF-23.
Гиперфосфатемия часто встречается у больных терминальной почечной недостаточностью. По данным международного исследования, проводившегося в 2005 году в репрезентативных выборках диализных пациентов в 7 странах (Франции, Германии, Италии, Японии, Испании, Великобритании и США), распространенность гиперфосфатемии существенно не отличалась и составила 49,4% в странах Европы и 53,6% в Японии, хотя большинство пациентов получали фосфат-связывающие препараты [8]. Тем не менее, в исследовании DOPPS в последние годы было отмечено снижение частоты гиперфосфатемии у больных терминальной почечной недостаточностью [15].
Изменения обмена минералов при ХБП приводят к развитию почечной остеодистрофии, которая характеризуется повышенной резорбцией костной ткани и нарушением ее образования и минерализации. Классический гистологический признак почечной остеодистрофии - фиброзный остеит, который сопровождается усилением ремоделирования костной ткани и фиброзом костного мозга. Почечная остеодистрофия проявляется переломами, болями в костями, деформацией костей и задержкой роста у детей.
К характерным проявлениям МКН-ХБП относят также эктопическую кальцификацию - отложение фосфата кальция в артериях, клапанном аппарате сердца, миокарде, а также мягких тканяз, которое ускоряется по мере снижения массы действующих нефронов и встречается у пациентов с ХБП значительно чаще, чем в общей популяции. Первоначально считали, что кальфикация представляет собой пассивную преципитацию фосфата кальция при увеличении концентрации ионов кальция и фосфатов в сыворотке. Однако позднее было установлено, что кальцификация сосудов - это активный процесс, в основе которого лежит трансформация гладкомышечных клеток в остеобласт-подобные клетки, которая происходит в результате взаимодействия различных факторов, включая гиперфосфатемию, уре мические токсины и реактивные кислородные радикалы, а также снижение экспрессии ингибирующих белков, таких как матриксный Gla белок и фетуин А [16]. Повышение сывороточных уровней фосфатов и Ca X P у больных с терминальной почечной недостаточностью тесно ассоциировались с выраженностью кальцификации артерий, а инкубация гладкомышечных клеток с раствором фосфатов вызывала их дифференцировку в остеобласт-подобные клетки. Определенный вклад в развитие уремической артериопатии вносит нарушение защитного эффекта FGF-23 в отношении сосудов, которое частично связано со снижением экспрессии Klotho белков.
Кальцификация сосудов может происходить в области как внутренней, так и средней (мышечной) оболочки артерий. В первом случае она способствует ускоренному развитию атеросклеротического процесса, который лежит в основе развития стенокардии, инфаркта миокарда и инсульта. Во втором случае кальцификация повышает ригидность стенок артерий, вызывает увеличение скорости пульсовой волны и пульсового давления и в конечном итоге приводит к гипертрофии левого желудочка и сердечной недостаточности, а также способствует развитию коронарной недостаточности [9]. Более редкой, но тяжелой формой кальцификации мышечной стенки мелких артерий является кальцифилаксия, или кальцифицирующая уремическая артериопатия, которая характеризуется развитием болезненных ишемических язв кожи и бактериальных суперинфекций. Кальцификация сосудов часто сопровождается кальцификацией клапанов сердца [17].
Диагностика кальцификации артерий
Самыми надежными методами оценки кальфикации артерий считают электронно-лучевую и мультиспиральную компьютерную томографию. Тяжесть кальцификации коронарных артерий определяют по шкале Агатсона с учетом плотности и площади отложения кальция. На основании этих показателей рассчитают индекс кальцификации, или кальциевый счет, как произведение плотности и площади депозитов кальция с помощью специального программного обеспечения [9]. Недостаток компьютерной томографии - высокая стоимость метода, которая препятствует его широкому применению с целью скрининга. К альтернативным методам относят измерение пульсового давления и скорости пульсовой волны, толщины комплекса интима-медия сонных артерий, рентгенографию брюшной аорты в боковой проекции, эхокардиографию (кальциноз клапанов). В одном исследовании корреляция между пульсовым давлением и индексом кальцификации коронарных артерий отсутствовала, в то время как кальцификация брюшной аорты и клапанов, которую оценивали с помощью обычной рентгенографии и эхо-кардиографии, соответственно, тесно коррелировала с результатами электронно-лучевой компьютерной томографии коронарных артерий [18]. Суррогатным марке ром кальцификации коронарных артерий может служить также скорость пульсовой волны, однако для ее измерения требуется специальное оборудование. В то же время толщина комплекса интима-медиа оказалась мало информативным показателем. В рекомендациях KDIGO [3] указано, что у больных ХБП 3-5Д стадии для диагностики кальцификации сосудов вместо компьютерной томографии высокого разрешения могут быть использованы рентгенография брюшной полости в боковой проекции и эхокардиография.
В тех же рекомендациях проанализированы результаты 25 исследований, в которых изучалась частота кальцификации сосудов и клапанов сердца более чем у 4000 пациентов с различными стадиями ХБП (у большинства 5Д стадии). У взрослых пациентов, получавших лечение диализом, частота кальцификации коронарных артерий составила 51-93%, а частота кальцификации клапанов сердца - 20-47%. В 8 исследованиях изучалось естественное течение кальцификации сосудов в течение 1-3 лет. В целом было показано, что кальцификация обычно прогрессирует и является независимым предиктором сердечно-сосудистой и общей смертности. Соответственно, риск развития сердечно-сосудистых исходов у больных ХБП 3-5Д стадии, у которых определяется кальцификация сосудов и/или клапанов, следует считать очень высоким [3]. Скрининг кальцификации сосудов обоснован у пациентов со стойкой гиперфосфатемией, требующей назначения фосфатсвязывающих препаратов, пациентов, находящихся в листе ожидания трансплантации почки и во всех других случаях, когда информация о наличии кальцификации или ее выраженности может иметь значение для выбора дальнейшей тактики ведения больного [9].
Методы лечения гиперфосфатемии
Основанием для контроля сывороточных уровней фосфатов у больных ХБП служат результаты эпидемиологических исследований, свидетельствующих о том, что гиперфосфатемия повышает риск смерти от любых и сердечно-сосудистых причин [19-22] и способствует развитию эктопической кальцификации сосудов, клапанов и мягких тканей [23]. Недавно в исследовании DOPPS было показано, что связь между повышением сывороточных уровней фосфора и относительным риском смерти от любых причин сопоставимая в различных странах [15]. В большинстве исследований риск смерти начинал увеличиваться при уровне фосфора, превышающем 1,6-1,8 ммоль/л [9]. Эпидемиологические данные подтверждаются результатами экспериментальных исследований, свидетельствующими о наличии прямой причинно-следственной связи между повышенными уровнями фосфатов и другими компонентами МКН-ХБП, в том числе вторичным гиперпаратиреозом, поражением костной ткани, недостаточностью кальцитриола и эктопической кальцификацией [3].
В национальном руководстве по МКН-ХБП [9] у пациентов с ХБП 3-5 стадии рекомендовано поддержи вать уровень фосфатов сыворотки крови в нормальном диапазоне (с поправкой на нормы локальной лаборатории), а у больных на диализе - стремиться к снижению уровня фосфатов до нормальных значений. Доля пациентов с уровнем фосфатов ниже 1,9 ммоль/л в диализном центре должна составлять не менее 70%. Для контроля гиперфосфатемии у больных ХБП используют диету и фосфат-связывающие препараты, а также увеличение длительности диализа. Значительное ограничение фосфора в пище необосновано у пациентов с ХБП и может привести к ухудшению их общего питания, особенно потребления белков, уменьшение которого у диализных пациентов оправдано только до известного предела (не менее 1 г/кг/сут) [9]. Тем не менее, выбору продуктов питания с меньшим содержанием фосфатов следует уделять первостепенное внимание. Гемодиализ вызывает снижение сывороточного уровня фосфора, однако он вновь быстро увеличивается после диализа (через 4 ч) вследствие перераспределения элемента из внутриклеточного пространства [24]. Учитывая периодичность лечения гемодиализом, стойкое снижение сывороточного уровня фосфора только с помощью этого метода невозможно, поэтому для адекватного контроля концентрации фосфатов необходим прием фосфат-связывающих препаратов.
К лекарственным препаратам, снижающим сывороточные уровни фосфатов, относятся (1) препараты кальция (карбонат кальция и ацетат кальция); (2) севеламера гидрохлорид (Ренагель) и севеламера карбонат (Ренвела); (3) алюминия гидроксид; (4) лантана карбонат. Самой высокой эффективностью в лечении гиперфосфатемии характеризуются препараты алюминия, однако их применение ограничивается токсичностью этого металла, проявляющейся "диализной" деменцией, нейропатией, микроцитарной анемией и остеомаляцией [9]. В прошлом основным источником алюминия, поступающего в организм пациента во время гемодиализа, была вода, используемая для приготовления диализирующего раствора. В настоящее время благодаря высокой степени очистки воды концентрация алюминия в диализирующем растворе минимальная, а в некоторых исследованиях не было отмечено его накопления при длительном применении фосфат-связывающих препаратов, содержащих алюминий [9]. Однако потенциальный риск токсичности не позволяет рекомендовать назначение подобных препаратов пациентам на диализе.
Соли кальция - это доступные и эффективные фосфат-связывающие препараты, которые широко используют для контроля гиперфосфатемии у больных ХБП. При их применении необходимо учитывать риск всасывания значительной доли поступающего в желудочно-кишечный тракт кальция. Кроме того, лечение препаратами кальция может сопровождаться повышением сывороточных уровней кальция, развитием эпизодов гиперкальциемии и снижением уровней ПТГ, а также может способствовать развитию кальциноза сосудов и мягких тканей. В связи с этим в рекомендациях
KDIGO [3] предлагается ограничивать применение препаратов кальция у пациентов со стойкой или рецидивирующей гиперкальциемией, кальцификацией артерий, адинамической болезнью костей и стойким снижением сывороточных уровней ПТГ. В национальном руководстве по МКН-ХБП [9] также не рекомендуется применение солей кальция при повышении уровня кальция более 2,6 ммоль/л (два измерения подряд) и снижении уровня ПТГ менее 100 пг/мл. Общее содержание элементарного кальция в составе фосфат-связывающих препаратов не должно превышать 1,5 г/сут, а общее потребление кальция - 2 г/сут. Для исключения эпизодов гиперкальциемии необходим более частый (ежемесячно) контроль за уровнем кальция в сыворотке.
Лантана карбонат по эффективности в лечении гиперфосфатемии не уступает препаратам кальция. Лантан частично всасывается в желудочно-кишечном тракте и может накапливаться в костной ткани.
Севеламера гидрохлорид - это наиболее изученный фосфат-связывающий препарат, не содержащий кальций. Он представляет собой полимер, который не всасывается в желудочно-кишечном тракте, не вызывает гиперкальциемию и обеспечивает контроль уровня фосфатов на фоне значительного снижения уровней общего холестерина и холестерина липопротеидов низкой плотности (ЛНП). Результаты ряда сравнительных исследований свидетельствуют о том, что севеламера гидрохлорид по эффективности по крайней мере не уступает солям кальция, но в отличие от последних может задерживать развитие кальцификации артерий и мягких тканей и улучшать отдаленные исходы у больных ХБП.
Эффекты фосфат-связывающих препаратов на кальцификацию сосудов и смертность
В подавляющем большинстве контролируемых исследований развитие кальцификации сосудов и риск неблагоприятных клинических исходов сравнивали при применении севеламера гидрохлорида и солей кальция.
Кальцификация сосудов. В 52-недельном рандомизированном открытом исследованиие Treat to Goal сравнивали влияние севеламера гидрохлорида и солей кальция (ацетата в США и карбоната в Европе) на прогрессирование кальцификации артерий у 200 пациентов, находившихся на лечении гемодиализом [25]. Во время исследования сывороточные уровни кальция, фосфора и ПТГ поддерживали в пределах целевых значений. Индекс кальцификации коронарных артерий и аорты рассчитывали с помощью электронно-лучевой компьютерной томографии. Сывороточные уровни фосфатов в конце исследования при лечении севеламером и солями кальция были сопоставимыми. В то же время при применении солей кальция была выше сывороточная концентрация кальция (р=0,002), чаще встречалась гиперкальциемия (16% и 5%, соответственно; р=0,04) и была выше доля пациентов с концентрацией интактного ПТГ ниже целевого уровня (57% и 30%; р=0,001). Через 52 недели медиана кальциевого счета значительно увеличилась в группе пациентов, получавших соли кальция, и не изменилась в группе севеламера гидрохлорида (коронарные артерии: 36,6 и 0, соответственно; р=0,03; аорта: 75,1 и 0; р=0,01). Медиана изменений кальциевого счета в коронарных артериях и аорте у пациентов с исходным его значением >30 при лечении препаратами кальция также достоверно превышала таковую при применении севеламера гидрохлорида (рис. 1).
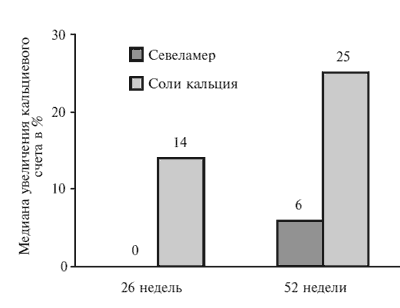
Рис. 1. Медиана увеличения кальциевого счета в коронарных артериях (%) при применении севеламера гидрохлорида и солей кальция у диализных пациентов с исходным кальциевым счетом >30. р=0,01 через 26 недель и р=0,02 через 52 недели
В исследовании RIND сравнивали изменения кальциевого счета в коронарных артериях с помощью электронно-лучевой компьютерной томографии через 6, 12 и 18 месяцев лечения севеламером или солями кальция у 129 пациентов, начавших терапию гемодиализом [26]. Примерно у трети больных исходно отсутствовали признаки кальцификации коронарных артерий. В этой выборке ни в одном случае не было отмечено увеличения кальциевого счета >30 через 18 месяцев. У пациентов с исходным кальциевым счетом >30 было наблюдалось его увеличение как при применении солей кальция, так и севеламера гидрохлорида. Однако у больных, получавших соли кальция, он увеличивался быстрее и в большей степени, чем при лечении севеламера гидрохлоридом (р=0,056 через 12 месяцев и р=0,01 через 18 месяцев; рис. 2).
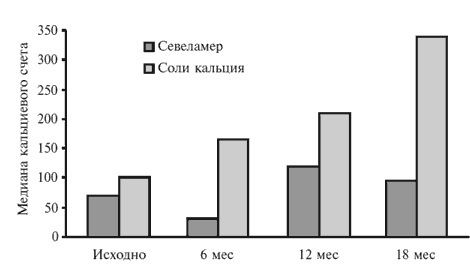
Рис. 2. Медиана кальциевого счета в коронарных артериях у диализных больных, получавших севеламера гидрохлорид и соли кальция
Через 18 месяцев медиана увеличения кальциевого счета при лечении препаратами кальция в 11 раз превышала таковую при применении севеламера гидрохлорида (127 и 11, соответственно; р=0,01).
Сходные результаты были получены еще в одном исследовании у 183 взрослых больных, получавших лечение гемодиализом [27]. Изменения кальцификации коронарных артерий оценивали с помощью мультиспиральной компьютерной томографии через 12 месяцев после начала лечения севеламером или карбонатом кальция. Кальциевый счет в двух группах увеличился в среднем на 82 и 194, соответственно (р=0,001 между группами). Доля пациентов, у которых индекс кальцификации увеличился по крайней мере на 15%, была достоверно ниже в группе севеламера (35% и 59%, соответственно; р=0,002).
В некоторых исследованиях не было отмечено разницы прогрессирования кальцификации артерий при применении севеламера гидрохлорида и солей кальция [28]. Например, она была сопоставимой в исследовании CARE 2 на фоне интенсивного контроля уровней липидов [29]. Однако это исследование имело существенные ограничения, включая короткую длительность наблюдения (1 год) и высокую частоту досрочного прекращения лечения.
В одном исследовании влияние диеты, севеламера гидрохлорида и солей кальция на кальцификацию коронарных артерий сравнивали у 90 пациентов с ХБП 3-5 стадии, не получавших лечение гемодиализом [30]. Через 2 года индекс кальцификации коронарных артерий увеличился в группах пациентов, получавших низкофосфатную диету или диету и карбонат кальция, и не изменился у пациентов, которым проводилась терапия диетой и севеламера гидрохлоридом. Значительное снижение частоты развития кальцификации коронарных артерий и замедление ее прогрессирования при лечении севеламером у преддиализных пациентов с ХБП было также отмечено в рандомизированном дисследовании INDEPENDENT [31]. Развитие кальцификации коронарных артерий de novo наблюдали у 12,8% и 81,8% пациентов, получавших севеламера гидрохлорид и карбонат кальция, соответственно. Кроме того, в группе севеламера значительно чаще наблюдался регресс кальцификации коронарных артерий.
Таким образом, результаты большинства контролируемых клинических исследований показали, что лечение севеламера гидрохлоридом задерживает прогрессирование кальцификации коронарных артерий по сравнению с солями кальция у больных ХБП, получающих и не получающих почечную заместительную терапию. Кальцификация коронарных артерий - это "суррогатный" критерий эффективности фосфат-свя зывающих препаратов, так как возможность улучшения клинических исходов на фоне замедления ее прогрессирования у диализных пациентов считается недоказанной [3]. Тем не менее, в исследовании RIND исходный индекс кальцификации коронарных артерий у диализных пациентов был достоверным предиктором смерти от любых причин (при многофакторном анализе вносили поправку на возраст, расу, пол и наличие сахарного диабета) [32].
Смертность. В самом крупном 3-летнем рандомизированном исследовании DCOR изучали заболеваемость и смертность у 2103 диализных пациентов, получавших севеламер или соли кальция [33]. Достоверной разницы общей или сердечно-сосудистой смертности между двумя группами не выявили, хотя риск смерти снизился в группе севеламера на 7%. Лечение этим препаратом ассоциировалось со снижением частоты госпитализаций по любым причинам и длительности пребывания в стационаре [34]. В выборке больных >65 лет в группе севеламера выявили достоверное снижение общей смертности на 23% (р=0,02) по сравнению с таковой у пациентов, получавших соли кальция. Севеламер гидрохлорид имел также достоверное (р=0,02) преимущество перед солями кальция по влиянию на смертность у пациентов, которые продолжали лечение в течение по крайней 2 лет (43% выборки).
По данным анализа post hoc результатов исследования RIND, в течение 44 месяцев (медиана) смертность в группе пациентов, получавших севеламера гидрохлорид, была ниже, чем в группе пациентов, которым проводилось лечение солями кальция (5,3 и 10,6 на 100 пациенто-лет, соответственно; р=0,05) [32]. При многофакторном анализе было показано, что лечение солями кальция ассоциируется с более высоким риском смерти (отношение шансов 3,1. 95% доверительный интервал 1,23-7,61) (рис. 3).
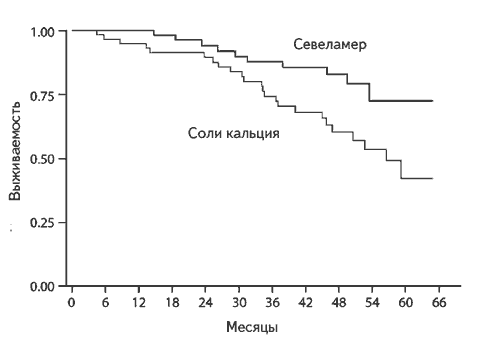
Рис. 3. Скорректированная выживаемость при лечении солями кальция и севеламером. Многофакторный анализ с поправкой на возраст, расу, пол, диабет, сердечно-сосудистые заболевания, С-реактивный белок, альбумин, исходный кальциевый счет.
В ретроспективном когортном исследовании сравнивали 2-летнюю выживаемость у 1377 диализных пациентов, получавших препараты кальция или севеламера гидрохлорид [35]. Выживаемость оценивали с помощью модели регрессии Кокса с поправкой на возраст, пол, расу, семейное положение, регион, наличие диабета, артериальной гипертонии и индекс коморбидности. Лечение севеламера гидрохлоридом ассоциировалось со снижением риска смерти от любых причин на 33% по сравнению с препаратами кальция.
Недавно были опубликованы результаты 2-летнего рандомизированного исследования INDEPENDENT, в котором сравнивали смертность у 212 пациентов с ХБП 3-4 стадии, получавших севеламер или карбонат кальция [31]. В группе севеламера гидрохлорида выявили достоверное снижение общей смертности по сравнению с группой сравнения. По мнению авторов исследования, благоприятный эффект севеламера мог частично объясняться его плейотропными эффектами (снижение уровня С-реактивного белка, общего холестерина и холестерина ЛНП).
Таким образом, результаты клинических исследований свидетельствуют о том, что лечение севеламера гидрохлоридом может привести к снижению общей смертности диализных больных по сравнению с солями кальция, хотя для подтверждения этого эффекта необходимы дополнительные исследования.
Заключение
Одной из причин повышенной общей и сердечно-сосудистой смертности у больных ХБП являются МКН, которые встречаются практически у всех пациентов, получающих лечение диализом и сопровождаются развитием и прогрессированием кальцификации коронарных и других артерий. Ключевую роль в развитии МКН играют задержка фосфатов и гиперфосфатемия. В крупных эпидемиологических исследованиях установлено, что гиперфосфатемия повышает риск смерти от любых и сердечно-сосудистых причин. Для контроля сывороточных уровней фосфатов у больных ХБП, находящихся на диализе, применяют низкофосфатную диету и фосфат-связыващие препараты. Результаты клинических исследований показали, что лечение солями кальция не только приводит к увеличению сывороточных уровней кальция и частоты гиперкальциемии, но и может способствовать развитию кальцификации коронарных и других артерий. В связи с этим в руководстве KDIGO и национальном руководстве по МКН-ХБП рекомендуется избегать применения солей кальция у пациентов с гиперкальциемией или выраженной кальцификацией артерий. В то же время бескальциевый фосфат-связывающий препарат севеламера гидрохлорид задерживал прогрессирование кальцификации артерий у больных ХБП, получавших и не получавших почечную заместительную терапию. В некоторых исследованиях было выявлено снижение общей смертности больных ХБП при лечении севеламера гидрохлоридом. В самом крупном исследовании этот эффект проявлялся у пожилых пациентов с ХБП 5Д стадии, а также при более длительном применении препарата (более 2 лет). Представляет интерес изучение нарушений обмена фосфатов на додиализных стадиях ХБП. Можно предположить, что диета с ограничением фосфатов и применение препаратов, связывающих фосфаты, на ранних стадиях ХБП будет способствовать профилактике сердечно-сосудистых осложнений у таких больных.
Литература
1. Foley R., Parfrey P., Sarnak M. Clinical epidemiology of cardiovascular disease in chronic renal disease. Am. J. Kidney Dis., 1998, 32, S112-S119.
2. Chonchol M., Whittle J., Desbien A. et al. Chronic kidney disease is associated with angiographic coronary artery disease. Am. J. Nephrol., 2008, 28 (2), 354-360.
3. Kidney Disease: Improving Global Outcomes (KDIGO) CKD-MBD Work Group. KDIGO clinical practice guideline for the diagnosis, evaluation, prevention, and treatment of chronic kidney disease-mineral and bone disorder (CKD-MBD). Kidney Int., 2009, 76 (Suppl. 113), S1-S130.
4. Blacher J., Guerin A., Pannier B. et al. Arterial calcifications, arterial stiffness, and cardiovascular risk in end-stage renal disease. Hypertension, 2001, 38, 938-942. 5. Roman-Garcia P., Carrillo-Lopez N., Cannata-Andia J. Pathogenesis of bone and mineral related disorders in chronic kidney disease: Key role of hyperphosphatemia. J. Ren. Care, 2009, 35 (Suppl. 1), 34-38.
6. Милованова Л.Ю., Николаев А.Ю., Милованов Ю.С. Гиперфосфатемия как фактор риска сердечно-сосудистых заболеваний у больных ХПН на хроническом гемодиализе. Нефрол. диал., 2002, 2 (4), 113-117.
7. Block G., Klassen P., Lazarus J. et al. Mineral metabolism, mortality, and morbidity in maintenance hemodialysis. J. Am. Soc. Nephrol., 2004, 15 (8), 2208-2218.
8. Young et al. 2005
9. Национальные рекомендации по минеральным и костным нарушениям при хронической болезни почек. Российское диализное общество (май 2010 г.). Нефрология и диализ, 2011, 13 (1), 33-51.
10. Милованова Л.Ю., Милованов Ю.С., Козловская Л.В. Нарушения фосфорно-кальциевого обмена при хронической болезни почек III-V стадией. Клин. нефрология, 2011, 1, 58-68.
11. Berndt Т., Kumar R. Novel mechanisms in the regulation of phosphorus homeostasis. Physiology (Bethesda), 2009, 24, 17-25.
12. Gupta D., Brietzke S., Hay M. et al. Phosphate metabolism in cardiorenal metabolic disease. Cardiorenal. Med., 2011, 1, 261-270.
13. Добронравов В.А. Современный взгляд на патофизиологию вторичного гиперпаратиреоза: роль фактора роста фибробластов 23 и Klotho. Нефрология, 2011, 4, 11-20.
14. Милованов Ю.С., Козловская Л.В., Бобкова И.Н. и др. Механизмы нарушения фосфорно-кальциевого гомеостаза в развитии сердечно-сосудистых осложнений у больных хронической болезнью почек. Роль фактора роста фибробластов-23 и Klotho. Тер. архив, 2010, 6, 66-72.
15. Tentori F., Blayney M., Albert J. et al. Mortality risk for dialysis patients with different levels of serum calcium, phosphorus, and PTH: the Dialysis Outcomes and Practice Patterns Study (DOPPS). Am. J. Kidney Dis., 2008, 52, 519-530.
16. Sowers K., Hayden M. Calcific uremic arteriolopathy: pathophysiology, reactive oxygen species and therapeutic approaches. Oxid. Med. Cell. Longev., 2010, 3, 109-121.
17. Томилина Н.А., Волгина Г.В., Бикбов Б.Т. Кальцификация клапанов сердца у больных с терминальной хронической почечной недостаточностью. Росс. кардиологический журнал, 2003, 2, 23-29.
18. Bellasi A., Ferramosca E., Muntner P. et al. Correlation of simple imaging tests and coronary artery calcium measured by computed tomography in hemodialysis patients. Kidney Int., 2006, 70, 1623-1628.
19. Kestenbaum B., Sampson J., Rudser K. et al. Serum phosphate levels and mortality risk among people with chronic kidney disease. J. Am. Soc. Nephrol., 2005, 16, 520-528.
20. Block G., Hulbert-Shearon T., Levin N. et al. Association of serum phosphorus and calcium X phosphate product with mortality risk in chronic hemodialysis patients: a national study. Am. J. Kidney Dis., 1998, 31, 607-617.
21. Rodriguez-Benot A., Martin-Malo A., Alvarez-Lara M. et al. Mild hyperphosphatemia and mortality in hemodialysis patients. Am. J. Kidney Dis. , 2005, 46, 68-77.
22. Ganesh S., Stack A., Levin N. et al. Association of elevated serum PO(4), Ca X PO(4) product, and parathyroid hormone with cardiac mortality risk in chronic hemodialysis patients. J. Am. Soc. Nephrol., 2001, 12, 2131-2138.
23. Giachelli C. Vascular calcification mechanisms. J. Am. Soc. Nephrol., 2004, 15, 2959-2964.
24. Mucsi I,, Hercz G. Control of serum phosphate in patients with renal failure-new approaches. Nephrol. Dial. Transplant., 1998, 13 (10), 2457-2460.
25. Chertow G., Burke S., Raggi P. Sevelamer attenuates the progression of coronary and aortic calcification in hemodialysis patients. Kidney Int., 2002, 62, 245-252.
26. Block G., Spiegel D., Ehrlich J. et al. Effects of sevelamer and calcium on coronary artery calcification in patients new to hemodialysis. Kidney Int., 2005, 68, 1815-1824.
27. Kakuta T., Tanaka R., Hyodo T. et al. Effect of sevelamer and calcium-based phosphate binders on coronary artery calcification and accumulation of circulating advanced glycation end products in hemodialysis patients. Am. J. Kidney Dis., 2011, 57 (3), 422-431.
28. Barreto D., Barreto F., de Carvalho A. et al. Phosphate binder impact on bone remodeling and coronary calcification-results from the BRiC study. Nephron Clin. Pract., 2008, 110, 273-283.
29. Qunibi W., Moustafa M., Muenz L. et al. A 1-year randomized trial of calcium acetate versus sevelamer on progression of coronary artery calcification in hemodialysis patients with comparable lipid control: the Calcium Acetate Renagel Evaluation-2 (CARE-2) study. Am. J. Kidney Dis., 2008, 51, 952-965.
30. Russo D., Miranda I., Ruocco C. et al. The progression of coronary artery calcification in predialysis patients on calcium carbonate or sevelamer. Kidney Int., 2007, 72, 1255-1261.
31. Di Iorio B., Bellasi A., Russo D. on behalf of the INDEPENDENT Study Investigators Mortality in Kidney Disease Patients Treated with Phosphate Binders: A Randomized Study. Clin. J. Am. Soc. Nephrol., 2012, 7 (3), 487-493.
32. Block G., Raggi P., Bellasi A. et al. Mortality effect of coronary calcification and phosphate binder choice in incident hemodialysis patients. Kidney Int., 2007, 71, 438-441.
33. Suki W., Zabaneh R., Cangiano J. et al. Effects of sevelamer and calcium-based phosphate binders on mortality in hemodialysis patients. Kidney Int., 2007, 72, 1130-1137.
34. St Peter WL, Liu J, Weinhandl E, Fan Q. A comparison of sevelamer and calcium-based phosphate binders on mortality, hospitalization, and morbidity in hemodialysis: a secondary analysis of the Dialysis Clinical Outcomes Revisited (DCOR) randomized trial using claims data. Am. J. Kidney Dis., 2008, 51, 445-454.
35. Borzecki A., Lee A., Wang S. et al. Survival in end stage renal disease: calcium carbonate vs. sevelamer. J. Clin. Pharmacy & Ther., 2007, 32, 617-624.
Комментарии
ПРАКТИКА ПЕДИАТРА
