Фактор риска: Курение
СтатьиВсероссийское научное общество кардиологов. Москва 2011
Предыдущий раздел | Содержание | Следующий раздел
5. Курение
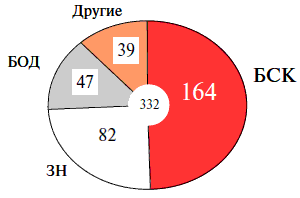
Ежегодно курение убивает около 500 000 жителей России [34], из которых около 80 % умирает в трудоспособном возрасте (рисунок 3). Из всех смертей, обусловленных курением, 50 % приходится на ССЗ, 25 % – на злокачественные новообразования ЗН и 25 % – на другие причины смерти [35, 36]. В рамках исследований российских липидных клиник, проведенных в середине 90-х годов прошлого столетия, установлено, что у мужчин 40–59 лет 35 % всех смертей от ССЗ обусловлено курением [37]. Вклад курения в смертность от ИБС и МИ в той же возрастной группе составляет у мужчин 41 % и 21 %, у женщин 21 % и 10 %, соответственно [38]. Вклад курения в общую смертность и смертность от ССЗ среди мужчин в России намного выше, чем в остальных странах Европейского региона [34]. Преждевременные смерти, обусловленные курением, приводят к снижению продолжительности жизни мужчин и женщин. Курящие мужчины возрастной группы 35–74 лет живут меньше в среднем на 17,7 лет [39]. У лиц, отказавшихся от курения, средняя продолжительность жизни приближается к таковой у никогда не куривших [40]. Если бы российские мужчины не умирали преждевременно от заболеваний и состояний, обусловленных курением табака, то количество смертей среди мужчин уменьшилось бы почти на 30 %, а их средняя ожидаемая продолжительность жизни при рождении увеличилась бы на 3,9 лет [35, 39].
Рис. 3. Структура смертности, обусловленная курением: болезни системы кровообращения (БСК), злокачественные новообразования (ЗН), болезни органов дыхания (БОД), другие причины (www.deathsfromsmoking.net).
Последние эпидемиологические исследования, проведенные в России, показывают относительно стабильную распространенность курения среди взрослых мужчин – на уровне 60 % и рост распространенности курения среди женщин до 15,5 % [38]. При повозрастном сравнении последних данных по распространенности курения в России, с таковыми середины 90-х годов отмечается незначительное увеличение количества курящих молодых мужчин и увеличение почти в 3,5 раза количества курящих молодых женщин (возрастная группа 18–29 лет). Необходимо отметить высокую распространенность курения среди врачей: в возрастной группе 25–64 лет курит 51,3 % врачей-мужчин и 27,3 % врачей-женщин [41].
Курение широко распространено в группе лиц с высоким суммарным риском ССЗ (54,5 % мужчин и 8,8 % женщин) и среди больных ССЗ: по данным многочисленных исследований курит 15–25 % больных АГ и ИБС, в том числе перенесших осложнения и вмешательства по реваскуляризации миокарда. [20, 42–45].
Риск смерти от ССЗ зависит от длительности курения и количества выкуриваемых сигарет. Показано, что риск выше у тех, кто курит в настоящее время, по сравнению теми, кто никогда не курил или курил в прошлом, и этот риск тем больше, чем больше количество выкуриваемых сигарет [46]. Пассивное курение также повышает риск развития ССЗ [47].
По прогнозам ученых, если не будут предприняты адекватные, ограничивающие потребление табака меры, то к 2020 году курение станет основной (лидирующей) причиной болезней [48], а одна из восьми смертей в мире будет связана с курением [49].
Мероприятия по профилактике и снижению курения включают законодательные и административно-правовые акты, просвещение населения и оказание помощи тем, кто курит [50]. Особая роль в профилактике и снижении распространенности курения принадлежит медицинским работникам, которые должны участвовать в оказании помощи курящим, просвещении и агитации в пользу отказа от курения, в том числе и личным примером.
Просвещение и оказание помощи желающим бросить курить в первичном звене здравоохранения
Рекомендации по отказу от курения, основанные на доказательствах, были сформированы группой Европейских экспертов [16, 17, 50]. Основные положения этих рекомендаций представляют пошаговые меры, которые врачи практического здравоохранения должны предпринимать в своей ежедневной деятельности для снижения курения среди пациентов. При каждом визите пациента в поликлинику, поступлении или при выписке из стационара, врач обязан (рисунок 4):
Рис. 4. Алгоритм контроля курения среди пациентов первичного звена здравоохранения [16].
| 1. Спрашивать о курении каждого пациента Если: |
|
| курит, ↓ |
не курит → поощрять оставаться в таком статусе |
| 2. Оценить особенности курения (степень/тяжесть курения) и готовность бросить курить | |
| 3. Рекомендовать бросить курить (факты о вреде курения) | |
4. Определить стратегию по прекращению курения
|
|
| 5. Регистрировать и обновлять данные пациента по курению в медицинской карте при каждом его визите |
- опрашивать каждого пациента в отношении курения (Курит ли пациент?) и, если пациент "не курит", то поощрять его поведение, а если – "курит" то, оценивать особенности курения (степень/тяжесть курения) и готовность бросить курить;
- рекомендовать бросить курить (аргументируя необходимость отказа от курения научно-обоснованными фактами о вреде курения с учетом истории болезни и настоящего состояния пациента). Твердый и аргументированный совет врача – важный фактор в деле прекращения курения пациентом;
- определять стратегию по прекращению курения: совет/беседа по изменению поведения, психотерапия, никотинзаместительная или другая лекарственная терапия, особенно для тех, кто выкуривает 10 и более сигарет в день;
- регистрировать и обновлять данные пациента по курению в медицинской карте при каждом визите пациента.
Известно, что трудности отказа от курения обусловлены биологической зависимостью к никотину, и в этом случае применяется лекарственная терапия, которая помогает отказаться от курения или снизить интенсивность курения. Курящие пациенты, имеющие зависимость к никотину, относятся к разряду больных, а зависимость от табака классифицируется в Международной классификации болезней (ICD-10, F17.2), как отдельное расстройство [51]. Для оценки степени/тяжести курения и никотиновой зависимости можно использовать тест Фагерстрома (Приложение 3) [52]. Тест может заполнять как сам пациент, так и медицинская сестра. В зависимости от количества набранных баллов определяется степень никотиновой зависимости и тактика ее лечения. Для фармакотерапии никотиновой зависимости используется несколько групп препаратов [53]:
- никотинзаместительные или никотинсодержащие (никотин) препараты в виде жевательной резинки, ингалятора, назального спрея, пластыря и таблеток (сублингвальных);
- антиникотиновые препараты: частичный агонист (активатор) и антагонист (блокатор) никотиновых холинергических рецепторов варениклин в виде таблеток;
- антидепрессанты (бупропиона гидрохлорид) в виде таблеток.
Разрешенными для применения в России являются никотинзаместительные препараты и варениклин. Эффективность препаратов для лечения никотиновой зависимости представлена в таблице 3. Как видно, варениклин наиболее эффективен для лечения никотиновой зависимости: вероятность бросить курить при его приеме в 2 раза выше, чем при приеме никотинсодержащей жевательной резинки.
Таблица 3. Эффективность отдельных препаратов для лечения никотиновой зависимости: отношение шансов (ОШ) доверительный интервал (ДИ) [54]
| ОШ (95 % ДИ) | |
| ■ Никотинсодержащая жевательная резинка: | 1,65 (1,37–2,01) |
| ■ Никотиновый ингалятор: | 2,18 (1,38–3,45) |
| ■ Никотиновый назальный спрей: | 2,37 (1,57–3,60) |
| ■ Никотиновый пластырь: | 1,88 (1,60–2,22) |
| ■ Никотиновые таблетки: | 2,06 (1,47–2,87) |
| ■ Варениклин: | 2,55 (1,99–3,24) |
| ■ Бупропиона гидрохлорид: | 2,12 (1,76–2,56) |
Примечание: ОШ – отношение шансов того, что событие произойдет, к шансам того, что событие не произойдет. ОШ более 1 – указывает на увеличение шансов.
При отсутствии или легкой степени никотиновой зависимости (0 или 4 баллов по тесту Фагерстрома), кроме беседы (краткой, продолжительной) назначают никотинзаместительную и/или антиникотиновую терапию. Ориентировочные месячные курсовые дозы препаратов представлены в таблице 4.
Таблица 4. Рекомендуемые дневные и курсовые (месячные) дозы препаратов для лечения никотиновой зависимости
| АТХ группа | Международное непатентованное наименование | Частота назначения | ОДД | ЭКД |
| Никотин заместительная терапия | никоретте (никотин) пластырь (5 м г, 10 мг, 15 мг в саше), |
1–2 раза в сутки | 20–30 мг | 600–900 мг |
| жевательная резинка (2 мг, 4 мг в подушечке), | 5–10 раз в сутки | 20–30 мг | 600–900 мг | |
| ингалятор (10 мг в картридже) |
2–5 раз в день | 20–30 мг | 600–900 мг | |
| Антиникотиновый препарат | варениклин таблетки (0,5 мг и 1,0 мг) |
1–2 раза в день (по схеме) | 1–2 мг | 80–120 мг |
Если у пациента имеется выраженная степень никотиновой зависимости, то назначение комбинированной терапии (никотинзаместительная+антиник отиновая) может повысить эффективность лечения и снизить вероятность побочных эффектов каждого, используемого в комбинации, препарата. При лечении никотиновой зависимости у лиц с бронхолегочными заболеваниями показано назначение симптоматической терапии, в частности, муколитиков и седативных препаратов, витаминов и растительных адаптогенов. Показано, что одним из эффективных методов, обеспечивающих отказ от курения, является психотерапия [55]. Психотерапия лишена побочных эффектов, в то же время ее широкое применение ограничено, ввиду недостаточной доступности (не во всех учреждениях первичного звена есть врачи-психотерапевты).
Учитывая, что отказ от курения у части пациентов сопряжен с увеличением массы тела, следует акцентировать внимание на данной проблеме и дать пациентам, желающим отказаться от курения, адекватные диетические рекомендации и рекомендации по увеличению ФА. Большое значение, при отказе от курения, имеет поддержка семьи. В этой связи желательно активно привлекать родственников пациента и рекомендовать им тоже отказаться от курения.
Для оказания помощи курящим, как здоровым, так и имеющим заболевания, представляется целесообразным [50]:
- ввести в перечень оказания медицинских услуг такую услугу, как "лечение табачной зависимости" и разработать соответствующий стандарт медицинской помощи;
- обучать специалистов, работающих в кабинетах медицинской профилактики, отделениях медицинской профилактики поликлиник и в центрах здоровья оказанию медицинской помощи по лечению табачной зависимости;
- создавать структуры (кабинеты) по лечению табачной зависимости в учреждениях первичного здравоохранения и специализированной медицинской помощи (поликлиники, стационары), женских консультациях, диспансерах, санаторно-курортных учреждениях, центрах здоровья и медицинской профилактики;
- обеспечить медицинские учреждения:
- информационными материалами о вреде курения и методах отказа от него;
- специальным оборудованием, объективизирующим курение и проблемы с ним связанные (смокелайзеры, спирометры). Смокелайзер позволяет измерить монооксид углерода в выдыхаемом воздухе и фиксирует факт как активного, так и пассивного курения. Спирометр позволяет оценить все основные параметры дыхания.
Доказано, что отказ от курения может значительно снижать риск развития и смертность от заболеваний и состояний, обусловленных курением, в том числе от ССЗ [56–60]. При этом, чем раньше человек бросает курить, тем благоприятнее прогноз. Среди тех, кто бросает курить и не курит 3 года, риск развития ИБС не отличается от такого у некурящих [61].
Предыдущий раздел | Содержание | Следующий раздел
Комментарии
ПРАКТИКА ПЕДИАТРА
