Клинико-патогенетическое обоснование акушерской тактики при много- и маловодий инфекционного генеза
Статьи Опубликовано в "Проблемы репродукции", №6, 2006г. О.А. ПУСТОТИНА, Н.Д. ФАНЧЕНКО, Н.И. БУБНОВА, Ю.А. ПАВАЮТЕНКОВА, М.Л. АЛЕКСЕЕВА, В.В. ПАНЧЕНКОНаучный центр акушерства, гинекологии и перинатологии РАМН, Москва
Проведена комплексная оиенка фетоплаиентарного комплекса (ФПК) у 34 беременных с маловодием и у 44 с многоводием инфекционного генеза. На основании морфологической характеристики последа и результатов исследования фетальных маркеров (α-фетопротеин и β2-микpoглoбyлин) показано, что патология объема околоплодных вод у беременных, перенесших инфекиионно-воспалительные заболевания, развивается на фоне выраженных гистологических изменений последа, сопровождается нарушением функционального состояния органов и систем плода и приводит к высокой частоте неонатальных осложнений. Проведение комплексной, поэтапной и патогенетически обоснованной терапии, включающей в себя антимикробные, иммуномодулируюшие, метаболические и улучшаюшие гемодинамические и реологические показатели в ФПК средства способствует рождению здоровых детей почти в 3/ наблюдений.
Ключевые слова: фетоплаиентарный комплекс, мало-, многоволие, летальные маркеры, послел.
Аномалии объема околоплодных вод — много- и маловодие — встречаются в 6—12% всех беременностей [6, 12, 14]. Большинство исследователей основной причиной, приводящей к патологии объема околоплодных вод, считают инфекционное поражение системы мать—плацента—плод [2, 12]. Целью исследования явилось совершенствование акушерской тактики при много- и маловодий инфекционного генеза на основании комплексной оценки фетоплацентарного комплекса (ФПК).
МАТЕРИАЛ И МЕТОДЫ
Обследованы 78 беременных высокого инфекционного риска (34 — с маловодием, 44 — с многоводием), их новорожденные дети и последы. Все случаи много- и маловодия развились на 32—35-й неделе беременности после клинических и/или лабораторных проявлений острой или обострения хронической инфекции у матери (пиелонефрит, цистит, респираторно-вирусные заболевания, герпес- и/или цитомегаловирусная инфекция), нередко сочетающихся с вагинальной инфекцией.
Морфологическое исследование последа включало макроскопическое, морфометрическое, гистологическое, гистохимическое и бактериоскопическое исследования. Фетальные маркеры — α-фетопротеины (АФП) и Р2-микроглобулин (β2-ΜΓ) изучали с помощью иммуноферментных тест-систем на автоматическом анализаторе Cobas Core концерна «Хоффман Ля Рош». Концентрацию АФП определяли в крови матери на 38—40-й неделе беременности, уровень β2-ΜΓ — в околоплодных водах, полученных путем трансвагинальной амниотомии в первом периоде родов или путем амниоцентеза при кесаревом сечении, и в пуповинной крови, взятой сразу после рождения ребенка. Нормой считались сывороточная концентрация АФП 100-160 МЕ/мл, уровень β2-ΜΓ <3,2 мг/л. Статистическая обработка полученных результатов проводилась непараметрическими методами с расчетом относительных величин, критериев χ2 Пирсона и χ2 Пирсона с поправкой Йетса.
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Анализ структуры и частоты инфекционной заболеваемости у беременных с много- и маловодием инфекционного генеза показал, что наиболее часто (74%) выявлялись нарушения микробиоценоза половых путей: бактериальный вагиноз (24%), вагинальный кандидоз (21%), хламидиоз (7%), стрептококк группы В (4%) или сочетание этих патологий (13%). Каждая четвертая беременная с много- и маловодием перенесла во II—III триместре острую вирусную инфекцию или ее обострение (15% — респираторновирусные заболевания, 21% — обострение цитомегало- и/или герпесвирусной инфекции); 17% — обострение хронических инфекционно-воспалительных заболеваний мочевых путей; у
64% — имело место сочетание вышеперечисленной инфекционной патологии. Характерных особенностей структуры и частоты инфекционных заболеваний, а также данных соматического анамнеза при много- и маловодий мы не выявили.
Обследуемые группы не различались по возрасту, числу беременностей и родов. Практически у всех (95%) имелся отягощенный акушерско-гинекологический анамнез. Все случаи нарушения объема околоплодных вод сочетались с другими осложнениями гестационного процесса: угрозой прерывания (69%), гестозом (50%), нарушением внутриутробного состояния плода (53%) и др. Основное количество женщин (65%) были первородящими и родоразрешены путем кесарева сечения (49%). Частота осложненных родов составила 33%. Все роды закончились рождением живых доношенных детей, средняя масса тела и длина тела в исследуемых группах не различались. Неонатальные осложнения (клинические признаки внутриутробной инфекции — БУИ, задержка внутриутробного развития, постгипоксические осложнения) имели место у 71% детей при маловодий и у 73% — при многоводии, при этом 56 и 61% соответственно родились с клиническими проявлениями БУИ.
Для комплексной оценки ФПК на первом этапе мы провели сравнительное морфологическое исследование последа в группах с много-и маловодием. Выявлено, что толщина и масса плаценты достоверно не различаются и составляют в первом случае соответственно 33,4±4,1 мм и 510±89 г, во втором — 33,9±3,7 мм и 515±94 г. При гистологическом исследовании последа обнаружено, что во всех случаях патологии объема околоплодных вод инфекционного генеза имеется воспалительная инфильтрация плаценты и/или плодных оболочек. При маловодий очаги воспаления преимущественно (в 60% исследований) локализуются в базальной пластине плаценты и/или децидуальном слое плодных оболочек. Тогда как воспалительная инфильтрация в группе с многоводием более выражена и нередко (в 57% наблюдений) распространяется на все структуры плаценты (стенки сосудов, строма ворсин, межворсинчатое пространство) и все слои плодных оболочек. Кроме того, в 71% плацент (92% — при маловодий и 50% — при многоводии; p<0,05) имеются циркуляторные расстройства в виде множественных очагов инфарктов, кровоизлияний, афункциональных зон, сужения межворсинчатого пространства. В абсолютном большинстве (83%) исследований отмечаются выраженные дистрофические изменения ворсинчатого хориона, характеризующиеся отложением фибриноида в ворсинах и межворсинчатом пространстве, склерозом стромы и стенок сосудов ворсин, часто выявляется диссоциированное созревание ворсинчатого дерева.
Известно, что структурные нарушения последа в конечном итоге приводят к развитию плацентарной недостаточности и перинатальной гипоксии плода. В условиях недостаточного снабжения тканей кислородом наиболее повреждаемыми являются печень и почки плода [6, 8]. Для функциональной оценки метаболизма в этих органах мы использовали фетальные маркеры - АФП и β2-ΜΓ.
АФП синтезируется фетальной печенью. Данные литературы [9, 11], а также собственные исследования [4] демонстрируют высокие диагностические возможности метода определения сывороточного уровня АФП накануне родоразрешения в оценке состояния плода. В частности, нами было показано, что на начальном этапе неблагоприятного воздействия на ФПК синтез АФП в печени компенсаторно усиливается, что сопровождается повышением его уровня в крови плода и, как следствие, в крови матери (>160 МЕ/мл). При длительном и/или выраженном повреждающем воздействии на ФПК уровень АФП резко снижается. Обнаружение значений АФП <100 МЕ/мл накануне родоразрешения прогнозирует развитие неонатальных осложнений (БУИ, задержка внутриутробного развития и/или постгипоксические осложнения) у 76% новорожденных.
Исследование сывороточной концентрации АФП у беременных с патологическим объемом околоплодных вод накануне родоразрешения показало, что основное количество (86%) полученных значений находится за пределами нормативного интервала. Это свидетельствует о наличии неблагоприятных условий для развития плода и напряжении деятельности его органов и систем. Причем на фоне многоводия состояние плода более компенсировано (48% составляют концентрации АФП >160 МЕ/мл), чем при маловодий, где в основном (в 53% исследований) регистрируются низкие значения (< 100 МЕ/мл).
Кроме того, наше исследование показало, что при беременности, осложнившейся много- или маловодием инфекционного генеза, функциональное состояние почек плода также нарушено. Функцию почек оценивали на основании определения уровня β2-ΜΓ в околоплодных водах. Данные отечественной и зарубежной литературы [3, 10, 13] показали, что при ишемическом поражении почечной ткани плода в результате увеличения экскреции β2-ΜΓ с мочой происходит повышение его концентрации в околоплодных водах. Кроме того, данный белок, входящий в состав основного комплекса гистосовместимости I класса, принимает непосредственное участие в развитии иммунных реакций, активация которых сопровождается повышением его содержания в сыворотке крови [1].
При нормальном течении и благоприятном исходе беременности уровень β2-ΜΓ в околоплодных водах и сыворотке пуповинной крови, полученных во время родоразрешения, в основном не превышает 3,2 мг/л [1, 5, 13]. У женщин группы высокого инфекционного риска, у которых беременность осложнилась патологией объема околоплодных вод, концентрация β2-ΜΓ в пуповинной крови в 86% исследований была повышена, что, очевидно, свидетельствует об активации иммунокомпетентных клеток плода. Нарушение функционального состояния почечной ткани плода, маркером которого служит увеличение уровня β2-ΜΓ в околоплодных водах, при любом нарушении объема околоплодных вод выявляется достаточно часто (в 63% исследований).
Таким образом, результаты исследования показывают, что много- и маловодие у беременных, страдающих инфекционной патологией, формируется на фоне значительных изменений в ФПК, характеризующихся морфофункциональными нарушениями последа и функционирования органов и систем плода (см. схему). Поэтому лечебные мероприятия должны быть комплексными и воздействовать на все основные звенья патогенеза данных осложнений.
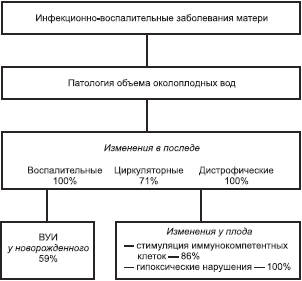
Схема. Изменения в ФПК при много- и маловодий инфекционного генеза
Основой лечения при любом нарушении объема околоплодных вод являются антимикробные препараты, что связано с имеющимися воспалительными изменениями в последе и высокой частотой реализации врожденной инфекции у ребенка как при много-, так и при маловодий. Назначение антимикробных средств производится с учетом чувствительности микрофлоры и отсутствия у них неблагоприятного воздействия на плод. Наиболее безопасными в этом плане являются препараты из группы ингибиторозащищенных пенициллинов, обладающие широким спектром действия. При нарушении микробиоценоза влагалища применяются вагинальные таблетки тержинан, обладающие поливалентными свойствами, так как содержат тернидазол, нистатин, неомицин и преднизолон. Назначают тержинан начиная со II триместра беременности по 1 таблетке на ночь — 10 дней.
На фоне инфекционно-воспалительных заболеваний матери также происходят функциональные изменения иммунокомпетентных клеток крови, причем не только матери [7], но и плода (в 86% наблюдений). Принимая во внимание проницаемость плацентарного барьера для препаратов иммуноглобулина G, мы считаем необходимым проведение иммуномодулирующей терапии у беременных с инфекцией и патологическим объемом околоплодных вод.
Выраженные структурные изменения в последе и выявленные при исследовании фетальных маркеров гипоксические изменения в органах и тканях плода, которые в 86% исследований регистрируются в печени и в 63% — в почках, являются основанием для назначения средств, улучшающих кровообращение в ФПК, коррекции реологических нарушений, применения метаболических препаратов. Курс лечения включает чередование 3 инфузий 4 мл актовегина в 200 мл 5% раствора глюкозы и 25 мл 5% раствора иммуноглобулина нормального человеческого (375 мг/кг за 1 курс) с двумя инфузиями 2 мл инстенона в 200 мл физиологического раствора и двумя инфузиями 500 мл 6% раствора гидроксиэтилированного крахмала — рефортана. Раствор рефортана вводится медленно, в течение 3—4 ч, что обеспечивает постепенное повышение коллоидно-осмотического давления и обусловливает более выраженный эффект от проводимой терапии.
После курса антимикробной и инфузионной терапии с иммуномодулирующей, противовоспалительной и дезинтоксикационной целью назначаются свечи кипферон ректально или вагинально в течение 10 дней, хофитол в растворе по 5—10 мл в сутки инфузионно капельно, одновременно или после прекращения инфузионной терапии пероральный прием хофитола по 2 таблетки 3 раза в сутки в течение 2—3 нед (далее через 2—3 нед курс лечения желательно повторить), вобэнзим по 3 драже 3 раза в день. За 5— 10 дней до родоразрешения повторно вводятся препараты иммуноглобулина нормального человеческого по той же схеме.
В результате применения комплексной терапии у 17 беременных с многоводием и 21 — с маловодием инфекционного генеза большинство (71%) детей родились здоровыми, без клинических проявлений ВУИ. У 12 беременных с много- и маловодием, лечение которым не проводилось в связи с поздним обращением в центр, инфекционная заболеваемость новорожденных составила 100%.
Критерием эффективности терапии могут являться фетальные маркеры. Сывороточный уровень АФП после терапии > 100 МЕ/мл и концентрация β2-ΜΓ в околоплодных водах <3,2 мг/л прогнозируют рождение здоровых детей в 96 и 84% наблюдений соответственно. Обнаружение концентрации АФП в сыворотке крови матери <100 МЕ/мл и β2-ΜΓ в околоплодных водах >3,2 мг/л в большинстве случаев свидетельствует о неэффективности лечебных мероприятий, при этом у 86 и 83% детей соответственно развиваются клинические проявления ВУИ. При отсутствии лечения у 12 беременных с много- или маловодием инфекционного генеза уровень маркеров во всех случаях был изменен.
Таким образом, проведение у беременных группы высокого инфекционного риска с патологией объема околоплодных вод комплексной, поэтапной и патогенетически обоснованной терапии, включающей антимикробные, метаболические, иммуномодулирующие и улучшающие гемодинамические и реологические показатели в ФПК средства, положительно влияет на состояние органов и систем плода и значительно повышает вероятность рождения здорового ребенка. При этом уровень β2-ΜΓ в околоплодных водах и концентрация АФП в сыворотке крови матери, полученные в день родоразрешения, могут являться критерием оценки проводимой терапии во время беременности и играть определенную роль в прогнозировании осложнений у новорожденного.
ЛИТЕРАТУРА
1. Антонова Т.В., Николаенко С.Л., Жицнова И.В. Уровень В2-микроглобулина и состояние мембран лимфоцитов в динамике вирусного гепатита В. Журн микробиол эпидемиол и иммунобиол 1996; 6: 82-83.2. Кондратьева Е.Н. Патогенез, диагностика и профилактика осложненного течения беременности и родов при патологии околоплодной среды: Автореф. дис. ... д-ра мед. наук. Μ 1999; 34.
3. Маковецкая Г.А., Козлова Т.В., Котляров И.В. и др. К вопросу о болезнях почек у новорожденных и детей первых месяцев жизни. Рос вестн перинатол и педиат 1999; 1: 21—27.
4. Пустотина О.А., Гусарова Е.В., Фанченко Н.Д., Мелько А.И. Аль-фа-фетопротеин в прогнозировании осложнений у новорожденного. Акуш и гин 2006; 1: 17—20.
5. Пустотина О.Α., Екимова Е.В., Павлютенкова Ю.А. и др. Прогностическое значение определения Ь2-микроглобулина в акушерской практике. Пробл репрод 2006; 4: 12: 11—13.
6. Сидельникова В.М. Привычная потеря беременности. М: Триада-X 2000; 304.
7. Сухих Г.Т., Ванъко Л.В. Иммунология беременности. М: РАМН 2003; 400.
8. Томилова U.K. Особенности углеводного обмена в мозге, сердце и почках плода, развивающегося в условиях нарушения маточно-плацентарного кровообращения: Автореф. дис.... канд. мед. наук. Челябинск 1995.
9. Шмагель К.В. Клиническое значение определения концентрации ct-фетопротеина в крови беременных в ситуациях, не связанных с наличием открытого дефекта нервной трубки плода. Акуш и гин 1996; 1: 25-28.
10. Cagdas A., Aydinli K., Irez T. et al. Evaluation of the fetal kidney maturation by assessment of amniotic fluid alpha-1 microglobulin levels. Eur Obstet Gynecol Reprod Biol 2000; 90 (1): 55-61.
11.Cho S., Durfee K.K., Keel B.A. et al. Perinatal outcomes in a prospective matches pair study of pregnancy and unexplained elevated or low AFP screening. J Perinat Med 1997; 25: 476-483.
12.Cline M.K., Bailey-Dorton C, CayelliM. Maternal infections: diagnosis and management. Prim Care 2000; 27: 1: 13—33.
13. Oliveira F.R., Barros E.G., Magalaes J.A. Biochemical profile of amniofic fluid for the assessment of fetal and renal development. Braz J Med Bioch 2002; 35: 215-222.
14. Wang S., Kallichanda N., Song W. et al. Expression of aquaporin-8 in human placenta and chorioamniotic membranes: evidence of molecular mechanism for intramembranous amniotic fluid resorption. Am J Obstet Gynecol 2001; 185: 5: 1226-1231.
