Современные представления о патогенезе язвенной болезни
СтатьиСателлитный симпозиум в рамках
VIII Российского Национального Конгресса "Человек и Лекарство"
[ 5 апреля 2001 г ]
Современные представления о патогенезе язвенной болезни
А.В. Калинин
Государственный институт усовершенствования врачей МО РФ
Язвенная болезнь (ЯБ) относится к широко распространенным заболеваниям. Считается, что 2-5% взрослого населения болеют и около 10% имеет предрасположенность к заболеванию ЯБ. Мужчины страдают ЯБ чаще женщин, однако за последние десятилетия отмечается нарастание частоты заболевания у женщин. Преобладает дуоденальная локализация язв над желудочной в общей пропорции 4:1. У лиц молодого возраста это преобладание оказывается более выраженным и достигает 13:1, после 60 лет язва желудка и двенадцатиперстной кишки встречаются приблизительно с одинаковой частотой.
С современных позиций ЯБ рассматривается как полиэтиологическое, генетически и патогенетически неоднородное заболевание.
Среди этиологических факторов, ведущих к развитию ЯБ, важнейшее место занимает наследственность. Однако наследуется не само заболевание, а только предрасположенность к нему. Без определенной наследственной предрасположенности трудно представить возникновение ЯБ.
Установлен ряд генетических факторов, наличие которых способствует возникновению ЯБ:
- наследственно обусловленное увеличение массы обкладочных клеток, их гиперчувствительность к гастрину, повышение образования пепсиногена-1 и расстройство гастродуоденальной моторики могут приводить к повреждению слизистой оболочки желудка и двенадцатиперстной кишки;
- врожденный дефицит фукомукопротеидов слизи, недостаточность выработки секретируемого Ig А и простагандинов снижают резистентность слизистой оболочки;
- группа крови 0 (1), положительный резус-фактор, наличие HLA-антигенов В5, В 15, В35 и др. увеличивают вероятность заболевания ЯБ
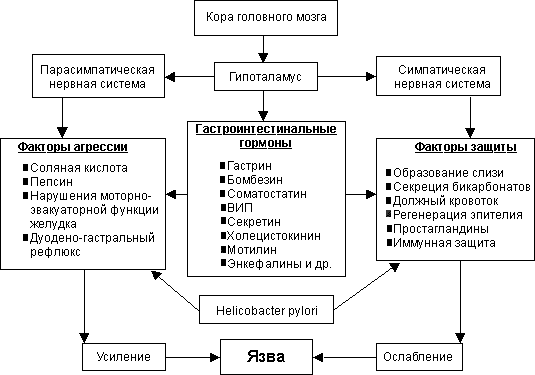
Решающим звеном в патогенезе ЯБ является дисбаланс между факторами "агрессии" и факторами "защиты" слизистой оболочки желудка и двенадцатиперстной кишки.
К факторам агрессии относят:
- усиление воздействия ацидо-пептического фактора, связанное с увеличением продукции соляной кислоты и пепсина;
- нарушение моторно-эвакуаторной функции желудка и двенадцатиперстной кишки (задержка или ускорение эвакуации кислого содержимого из желудка, дуоденогастральный рефлюкс)
- резистентность слизистой оболочки к действию агрессивных факторов;
- желудочное слизеобразование;
- адекватная продукция бикарбонатов;
- активная регенерация поверхностного эпителия слизистой оболочки;
- достаточное кровоснабжение слизистой;
- нормальное содержание простагландинов в стенке слизистой оболочки;
- иммунная защита
Нарушение соотношение факторов агрессии и защиты может быть различным в каждом конкретном случае. Так, при ЯБ двенадцатиперстной кишки чаще ведущую роль играет повышение кислотно-пептической агрессии, тогда как при ЯБ желудка на первый план может выступать снижение факторов защиты слизистой желудка и дуоденогастральный рефлюкс.
Рис. 1. Основные патогенетические механизмы язвообразования
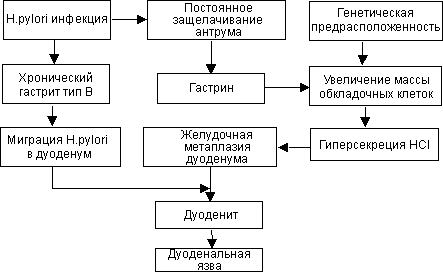
В настоящее время большое значение в патогенезе ЯБ, особенно дуоденальной язвы, придается инфекционному агенту - Helicobacter pylori (H. pylori). Эрадикация приводит к изменению течения ЯБ и двенадцатиперстной кишки, и желудка, так как предотвращает рецидивы этой болезни и предотвращает язвенные кровотечения. Роль H. pylori в развитии ЯБ двоякая: с одной стороны в процессе своей жизнедеятельности, образуя аммиак из мочевины, H. pylori постоянно защелачивает антральный отдел желудка, что приводит к гиперсекреции гастрина, постоянной стимуляции обкладочных клеток и гиперпродукции НСl. С другой стороны ряд штаммов выделяют цитотоксины, повреждающие слизистую оболочка. Все это приводит к развитию антрального гастрита (гастрита типа В), желудочной метаплазии дуоденального эпителия, миграции Н. pylori в дуоденум, дуодениту, а при наличии наследственной предрасположенности может реализоваться в ЯБ (рис. 2).
Рис. 2. Предположительная роль Helicobacter pylori в развитии дуоденальной язвы
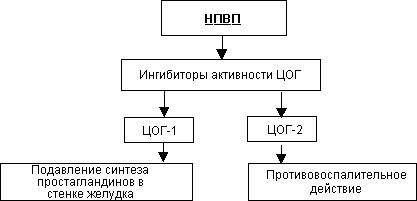
Нестероидным противовоспалительным препаратам (НПВП), наряду с Н. pylori инфекцией, придается важная роль в патогенезе ЯБ. Гастродуоденальные язвы возникают у 20-25% больных, длительное время принимающих НПВП. Механизм реализации ульцерогенного действия этих лекарственных препаратов многообразен. Нестероидные противовоспалительные средства, прежде всего, действуют на защитный барьер слизистой оболочки, повреждая его, изменяя количественный и качественный состав слизи, подавляя синтез эндогенных простагландинов. В механизме действия НПВП важную роль играет ингибирование биосинтеза простагландинов, связанное с угнетением активности циклооксигеназы (ЦОГ). Имеет два изофермента ЦОГ - ЦОГ-1 и ЦОГ-2. Угнетение активности ЦОГ-1 приводит к нарушению синтеза простагландинов в слизистой оболочке желудка, тогда как угнетение активности изофермента ЦОГ-2 определяет противовоспалительный эффект препаратов (рис. 3).
Ингибирование только одной из разновидностей ЦОГ, а именно ЦОГ-2, позволяет избежать повреждений слизистой оболочки желудка, при сохранении противовоспалительного эффекта. В настоящее время созданы препараты (мелоксикам и др.), избирательно угнетающие ЦОГ-2 без повреждения слизистой оболочки желудка.
Знание механизмов, приводящих к повреждению слизистой оболочки и образованию гастродуоденальных язв, позволяет выбрать наиболее рациональное лечение. В зависимости от механизма действия выделяют следующие групп лекарственных средств, применяемых при лечении больных ЯБ:
- антациды;
- антисекреторные средства (холинолитики, Н2-блокаторы, ингибиторы протонной помпы);
- препараты местного защитного действия (цитопротекторы, репаранты);
- препараты, воздействующие на нейрогуморальную регуляцию (психотропные средства, регуляторы моторно-эвакуаторной функции - прокинетики, гастроинтестинальные гормоны);
- антигеликобактерная терапия