Хроническая болезнь почек как общемедицинская проблема: современные принципы нефропрофилактики и нефропротективной терапии
СтатьиОпубликовано в журнале, Consilium medicum, 2014, том 16, № 7 М.Ю.Швецов
ГБОУ ВПО Первый Московский государственный медицинский университет им. И.М.Сеченова Минздрава России
Хроническая болезнь почек (ХБП) - общемедицинская проблема, имеющая глубокие социально-экономические последствия, связанные с ее широкой распространенностью в популяции (10-15% населения), утратой трудоспособности и смертностью вследствие развития терминальной почечной недостаточности (ТПН) и сердечно-сосудистых осложнений (ССО), риск которых у пациентов с нарушенной функцией почек возрастает в десятки раз [1—5].
Опасность ХБП, как и других «тихих убийц» — сахарного диабета (СД), гипертонической болезни, онкологических заболеваний, — состоит в том, что пациенты длительное время не испытывают изменений самочувствия, что приводит к позднему выявлению ХБП, когда возможности нефропротективной терапии исчерпаны. Особенность проблемы ХБП заключается в преобладании вторичных нефропатий, в связи с чем пациенты длительное время наблюдаются терапевтами и специалистами -«ненефрологами», а случаи ХБП как вторичного заболевания практически не учитываются официальной статистикой.
В 2002 г. с целью создания методологической базы для системы эффективной помощи пациентам с заболеваниями почек и предотвращения ТПН экспертами группы KDOQI (Kidney Disease Outcomes Quality Initiative) Национального почечного фонда США была сформулирована концепция ХБП, пришедшая на смену понятию «хроническая почечная недостаточность», не имеющему четких и универсальных критериев и акцентированному лишь на поздних стадиях заболеваний почек, что делает его непригодным для программ первичной и вторичной профилактики. Концепция принята во всем мире, в том числе в России (имеются Национальные рекомендации по ХБП, созданные экспертами Научного общества нефрологов России) [6].
Под ХБП понимают наличие маркеров почечного повреждения (характеризующих активность заболевания) и/или снижения скорости клубочковой фильтрации (СКФ) ниже 60 мл/мин/1,73 м2 (характеризующего стадию и скорость прогрессирования заболевания), сохраняющееся в течение 3 мес и более (табл. 1).
Таблица 1. Диагностические критерии ХБП [6-9]
| Маркеры почечного повреждения (один или несколько) | Альбуминурия 30 мг/г и более, протеинурия 1 + и выше | ||
| Изменения мочевого осадка | Признаки дисфункции почечных канальцев | Структурные изменения почек по данным лучевых методов исследования | Гистологические изменения почек |
| Снижение функции почек | СКФ<60 мл/мин/1,73 м2 |
Примечание. Диагноз ХБП ставится при выявлении одного или нескольких маркеров почечного повреждения и/или снижения функции почек, имеющих стойкий характер, т. е. сохраняющихся при повторных исследованиях в течение 3 мес.
ХБП является не новой болезнью, а наднозологическим понятием, т.е. инструментом, позволяющим при заболеваниях почек разной этиологии определять стадию прогрессирования — от сохранной функции до ТПН, своевременно назначать нефропротективную и заместительную почечную терапию, оценивать риск ССО и осуществлять эффективную кардиопротекцию.
Концепция ХБП не противоречит приоритету нозологического подхода в современной медицине. Напротив, она призвана обеспечивать своевременное направление пациентов с признаками поражения почек к нефрологу, который проводит дифференциальную диагностику и устанавливает нозологический диагноз, оценивает риск прогрессирования, определяет этиотропную и патогенетическую терапию. В то же время ценность концепции ХБП в том, что она позволяет даже в том случае, когда нозологический диагноз еще не до конца установлен, планировать и проводить мероприятия вторичной профилактики, воздействующие на универсальные механизмы прогрессирования ХБП, направленные на сохранение функции почек и снижение риска ССО.
Популяционные эпидемиологические исследования, проведенные в последнее десятилетие, дают представление о масштабности проблемы ХБП. Распространенность ХБП высока и не уступает распространенности таких социально значимых заболеваний, как СД, гипертоническая болезнь, сердечная недостаточность. В США она составляет 14%, при этом болезни почек занимают 4-е место в структуре причин смертности. По данным исследований, проведенных на разных континентах в странах с разным этническим составом и экономическим развитием (табл. 2), признаки ХБП отмечаются у 12—18% населения, а ХБП наиболее неблагоприятных стадий 3—5 — у 5,9—8,1% жителей (в Японии — до 18,7%).
Таблица 2. Распространенность ХБП в мире, по данным национальных эпидемиологических исследований
| Страна | Исследование | Распространенность ХБП, % | |
| стадии 1 -5 | стадии 3-5 | ||
| США | NHANES, 2005-2010 [10] | 14,0 | 6,7 |
| США | KEEP, 2000-2011* [11] | 23,8 | 15,7 |
| Нидерланды | PREVEND, 2005 [12] | 17,6 | - |
| Испания | EPIRCE, 2005 | 12,7 | - |
| Португалия | E.De Almeida и соавт., 2012 [13] | - | 6,1 |
| Китай | Beijing study, 2008 | 14 | 6,5 |
| Япония | E. Imam соавт., 2007 [14] | - | 18,7 |
| Индия | SEEK-India, 2013 [15] | 17,2 | 5,9 |
| Австралия | Aus Diab, 2008 | 13,4 | 7,7 |
| Конго | Kinshasa study, 2009 | 12,4 | 8,0 |
'Исследование включает взрослых американцев, входящих в группу повышенного риска развития ХБП
Таким образом, как минимум каждый десятый житель Земли имеет признаки ХБП. Это означает, что в нашей стране ХБП страдают не менее 14 млн человек. Хотя популяционных исследований, посвященных ХБП, в России не проводилось, однако исследования, выполненные в отдельных категориях населения, подтверждают предположение о высокой распространенности ХБП. Так, по данным обследования пожилых пациентов, наблюдавшихся в городской поликлинике №107 г. Москвы в 2008 г., у лиц старше 60 лет признаки ХБП отмечались в 1/2 случаев, а в более старших возрастных группах — у 66,3% [16]. Среди пациентов трудоспособного возраста, проходивших обследование в отделениях терапии Коломенской центральной районной больницы, частота ХБП, которая диагностировалась по критерию снижения СКФ, составляла 16%, а у лиц, страдающих сердечно-сосудистыми заболеваниями, достигала 26% [17]. По данным другого российского исследования, признаки ХБП отмечаются более чем у 1/3 больных с хронической сердечной недостаточностью (ХСН) [18].
Данные о нозологическом составе ХБП требуют уточнения, поскольку популяционные исследования, как правило, не подразумевают проведения детального нефрологического обследования, а создаваемые в настоящее время регистры ХБП не включают пациентов на ее ранних стадиях. Кроме того, существуют различия между странами в распространенности заболеваний почек разной природы (высокая частота мочекаменной болезни в странах Ближнего Востока, IgA-нефропатии - в Японии, заболеваний почек инфекционной природы - в развивающихся странах и т.д.). Однако не вызывает сомнения, что, как уже говорилось, ведущее место в структуре ХБП и причин развития ТПН занимают не первичные заболевания почек, такие как гломерулонефрит, поликистозная болезнь почек, а вторичные нефропатии при СД и гипертонической болезни.
ХБП наносит глубокий ущерб общественному здоровью и имеет серьезные социально-экономические последствия. Наиболее очевидное последствие ХБП - колоссальные затраты на жизнесберегающую заместительную почечную терапию (диализ и трансплантацию почки), которые ложатся тяжелым бременем на систему здравоохранения.
В 2011 г. в США расходы на заместительную почечную терапию достигли 7,2% общего бюджета системы здравоохранения Medicare, при том что число данных пациентов составляло 1,4% от общего числа людей, охваченных этой системой [10]. При этом на лечение одного больного с ТПН, получающего лечение гемодиализом, в рамках системы Medicare расходовалось в среднем 87 945 дол. США, перитонеальным диализом - 71 630 дол. США, на больного с пересаженной почкой - 32 922 дол. США. В России на лечение одного диализного больного в течение года расходуется не менее 1-1,5 млн руб., что более чем в 100 раз выше подушевого норматива Программы государственных гарантий бесплатного оказания гражданам медицинской помощи.
Получающие заместительную почечную терапию больные - лишь «верхушка айсберга» ХБП, привлекающая наибольшее внимание организаторов здравоохранения, провайдеров медицинских услуг и врачебного сообщества. Между тем уже умеренное снижение функции почек приводит к существенному снижению ожидаемой продолжительности жизни, ухудшению других показателей здоровья и повышению расходов на лечение. В США в 2011 г. на лечение пациентов с ХБП, не получающих заместительной почечной терапии, которые составляли 12,7% от общего числа людей, охваченных системой Medicare, было израсходовано 28,9% ее бюджета [10]. Потребность в госпитализациях у больных с ХБП выше на 38% по сравнению с людьми без ХБП, смертность - на 43%.
Основной причиной высокой смертности пациентов с ХБП являются ССО [19], на втором месте стоят инфекционные осложнения.
Как было показано в многочисленных исследованиях [20, 21], в том числе выполненных в России [22], признаки ремоделирования сердца и сосудов отмечаются более чем у 1/2 больных с умеренным снижением функции, т.е. задолго до диализа. По данным американского исследования, среди пожилых больных с ХБП частота застойной сердечной недостаточности была 42,9% vs 18,5% у пациентов без ХБП, частота инфаркта миокарда (ИМ) - 15,1 и 6,4% соответственно, острых нарушений мозгового кровообращения и транзиторных ишемических атак - 26,7 и 20,3% [10].
Почки элиминируют факторы, повреждающие эндотелий, поэтому при нарушении их работы усиливается неблагоприятное влияние на сердечно-сосудистую систему традиционных, «фремингемских» факторов риска (ФР): артериальной гипертонии (АГ), инсулинорезистентности, гиперлипидемии. В то же время при СКФ2 начинает проявляться и возрастает по мере ее дальнейшего снижения роль специфических «почечных» ФР ССО: нарушений фосфорно-кальциевого обмена, синдрома белково-энергетической недостаточности (БЭН), анемии, хронического воспаления, гиперурикемии. Появляются новые предикторы ССО: уровень в сыворотке крови фосфора, кальция, гемоглобина, альбумина, паратиреоидного гормона, фактора роста фибробластов 23, белка Klotho [23-25], - требующие специальных методов коррекции. В результате оценка прогноза у пациентов с ХБП с использованием традиционной Фремингемской шкалы оказывается неточной и дает существенно заниженные результаты в отношении как смертности, так и кардиальных событий [26].
В то же время СКФ как интегративный показатель прогрессирования ХБП, начиная с уровня ниже 60 мл/мин/1,73 м2, является мощным предиктором ССО и смертности. Каждая последующая стадия ХБП, начиная с 3а, характеризуется дополнительным повышением сердечно-сосудистого риска в 1,5-3 раза [27]. Таким образом, традиционные стратегии кардиопротекции нуждаются в модификации и дополнении для пациентов с нарушенной функцией почек.
Высокая распространенность ХБП, ее неблагоприятные исходы и осложнения дают основание подни мать проблему целесообразности разработки и внедрения на популяционном уровне мероприятий по ее раннему выявлению, нефропротекции и нефропрофилактике [3, 28]. Вопросы рациональной организации скрининга, эффективности средств нефропротекции в разных категориях пациентов, диапазон целевых значений важнейших факторов прогрессирования и предикторов осложнений широко обсуждаются и не имеют однозначных решений ввиду малой на сегодняшний день доказательной базы.
Высказываются противоречащие друг другу и неоднозначные мнения как о необходимости скрининга всей популяции с целью раннего выявления ХБП [29], так и о нецелесообразности мониторинга пациентов с уже выявленной ХБП [30]. Однако не вызывает сомнения, что как лица, входящие в группу риска развития ХБП, так и пациенты с уже развившейся ХБП характеризуются большой неоднородностью по своему прогнозу. У некоторых, даже несмотря на имеющиеся риски, например наличие СД, не будет признаков ХБП до глубокой старости, у других ХБП не только разовьется, но и приведет через несколько лет к ТПН.
Идея популяционного скрининга может быть признана рациональной в том случае, если огромные расходы на ее осуществление будут оправданы существенным улучшением показателей общественного здоровья, дающим заметный фармакоэкономический эффект. Для обоснования этой точки зрения нужны крупные проспективные исследования.
Поэтому на сегодняшний день все национальные рекомендации, посвященные тактике выявления ХБП [6—8, 30—32], считают целесообразным регулярное определение лабораторных маркеров ХБП у людей с ФР ее развития (табл. 3).
Таблица 3. ФР ХБП, являющиеся показаниями к регулярным обследованиям для ее исключения
Примечание. Здесь и в табл. 5: НПВП - нестероидные противо¬воспалительные препараты.
Поскольку данные факторы являются также и ФР ускоренного прогрессирования ХБП, такой подход позволяет избирательно выявлять наиболее неблагоприятные случаи ХБП, требующие активного вмешательства.
К ФР относятся: ряд хронических заболеваний, в первую очередь сердечно-сосудистых, обменных, аутоиммунных, обструктивные болезни мочевых путей и перенесенные операции на почках, частый прием анальгетиков и других нефротоксичных лекарственных препаратов, отягощенный по ХБП семейный анамнез, острая почечная недостаточность (ОПН) или нефропатия беременных в анамнезе (см. табл. 3). Гиперлипидемия, ожирение, возраст старше 50 лет, курение, пагубное потребление алкоголя являются признанными ФР развития ХБП, но не рассматриваются в большинстве рекомендаций в качестве самостоятельных показаний к обследованию на предмет наличия ХБП. Однако их учет, несомненно, важен для индивидуального планирования мер нефропрофилактики и нефропротекции.
Для диагностики ХБП, исходя из ее определения, необходимо исследовать маркеры почечного повреждения и состояние функции почек. Наиболее доступным лабораторным методом исследования маркеров почечного повреждения является общий анализ мочи, позволяющий выявить в разовой порции мочи повышенный уровень общего белка (протеинурию), а также другие признаки поражения почек и мочевых путей — гематурию, которая может быть проявлением опухоли почки или мочевых путей, лейкоцитурию, показывающую наличие мочевой инфекции, нарушения концентрационной способности и канальцевой реабсорбции, характерные для хронического тубулоинтерстициального нефрита и тубулопатий. К несовершенствам данного метода относится недостаточная точность, особенно при уровне протеинурии ниже 0,5 г/л. Нормальный результат общего анализа мочи не исключает наличие ХБП.
Тест на альбуминурию позволяет выявить ХБП на самых ранних стадиях, когда общий анализ мочи мо жет быть неинформативным. Поэтому в программах скрининга, как правило, используется оценка альбуминурии. Качественное или полуколичественное исследование мочи с помощью тест-полосок нуждается в подтверждении с помощью более точных количественных методов. В польском исследовании, включавшем 2471 участника, повышенная альбуминурия была выявлена в 15,6% случаев; после повторного исследования турбидиметрическим методом частота повышенной альбуминурии составила 11,9% [33]. Особую ценность тест на альбуминурию имеет в диагностике ХБП у пациентов с гипертонической болезнью, СД и ожирением, при которых даже умеренное повышение альбуминурии имеет неблагоприятное значение, а появление значительной протеинурии наблюдается только на поздних стадиях.
«Золотым стандартом» оценки функции почек остается определение СКФ клиренсовыми методами, однако для амбулаторных обследований предпочтительнее использовать расчет СКФ с помощью специальных формул на основе определения концентрации креатинина в сыворотке крови, поскольку это исключает организационные трудности и технические погрешности, связанные со сбором суточной мочи [6, 8, 31]. Наиболее точными на сегодня являются уравнения CKD-EPI [34]. Формула Кокрофта—Голта недостаточна точна (может давать завышенные результаты), формула MDRD непригодна при СКФ>60 мл/мин/1,73 м2, так как в таких случаях занижает результат. Использование формул позволяет избежать ошибочных оценок функции почек, связанных с различиями кинетики креатинина вследствие возрастных, гендерных, расовых и других особенностей обследуемых. Важно отметить, что уровень сывороточного креатинина, находящийся в пределах референсных значений у женщин и пожилых людей, может соответствовать СКФ<60 мл/мин/1,73 м2, т.е. наличию ХБП.
Ультразвуковое исследование (УЗИ) почек позволяет выявлять структурные признаки почечного повреждения и занимает важное место в диагностике поликистозной болезни почек, которая является причиной 10% случаев ТПН, мочекаменной болезни, опухоли почки, нефрокальциноза, но для скрининга с целью выявления ХБП не применяется из-за возможности как гипо-, так и гипердиагностики, а также относительно высокой стоимости. Однако регулярное проведение УЗИ целесообразно лицам старше 20 лет, имеющим родственников, страдающих поликистозной болезнью почек или ТПН неясного генеза. Также УЗИ необходимо для обследования ациентов с уже выявленной ХБП при СКФ<30 мл/мин или при ее быстром снижении — на 25% от исходного уровня или в абсолютном значении на 15 мл/мин/1,73 м2, при наличии гематурии и признаков обструкции мочевых путей [31].
Хотя представляется, что повышение альбуминурии как ранний маркер ХБП должно всегда опережать снижение СКФ и для выявления ХБП могло бы быть достаточно теста на альбуминурию, это не так. По данным исследования NHANES 2005-2010 гг., в разных подгруппах (у больных СД, АГ и другими сердечно-сосудистыми заболеваниями, ожирением) преобладали случаи, когда повышение альбуминурии или снижение СКФ наблюдалось изолированно, и лишь у меньшинства обследованных эти признаки ХБП сочетались [10]. В исследовании распространенности ХБП среди жителей Москвы старше 60 лет ХБП диагностирована в 49,5% случаев, при этом протеинурия 0,1 г/л и выше выявлена только у 17,1% обследованных [16]. Хотя в данном исследовании тест на альбуминурию не применялся, оно отражает значительный вклад изолированного снижения СКФ в диагностику ХБП у пожилых. В то же время другое российское исследование, посвященное распространенности ХБП среди москвичей трудоспособного возраста [35], выявило альбуминурию более 30 мг/л у 50% обследованных, а СКФ<60 мл/мин/1,73 м2 наблюдалась только в 2% случаев, т.е. в этой возрастной категории для выявления подавляющего большинства случаев ХБП было достаточно теста на альбуминурию.
Таким образом, даже в научных исследованиях используют разные подходы к выявлению ХБП. Тест на альбуминурию обладает несомненным достоинством - он является высокочувствительным и не требует взятия крови из вены, что позволяет широко использовать его в программах скрининга. Наиболее корректным подходом является параллельное исследование мочи и сывороточного креатинина с расчетом СКФ, особенно если речь идет о лицах пожилого и старческого возраста.
Вопрос рациональной организации скрининга ХБП - один из важнейших. Во многих странах действуют так называемые скрининг-центры ХБП, созданные при поддержке государства или благотворительных фондов, в которых каждый желающий может бесплатно пройти анкетирование и собеседование на предмет наличия ФР ХБП, а также необходимые лабораторные тесты. Скрининг-центры могут работать на постоянной основе или в рамках Всемирного дня почки и других общественных акций. Для этого иногда используются мобильные скрининг-центры, которые устанавливаются в людных местах и служат как для скрининга, так и для информирования населения о важности здорового образа жизни и рационального питания для профилактики ХБП.
Скрининг-центры приносят большую пользу, способствуя раннему выявлению ХБП, санитарному просвещению населения и давая ценную информацию о распространенности ХБП. Так, в Бразилии с 2005 по 2010 г. в ходе общественных медико-профилактических мероприятий в Сан-Пауло был обследован 37 771 человек с использованием тест-полосок на протеинурию и опросника для выявления ФР ХБП [36]. Средний возраст обследованных составил 44,6±21,7 года, среди них 27,7% страдали АГ, у 6,5% она была выявлена впервые в ходе данного обследования, 9,5% страдали СД, у 0,3% он был впервые диагностирован. Значительная протеинурия (1+ и выше) была выявлена у 7,3% обследованных, при этом 85,5% из них не знали о наличии у них изменений в анализах мочи в прошлом.
Однако роль скрининг-центров состоит, в первую очередь, в привлечении внимания к проблеме ХБП, для решения ее необходима постоянная планомерная работа с использованием существующих структур системы профилактической медицины. Так, при определении альбуминурии у 1623 человек (средний возраст 46±16 лет, СД у 4%, АГ у 40%), обратившихся в Центры здоровья Московской области для обследования и составления индивидуального плана оздоровления [37], ее повышенный уровень (выше 30 мг/л) был выявлен в 42% случаев, при этом только 11% обследованных указали в анкете, что в прошлом у них обнаруживалась протеинурия, у 11% в прошлом выявляли изменения со стороны почек по данным УЗИ. Методом анкетирования у обследованных был выявлен целый ряд факторов, ассоциированных с ХБП: кроме наличия АГ (выявлена у 39,7% опрошенных) и СД (4,0%) это ожирение (30,0%), курение (37,4%), злоупотребление анальгетиками (30,1%), малоподвижный образ жизни, ограничение потребления жидкости, наличие ХБП у прямых родственников. Анкетирование не только позволяет определить группу риска ХБП, нуждающуюся в клинико-лабораторном обследовании, но и помогает разработать для данного пациента основные направления лечебно-профилактических мероприятий с целью предотвращения развития ХБП или ее прогрессирования, учитывая его анамнез, наследственность, образ жизни.
К сожалению, в действующую программу работы Центров здоровья анкетирование на предмет наличия ФР ХБП и определение альбуминурии пока не входят. Упомянутое научное исследование показало и другой «камень преткновения» на пути выявления ХБП через центры здоровья: в силу организационных трудностей, отсутствия преемственности между профилактической и нефрологической службами и низкой мотивации самих обследованных лишь незначительная часть лиц с выявленной высокой альбуминурией прошли в дальнейшем нефрологическое обследование.
Принятая в нашей стране Программа диспансеризации взрослого населения [38] открывает широкие возможности для раннего выявления ХБП. Она включает проведение общего анализа мочи, биохимического анализа крови с определением концентрации креатинина, достаточных для диагностики наиболее неблагоприятных случаев ХБП и определения показаний к консультации нефролога. Кроме того, программа диспансеризации дает возможность выявить важнейшие ФР развития и прогрессирования ХБП: АГ, гипергликемию, ожирение, гиперхолестеринемию, заболевания нижних мочевых путей.
Другое важное направление - выявление ХБП у лиц, проходящих обследования по поводу других заболеваний, беременности, профосмотры, которые включают в себя определение нарушений, являющихся ФР ХБП, а нередко и исследование маркеров ХБП. К сожалению, во многих случаях, если не в большинстве, эти сведения не получают должного внимания и не способствуют своевременному направлению на консультацию нефролога.
Методом, позволяющим повысить эффективность выявления ХБП, является мониторинг регистров и медицинских электронных баз данных. Так, в Великобритании автоматизированный скрининг 10 975 записей пациентов, наблюдающихся врачами общей практики, позволил выявить 492 случая ХБП с СКФ<60 мл/мин/1,73 м2 (5,7%) [39]. С широким внедрением современных средств информатизации в медицине в нашей стране этот путь выявления ХБП становится доступным. О перспективности данного направления свидетельствуют результаты упомянутого в начале статьи исследования по эпидемиологии ХБП, построенного на ручном анализе 1032 историй болезни в Коломенской ЦРБ, который показал, что среди пациентов трудоспособного возраста, проходящих обследование и лечение в терапевтических отделениях и не имеющих диагноза «заболевание почек», СКФ<60 мл/мин/1,73 м2 отмечалась в 16% [17].
Лица, входящие в группу риска развития ХБП, у которых не выявлены ее маркеры, должны получить рекомендации по коррекции модифицируемых ФР (см. табл. 3). Помимо профилактических мероприятий, общих с другими хроническими неинфекционными заболеваниями (коррекция АГ, гипергликемии, гиперлипидемии, нормализация массы тела, отказ от курения), существуют и специфические меры нефропрофилактики: расширенный водный режим, максимально возможное исключение нефротоксичных лекарств, разумное ограничение рентгеноконтрастных исследований, коррекция нарушений пуринового обмена, обструкции мочевых путей.
Потребление жидкости в объеме не менее 2 л в сутки на сегодня принято в качестве нормы здорового образа жизни. Ограничение потребления жидкости, ведущее к гиповолемии, может приводить к уменьшению перфузии почек и развитию их хронической ишемии, патологической активации ренин-ангиотензиновой системы (РАС) и системы аргинин—вазопрессин [40]. Неблагоприятное значение сниженного потребления жидкости в отношении функции почек было показано в эпидемиологических исследованиях [41, 42]. Однако, по данным анкетирования работников одного из предприятий Москвы [35], 65,7% опрошенных старались ограничивать потребление жидкости, что сочеталось со значительно более высокой частотой альбуминурии по сравнению с лицами, потреблявшими много жидкости: относительный риск — ОР 1,357 (0,837—2,199). 23,3% опрошенных злоупотребляли анальгетиками, что также было связано с повышенным риском ХБП — ОР 1,266 (0,735—2,180). 25,3% вели малоподвижный образ жизни — ОР ХБП 1,332 (0,782—2,267), соответственно, 27,0% страдали ожирением — ОР ХБП 1,686 (0,970—2,929), 55,7% курили — ОР ХБП 1,351 (0,852—2,141).
Гиперурикемия традиционно считается фактором повреждения почечного интерстиция, вызывает эндотелиальную дисфункцию, нарушения системной и почечной гемодинамики [43—46]. В последние годы отмечается новый виток интереса к проблеме нарушений пуринового обмена в свете недавних исследований, показывающих ее влияние на риск развития ТПН и ССО и раскрывающих новые механизмы этого влияния [47—50].
После разработки направлений индивидуальной нефропрофилактики необходим последующий контроль за выполнением рекомендаций, мониторинг целевых показателей, а также повторное исследование маркеров ХБП, если ФР ее развития сохраняются. Данные мероприятия должны выполняться врачами первичного звена здравоохранения, участковыми терапевтами, врачами кабинетов медицинской профилактики и центров здоровья.
Лица с выявленными признаками ХБП нуждаются в повторном обследовании для их подтверждения, после чего они направляются на первичную консультацию нефролога с целью постановки нозологического диагноза и определения тактики нефропротекции. При выявленной СКФ<30 мл/мин/1,73 м2 пациент направляется не в кабинет консультанта-нефролога, а непосредственно в региональный нефрологический центр для постановки на учет и специальной подготовки к заместительной почечной терапии, поскольку запас времени до момента достижения ТПН (СКФ до уровня менее 15 мл/мин/1,73 м2), как правило, уже небольшой.
Пациентам с выявленной ХБП проводится стратификация риска развития ТПН и ССО, которая важна как для оценки прогноза, так и для разработки рациональной тактики ведения пациента (см. рисунок).
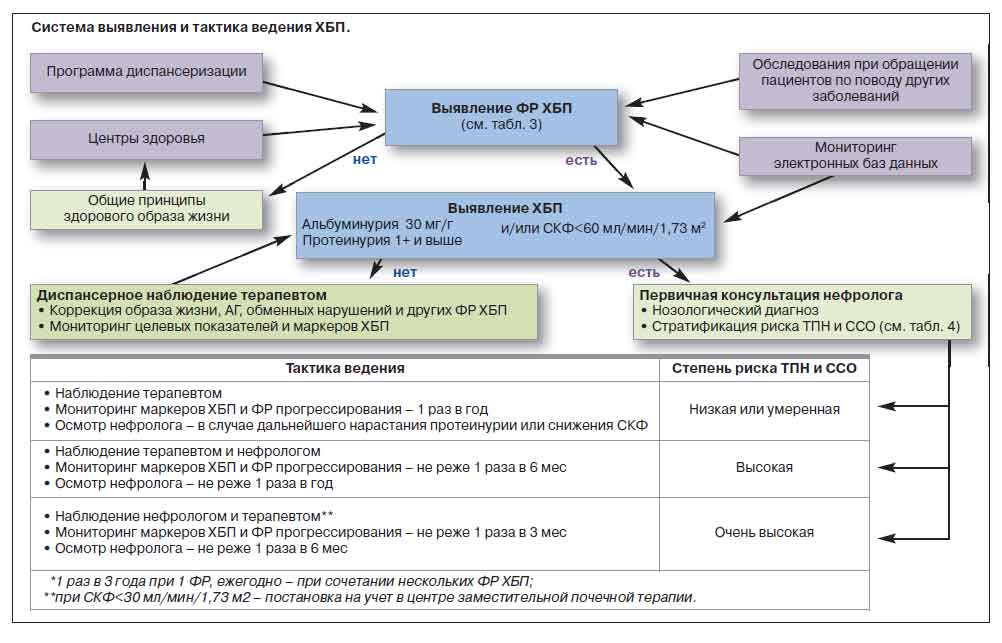
Современная система стратификации комбинированного риска ТПН и ССО у больных ХБП, предложенная экспертной группой KDIGO (Kidney Disease Improving Global Outcomes) [8], базируется, также как и выявление ХБП, на двух ее важнейших характеристиках — уровне СКФ и категории альбуминурии/протеинурии (табл. 4) [51].
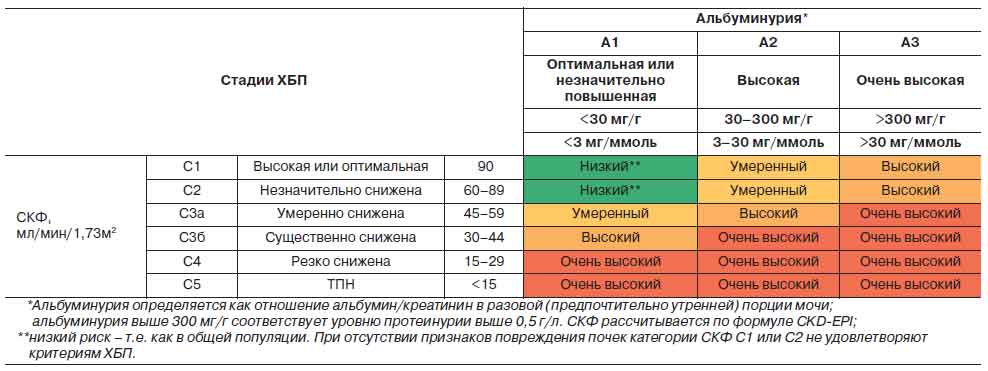
Написанию рекомендаций KDIGO по ведению ХБП 2012 г., ставших важной вехой в развитии концепции ХБП, предшествовал метаанализ 45 когорт, включавших представителей общей популяции, групп риска ХБП, людей с выявленной ХБП — в общей сложности 1 555 332 человек [51]. С высокой степенью доказательности было установлено, что при СКФ<60 мл/мин/1,73 м2 отмечается резкое повышение смертности и риска неблагоприятных почечных исходов, что существует прямая связь между выраженностью альбуминурии и риском ССО и ТПН, что пациенты с одной и той же стадией ХБП характеризуются более неблагоприятным прогнозом при более выраженной альбуминурии, причем эти закономерности отмечаются у лиц как моложе, так и старше 65 лет. На основании этого исследования экспертная группа KDIGO подтвердила, что альбуминурия в пределах 30-300 мг/г (т.е. в пределах, когда тест на протеинурию может быть слабоположительным или отрицательным) имеет неблагоприятное значение и служит достоверным критерием ХБП. Более того, повышение общей и сердечно-сосудистой смертности было отмечено даже при альбуминурии 10-29 мг/г по сравнению с категорией альбуминурии менее 10 мг/г.
Целая серия опубликованных за последние 3 года метаанализов показала, что неблагоприятное влияние на риск развития ТПН и ССО СКФ<60 мл/мин/1,73 м2 и повышения альбуминурии проявляется вне зависимости от возраста, пола, АГ и СД [52-55].
Принцип стратификации комбинированного риска ТПН и ССО на основании определения категорий СКФ и альбуминурии, предложенный экспертами KDIGO, положен в основу стройной системы, определяющей не только индивидуальный прогноз, но и частоту обследований, а также степень участия нефролога в ведении пациента [8].
Однако подходы KDIGO разделяются не всеми и подвергаются критике со стороны как отдельных авторитетных специалистов, так и экспертных групп [30, 56]. При этом указывают на большую вариабельность значений альбуминурии, отсутствие крупных исследований по проверке валидности, воспроизводимости данного теста, о фармакоэкономических и психологических последствиях гипердиагностики и необоснованных назначений. Так, экспертная группа The American College of Physicians (ACP), в которую не входит ни один нефролог, отрицая целесообразность популяционного скрининга на альбуминурию (что согласуется, как уже говорилось, со всеми основными рекомендациями по ХБП), в то же время не рекомендует мониторинг не только альбуминурии, но и протеинурии у пациентов с ХБП стадий 1-3, получающих ингибиторы ангиотензинпревращающего фермента (ИАПФ) или блокаторы рецепторов ангиотензина 1-го типа (БРА), которые рекомендуется назначать всем страдающим ХБП и АГ [30]. Такая позиция, основанная на том, что большая часть пациентов с ХБП и так имеет показания к назначению ИАПФ или БРА с целью снижения артериального давления (АД) и наличие ХБП ничего принципиально не меняет, представляется весьма спорной [57]. Основной целью назначения препаратов, подавляющих РАС, при ХБП является нефропротекция, т.е. сохранение функции почек. Проспективные контролируемые исследования, проведенные еще в 90-е годы прошлого века, показали, что нефропротективный эффект данных препаратов коррелирует со степенью снижения протеинурии [58, 59]. Альбуминурия/протеинурия является важнейшим маркером тяжести поражения почек, симптомом, имеющим большую ценность для дифференциальной диагностики заболеваний почек, фактором прогрессирования ХБП и развития ее осложнений, основным целевым показателем нефропротективной терапии [60].
В нашей стране существует противоречие между позицией нефрологического сообщества [61], национальных рекомендаций по ведению больных с ХБП [6, 9, 62-64], которые признают важность оценки альбуминурии, и реальной клинической практикой. Тест на альбуминурию остается малодоступным и применяется редко даже у больных СД и АГ вопреки национальным и международным рекомендациям. Качество исследования протеинурии, особенно в небольших лабораториях первичного звена, нередко неудовлетворительное, что приводит к ложноотрицательным результатам.
Ввиду ненадежности лабораторной диагностики и частого занижения значений протеинурии в нашей стране мы считаем целесообразным, как говорилось выше, обследование нефрологом каждого пациента с впервые выявленной ХБП с повторением анализов, полученных в первичном звене, в специализированной лаборатории. По нашему мнению, в России в постоянном наблюдении нефролога нуждаются все пациенты с ХБП из групп высокого и очень высокого риска, а не только больные с альбуминурией выше 300 мг/г и/или СКФ<30 мл/мин, как предлагается KDIGO. Наша позиция соответствует данным метаанализа с оценкой фармакоэкономического эффекта раннего (при СКФ<60 мл/мин/1,73 м2) направления к нефрологу [65], показывающего целесообразность такой тактики. Авторы констатировали резкое ухудшение прогноза начиная уже со стадии 3а ХБП и установили, что в случае раннего направления к нефрологу отмечаются наиболее высокие значения индекса QALY (Quality-adjusted life years - добавленные годы жизни с поправкой на качество) и создаются предпосылки для наиболее эффективного использования ресурсов системы здравоохранения.
Вторичная профилактика ХБП направлена на максимальное снижение риска развития ТПН и ССО (нефрокардиопротективная стратегия) и включает комплекс нелекарственных и фармакологических воздействий на модифицируемые ФР, выявленные при обследовании (табл. 5).
Таблица 5. ФР прогрессирования ХБП и развития ССО, пути их модификации
| ФР | Возможность и средства модификации ФР | Целевой показатель | |
| Персистирование факторов, послуживших причиной ХБП | |||
| Сохраняющаяся протеинурия 0,5 г/сут и выше | |||
| Снижение СКФ | Стабилизация СКФ на уровне выше 45 мл/мин/1,73 м2 | ||
| АГ | |||
| Избыточное потребление пищи, богатой белком | Малобелковая диета, кетоаналоги аминокислот, при этом потребление белка рекомендуется: | ||
| Гипергликемия | |||
| Ожирение | |||
| Гиперлипидемия | |||
| Гиперурикемия | Мочевая кислота в сыворотке крови для мужчин <415 мкмоль/л, для женщин <385 мкмоль/л | ||
| БЭН, связанный с анорексией | |||
| Нарушения фосфорно-кальциевого обмена, вторичный гиперпаратиреоз | |||
| Анемия и хроническое воспаление | |||
| Метаболический ацидоз | Бикарбонат крови >22 ммоль/л | ||
| Обструктивные заболевания мочевых путей | |||
| Развитие острого почечного повреждения на фоне ХБП | Рациональное ограничение рентгеноконтрастных исследований, приема нефротоксичных препаратов | Стабилизация функции почек | |
| Пагубное потребление анальгетиков и НПВП, а также пищевых добавок для коррекции фигуры и наращивания мышечной массы | По возможности ограничение приема анальгетиков и НПВП (не более 2 доз в месяц) | ||
| Курение | Полный отказ от курения | ||
| Дефицит потребления жидкости | Подбор индивидуального водного режима с учетом особенностей ХБП | Расширенный водный режим (более 2 л/сут), кроме пациентов с нефротическим синдромом, олигурией и получающих лечение диализом | |
| Пагубное потребление алкоголя | Употребление алкогольных напитков не более 20 г чистого этанола в сутки для мужчин и 10 г этанола для женщин, если нет показаний для полного исключения алкоголя | ||
| Гиподинамия | Физические нагрузки: обычные аэробные нагрузки -не менее 2,5-5 ч в неделю, равномерно распределенные в течение недели на несколько тренировок | ||
| Возраст >50 лет, принадлежность к этническим меньшинствам, низкий социальный и общеобразовательный уровень | - | - | |
| Исходно низкое число нефронов (низкая масса тела при рождении, аплазия, гипоплазия почки Нефрэктомия или резекция почки в анамнезе | - | - |
Примечание. ЛФК - лечебная физкультура, ИМТ - индекс массы тела, ПТГ - паратиреоидный гормон, СОЭ - скорость оседания эритроцитов.
Тактика нефропротективного лечения была также существенно пересмотрена в последние годы. В первую очередь произошел отказ от агрессивного подхода к снижению АД и подавлению РАС.
Идея о целесообразности снижения АД до уровня ниже высокого нормального была основана на результатах эпидемиологических исследований. Так, исследование MRFIT (332 544 мужчины, средняя длительность наблюдения 16 лет) показало, что у лиц с высоким нормальным АД риск ТПН в 1,9 раза выше, чем у лиц с оптимальным АД (ниже 120/80 мм рт. ст.) [66].
Интервенционное исследование MDRD, в котором было изучено влияние сочетания малобелковой диеты и строгого контроля АД на скорость снижения функции почек, показало, что более строгий контроль АД по сравнению со стандартной терапией (АД<140/90 мм рт. ст.) снижал риск ТПН у больных с выраженной протеинурией [67], что нашло отражение в многочисленных рекомендациях по контролю АД [62, 68—70]. Однако положение о необходимости более строгого (ниже 130/80 мм рт. ст.) контроля АД при ХБП до настоящего времени остается недоказанным. Оценка отдаленных исходов вне рамок основного исследования MDRD, а также других исследований по контролю АД при ХБП не показала достоверных различий по риску неблагоприятного почечного исхода у больных с более строгим контролем АД [71—73]. По данным метаанализа, включавшего 37 348 больных, более интенсивный контроль АД оказывал дополнительное вазопротективное действие, однако не уменьшал смертность пациентов с ХБП [74]. Современные американские рекомендации по контролю АД [75, 76] и ведению пациентов с ХБП стадий 1—3 [30], в отличие от более ранних, не предусматривают более строгого контроля АД при ХБП.
Сохраняющаяся неопределенность относительно целевого уровня АД при ХБП — одного из важнейших вопросов нефропротективной стратегии — объясняется прежде всего малой доказательной базой. Для доказательства пользы и безопасности строгого контроля АД требуется исследование, включающее очень большое число пациентов и предусматривающее многолетнее наблюдение, организовать которое сложнее, чем исследование, посвященное конкретным препаратам. Наиболее часто применяемыми средствами для снижения АД при ХБП являются ИАПФ и БРА, обладающие помимо антигипертензивного антипротеинурическим и нефропротективным действием, кроме того, назначаются малобелковая диета и другие компоненты нефропротективного лечения. Поэтому проанализировать самостоятельный вклад достижения целевого АД представляет собой трудную задачу. Кроме того, строгого контроля АД удается достичь лишь у части пациентов с ХБП, а у больных пожилого возраста, составляющих большую долю лиц с ХБП, строгий контроль АД может быть опасен из-за риска ССО.
Важнейшим фактором, влияющим на эффективность строгого контроля АД, является уровень протеинурии, как было показано в исследовании MDRD [77]. Длительное наблюдение за лицами, входившими в исследование AASK, хотя не установило преимуществ более строгого контроля АД в целом по группе, однако показало их в подгруппе лиц с выраженной протеинурией [71]. Значение исходного уровня протеинурии для целесообразности более низкого целевого АД при ХБП с точки зрения почечных исходов установил и метаанализ [78].
Таким образом, сама постановка вопроса, должно ли отличаться целевое АД при ХБП от целевого АД, принятого для всех пациентов с АГ, представляется в свете этих данных некорректным. У большинства пациентов с ХБП, по-видимому, необходимо стремиться к уровню ниже 140/90 мм рт. ст., у пожилых пациентов целевое АД должно быть выше (так же как и у гипертоников без ХБП). Однако данные о нефропротективном и антипротеинурическом эффекте более строгого контроля АД (<130/80 мм рт. ст.) у лиц с выраженной протеинурией, составляющих значительную и прогностически наиболее неблагоприятную часть пациентов с ХБП требуют внимания и дальнейшего изучения.
На сегодняшний день представляется наиболее взвешенным гибкий подход, отраженный в Европейских рекомендациях 2013 г. по контролю АД и в Российских рекомендациях по кардионефрорпротекции, который предусматривает для всех больных ХБП снижение АД до уровня ниже 140/90 мм рт. ст., но не исключает попытку достижения АД ниже 130/80 мм рт. ст. у пациентов молодого и среднего возраста с выраженной протеинурией при условии хорошей переносимости [9, 79, 80].
Вопрос о нижнем пределе оптимальных значений АД при ХБП, крайне важный для обеспечения безопасности терапии, недостаточно отражен в современных рекомендациях. В рекомендациях KDOQI по контролю АД при ХБП [70] обозначена нижняя граница оптимальных значений систолического АД 110 мм рт. ст. на основе данных завершенного незадолго до их написания метаанализа, показавшего, что в отношении функции почек неблагоприятны цифры систолического АД как выше 130, так и ниже 110 мм рт. ст. [81]. При низких цифрах АД вследствие централизации кровотока развивается ишемия почек, приводящая к их повреждению. Роль гипоксии как самостоятельного фактора прогрессирования ХБП обсуждается в литературе [82, 83], однако на сегодня, к сожалению, отсутствуют доступные и достоверные методы, позволяющие мониторировать изменения внутрипочечной гемодинамики на фоне антигипертензивной терапии.
Большое значение при ХБП, особенно на поздних стадиях, когда усиливается нестабильность АД, имеют автоматическое суточное мониторирование АД (СМАД) [79, 84], а также самоконтроль. Данные СМАД и регулярных самоизмерений позволяют получить более адекватное представление о состоянии гемодинамики, чем случайные измерения АД врачом, что важно для корректировки доз препаратов с учетом соответствия уровня среднедневного и средненочного АД диапазону оптимальных значений. Стремление достичь целевого уровня АД не должно приводить к эпизодам гипотонии, чреватым не только ухудшением коронарного и церебрального кровотока, но и развитием ишемии почек.
Блокада РАС, играющей важную роль в прогрессировании ХБП [85], с использованием ИАПФ и БРА по-прежнему занимает центральное место в нефропротективной стратегии [86]. Снижение АД является лишь одним из механизмов благоприятного воздействия данных препаратов на течение ХБП: они также обладают антипротеинурическим действием, устраняют клубочковую гипертензию и ишемию почечного тубулоинтерстиция, подавляют процессы воспаления и фиброгенеза [87]. По данным ряда проспективных исследований лечение ИАПФ или БРА достоверно снижает риск развития ТПН у больных ХБП диабетической и недиабетической природы [58, 88—90]. Интерпретация этих данных привела к двум тенденциям в нефропротективной стратегии:
- Назначать препараты, подавляющие РАС, всем пациентам с ХБП.
- Использовать комбинации препаратов, блокирующих РАС на разном уровне, обеспечивая наиболее полную ее блокаду [91].
Надежды, возлагаемые на комбинированную блокаду РАС, не оправдываются, как показал ряд исследований, посвященных различным сочетаниям ИАПФ, БРА и ингибитора ренина [95—98]. Особый интерес представляют результаты исследования VA NEPHRON-D [99], в которое, в отличие от известного исследования ONTARGET, включали пациентов с диабетической нефропатией с выраженной альбуминурией (не менее 300 мг/г, в среднем 862 (488—1789) мг/г в группе получавших лозартан и 842 (495—1698) в группе получавших комбинацию лозартана и лизиноприла, при которой преимущества комбинированного лечения должны были бы проявляться наиболее отчетливо. В группе комбинированного лечения частота неблагоприятных почечных исходов была лишь незначительно ниже по сравнению с монотерапией лозартаном, не было преимуществ в отношении смертности и сердечно-сосудистых исходов. В то же время частота гиперкалиемии и ОПН была достоверно выше при комбинированной терапии. Систематический обзор, включающий 21 708 пациентов, также не показал преимуществ комбинированного лечения при ХБП в отношении риска снижения функции почек и ССО [100].
Еще одна комбинация, на которую возлагали определенные надежды в отношении более эффективной нефропротекции, — присоединение к ИАПФ или БРА антагониста альдостерона, роль которого в прогрессировании нефросклероза и кардиосклероза активно изучается. Недавний метаанализ, включающий 27 контролируемых или квазиконтролируемых исследований, в которых изучали эффекты присоединения альдактона к ИАПФ или БРА или их сочетанию [101], показал, что комбинированное лечение более эффективно снижает протеинурию, но в то же время чаще вызывает гиперкалиемию и не имеет преимуществ в отношении сохранения функции почек и риска ССО.
Наконец, в недавно завершившемся исследовании OSCAR, в которое включали пожилых пациентов с СКФ&kt;60 мл/мин/1,73 м2, были показаны преимущества в отношении эффективности контроля АД и неблагоприятных сердечно-сосудистых исходов комбинированного лечения БРА олмесартаном в сочетании с антагонистом кальция амлодипином по сравнению с монотерапией БРА в высокой дозе [102].
В отличие от тактики агрессивной блокады РАС при ХБП, которая была в последние годы подвергнута серьезной критике, тезис о целесообразности назначения ИАПФ или БРА всем пациентам с ХБП без учета их индивидуальных характеристик сохраняет своих сторонников: как упоминалось выше, авторы руководства ACP по ведению пациентов с ХБП стадий 1—3 [30] предлагают использовать данные препараты во всех случаях ХБП с повышенным АД независимо от уровня протеинурии и без мониторинга этого важнейшего показателя. Странно, что эксперты ACP, являясь убежденными сторонниками принципов доказательной медицины в вопросах мониторинга, в вопросах лечения их полностью игнорируют.
Между тем исходный уровень протеинурии, как отмечалось выше, имеет решающее значение для назначения препаратов, подавляющих РАС: анализ современной доказательной базы, по мнению экспертов KDIGO, демонстрирует их преимущества перед другими антигипертензивными препаратами со степенью доказательности В только при очень высокой альбуминурии — более 300 мг/г, соответствующей протеинурии 0,5 г/сут и выше; при альбуминурии 30—300 мг/г рекомендация о предпочтительном назначении препаратов, подавляющих РАС, основывается лишь на мнении экспертов (степень доказательности D); при альбуминурии менее 30 мг/г они не обладают преимуществами [79].
Попытка сделать тактику ведения пациентов с ХБП доступнее для врачей широкого профиля и уменьшить число «ненужных» лабораторных тестов не должна приводить к упрощенному пониманию проблемы, нивелированию индивидуальных особенностей пациентов, игнорированию механизмов нефропротективного действия препаратов. Рекомендация максимально широкого использования ИАПФ или БРА при ХБП должна дополняться конкретными мерами по контролю риска нежелательных эффектов терапии — ОПН и гиперкалиемии, который характерен не только для ХБП стадий 4—5, но может реализовываться и значительно раньше. Блокада РАС с целью нефропротекции представляет собой вмешательство в тонкие механизмы саморегуляции почечного кровотока, которые легко могут выйти из равновесия, поэтому она не может проводиться без мониторинга показателей, характеризующих эффективность и безопасность воздействия. Именно обоснованность и безопасность терапии должны сегодня быть поставлены во главу угла при построении тактики назначения препаратов, подавляющих РАС, особенно у пожилых пациентов с ХБП, склонных к нарушению перфузии почек, которым показаны регулярное проведение ультразвуковой допплерографии сосудов почек, более тщательный мониторинг уровня креатинина и калия сыворотки крови.
Таким образом, достижение максимального антипротеинурического эффекта за счет широкого использования сверхвысоких доз препаратов, подавляющих РАС или их комбинации, — рискованный путь, связанный с риском серьезных осложнений. Более правильный подход — максимальная индивидуализация лечения, воздействие на весь спектр факторов, усиливающих протеинурию, в том числе с использованием малобелковой и низкосолевой диеты [60].
В дополнение к блокаде РАС и адекватному снижению АД необходимо контролировать разнообразные обменные нарушения, встречающиеся у большинства пациентов с ХБП, включая ранние стадии. С одной стороны, ХБП играет роль в их развитии, с другой стороны — по принципу порочного круга они вносят вклад в ее прогрессирование. По мере снижения СКФ усугубляются нарушения липидного, пуринового обмена, а на стадиях 3б—4 присоединяются инсулинорезистентность [103], нарушения фосфорно-кальциевого обмена. Интерес к перечисленным метаболическим расстройствам, их роли в прогрессировании ХБП, развитии ССО и интенсивный поиск оптимальных путей их коррекции заметно активизировались в последние годы, когда стали очевидны ограничения терапии ИАПФ и БРА.
О роли гиперурикемии в развитии ХБП и ее прогрессировании говорилось выше. Не вызывает сомнения целесообразность назначения низкопуриновой диеты всем пациентам с гиперурикемией. Активно обсуждаются данные пока немногочисленных исследований, показывающих, что назначение аллопуринола у пациентов с ХБП и гиперурикемией способствует снижению АД, риска ССО и, возможно, оказывает нефропротективное действие [47]. Серьезную проблему представляет повышение риска побочных действий аллопуринола при выраженном снижении СКФ, лимитирующее его назначение. Большой интерес вызывает новое средство с антигиперурикемическим действием - фебуксостат; его эффективность и безопасность при ХБП требуют изучения.
В конце 2013 г. опубликованы новые рекомендации KDIGO по коррекции гиперлипидемии при ХБП [104]. Их авторы, с одной стороны, признают значительное влияние гиперхолестеринемии и гипертриглицеридемии на прогрессирование ХБП, развитие ССО и смертность у пациентов с ХБП, не получающих заместительную почечную терапию, с другой - отмечают повышение риска побочных эффектов лечения статинами у лиц с нарушенной функцией почек, который пропорционален используемым дозам. Поэтому экспертная группа предлагает уйти от принципа агрессивного снижения уровня холестерина низкой плотности с титрованием доз статинов до высоких и сверхвысоких (принцип «treat-to-target»), который не имеет под собой, по их мнению, строгой доказательной базы, подтверждающей его эффективность и безопасность у больных с ХБП.
После детального обследования, включающего определение липидного профиля с целью исключения наследственных форм гиперлипидемии, оценки сердечно-сосудистого риска и определения показаний к применению статинов, предлагается в дальнейшем использовать статины по принципу «fire-and-forget» («запустил и забыл»), т.е. без мониторинга липидного профиля и увеличения доз препаратов. В качестве показаний к назначению статинов у пациентов с ХБП, не получающих заместительной терапии, определяют возраст 50 лет и старше, а у лиц более молодого возраста - наличие ИМ или реваскуляризации коронарных артерий в анамнезе, острого нарушения мозгового кровообращения, СД, а также 10-летнего риска смерти от ишемической болезни сердца или нефатального ИМ>10% [104].
Правильность принципа отказа от использования целевых показателей в коррекции гиперлипидемии при ХБП признается не всеми и остается предметом дискуссий. Однако не вызывают сомнения негативные последствия как пренебрежения назначением антигиперлипидемической терапии у пациентов с ХБП, для которых характерен высокий риск ССО, так и применения чрезмерно высоких доз без учета состояния почек, влияющего на их переносимость.
Коррекция нарушений фосфорно-кальциевого обмена при ХБП на сегодняшний день перестала быть узкой проблемой, посвященной одному из осложнений почечной недостаточности, но представляет собой одно из важнейших направлений кардионефропротекции, переживающее период бурного развития. Наиболее важными достижениями представляются открытие новых медиаторов костно-минеральных нарушений фактора роста фибробластов 23 и белка Klotho, пересмотр тактики ведения пациентов с костно-минеральными нарушениями, обусловленными ХБП, отраженный в современных международных и российских рекомендациях, - уточнение основных целевых показателей, необходимость наиболее полной нормализации уровня фосфора сыворотки крови и мониторинга кальция, отказ от рутинного и бесконтрольного назначения пациентам с ХБП препаратов витамина D3, открытие антипротеинурических и нефропротективных свойств VDR-агониста парикальцитола [24, 25, 105-107].
Концепция лечения анемии при ХБП также претерпела за последние 10-15 лет существенные изменения, пройдя путь от, как казалось первоначально, узкой проблемы, касающейся больных, получающих заместительную почечную терапию, до одной из важных составляющих кардионефропротективной стратегии [108]. Для последних рекомендаций по лечению анемии при ХБП [109] характерны более широкий взгляд на причины ее развития и признание необходимости комплексного подхода к ее коррекции, включая предотвращение абсолютного и относительного дефицита железа, предупреждение о риске агрессивного применение препаратов, стимулирующих эритропоэз, констатацию необходимости индивидуализации лечения. Очень поучительны разочаровывающие результаты исследований эффективности препаратов, стимулирующих эритропоэз, которые показали, что достижение уровня гемоглобина, соответствующего среднему в общей популяции, призванное полнее защищать органы от гипоксии, не приводило к снижению риска ССО [110, 111]. Эти данные убедительно показывают, что достижение популяционной «нормы» может быть неоправданным для больных с ХБП, что исходы лечения в отношении таких показателей здоровья, как качество и продолжительность жизни, далеко не всегда совпадают, что широкое применение агрессивных методов терапии у пациентов с нарушенной работой почек связано с высокими рисками - эти выводы имеют значение для развития всей кардионефропротективной стратегии.
Немедикаментозные методы кардионефропротекции не теряют своих позиций, напротив, это направление продолжает активно развиваться. Большое значение придают дозированным физическим нагрузкам, регулярным упражнениям, повышению двигательной активности [112], играющим важную роль в уменьшении эндотелиальной и вегетативной дисфункции, которые характерны для ХБП, коррекции нарушений обмена, снижению сердечно-сосудистого риска и смертности, в том числе у пациентов, получающих заместительную почечную терапию.
Строгое ограничение соли (менее 5 г хлорида натрия в сутки) способствует не только снижению АД, но и протеинурии, существенному повышению эффективности лечения ИАПФ и БРА [113]. Адекватная гидратация, правильный водный режим, играющие, как упоминалось выше, важную роль в первичной профилактике ХБП, занимают еще более важное место среди мер вторичной профилактики. Конечно, информирование пациентов, их планомерное обучение и формирование приверженности принципам немедикаментозной вторичной профилактики ХБП имеют принципиальное значение. К сожалению, в нашей стране консультация диетолога доступна далеко не всем больным даже с ХБП стадии 5, а существенно усиленная в последние годы система профилактической медицины мало занимается задачами вторичной профилактики ХБП, так же как и ее скрининга, имея для этого большой потенциал.
Малобелковая диета заслуживает особого внимания. Изначально она была предложена с целью уменьшения азотистой нагрузки и симптомов уремической интоксикации у пациентов с тяжелым нарушением функции почек. Однако в дальнейшем было установлено, что ее возможности и показания к применению значительно шире [114]. По современным представлениям малобелковая диета (0,6-0,8 г белка на кг идеальной массы тела) показана уже начиная с СКФ<60 мл/мин/1,73 м2 и способствует, устраняя клубочковую гипертензию, снижению протеинурии и гемодинамического повреждения почечных клубочков и таким образом замедляет прогрессирование ХБП. Ограничение потребления белка, также как низкосолевая диета, повышает чувствительность к препаратам, снижающим АД, способствует коррекции гиперурикемии, гиперфосфатемии, гиперкалиемии, метаболического ацидоза, связанных с ХБП.
К сожалению, на практике возможности малобелковой диеты используются недостаточно. По данным крупного американского исследования, реальное суточное потребление белка пациентами с ХБП стадий 3 и 4 варьирует в широких пределах и в среднем составляет, соответственно, 1,22 и 1,13 г/кг [115]. По нашему опыту, встречается как недостаточное использование возможностей малобелковой диеты врачами и пациентами, так и неадекватное, бесконтрольное ограничение белка, особенно если пациент не наблюдается нефрологом. Вместо разработки разнообразного, сбалансированного рациона, содержащего необходимое количество биологически ценных животных белков, больному предписывают полностью исключить употребление мяса, неразумно ограничивают калорийность рациона, физические нагрузки, еще более усугубляя депрессию и анорексию, связанные с ХБП. В результате дефицита поступления незаменимых аминокислот и калорий развивается БЭН, для которого характерны нарушенный синтез жизненно важных белков, клинически проявляющийся гипоальбуминемией и вторичным иммунодефицитом, гиперкатаболизм белков мышечной ткани, которые начинают использоваться как резерв аминокислот, что сопровождается уменьшением мышечной массы и ростом в крови уровня продуктов азотистого обмена, высокой смертностью от ССО и инфекционных осложнений. Поэтому малобелковая диета требует регулярного контроля питательного статуса. Назначение комплекса кетоаналогов незаменимых аминокислот (Кетостерил по 1 таблетке на 5 кг массы тела в сутки, или 0,1 г/кг в сутки) и высокая калорийность рациона (30—35 ккал/кг в сутки) в сочетании с достаточной физической активностью позволяют ограничивать потребление белка, избегая БЭН, при этом наблюдается замедление прогрессирования ХБП [6, 114, 116, 117].
Таким образом, концепция ХБП, созданная 12 лет назад, прошла проверку временем, получила признание медицинского сообщества, была существенно дополнена и модифицирована и в современном виде представляет собой универсальную стройную систему, направленную на снижение потребности в заместительной почечной терапии, снижение инвалидизации и смертности населения, обусловленных заболеваниями почек разной этиологии. Она является простым и надежным инструментом, позволяющим врачам первичного звена медико-санитарной помощи, кардиологам, эндокринологам, урологам, ревматологам и другим специалистам, первыми сталкивающимся с проявлениями ХБП и не имеющим специальной подготовки по нефрологии, своевременно распознавать ХБП, действенно решать задачи ее первичной и вторичной профилактики, эффективно взаимодействуя с нефрологами и рационально используя имеющиеся ресурсы нефрологической службы.
К сожалению, эффективность реализации возможностей нефрокардиопротекции в реальной практике оставляет желать лучшего. Так, по данным анализа группы пациентов с ХБП, вошедших в американское исследование NHANES 2001—2010 [118], несмотря на растущую после принятия концепции ХБП частоту использования антигипертензивных и антигиперлипидемических препаратов, одновременное достижение целевых значений АД≤130/80 мм рт. ст. и холестерина липопротеинов низкой плотности ниже 100 мг/дл наблюдалось лишь в 19,5% случаев (в целом по выборке), несколько чаще — у больных с уже имеющимися ССО и СД (28,1 и 24,9% соответственно). Эти неудовлетворительно низкие цифры обусловлены не только объ ективными причинами, связанными с более резистентным характером АГ и гиперлипидемии при ХБП. Они показывают необходимость пересмотра системы целевых показателей на основе более детальной и многофакторной стратификации риска развития ТПН и ССО, а также и риска осложнений терапии, позволяющую формировать группы тех пациентов, для которых допустимы более простые подходы к нефрокардиопротекции, и тех, кто требует наиболее персонифицированного лечения с использованием более агрессивных или более щадящих стратегий.
С другой стороны, достижение целевых показателей и наиболее полное использование потенциала нефрокардиопротективной терапии у пациентов с ХБП требует систематических и последовательных усилий. По опыту «Remission Clinic» в Бергамо (Италия) [119], где организована система ведения пациентов с ХБП, обеспечивающая наиболее полное достижение целевых показателей, только 3,6% больных, включенных в данную программу, достигали ТПН по сравнению с 30,4% в группе исторического контроля. Еще более интересен опыт применения в Великобритании программы ведения ХБП, строящейся на 4 принципах: обучение и мотивация пациентов, назначение нефропротективных препаратов, подбор диеты, оптимизация тактики наблюдения и контроля достижения целевых показателей [120]. Проанализированы данные 223 287 пациентов с ХБП стадий 4—5, выявленной на уровне первичного звена здравоохранения путем мониторинга электронных баз данных. Через 9 мес после включения в программу процент больных с нормальным холестерином увеличился с 64 до 75%, с систолическим АД<130 мм рт. ст. — с 37 до 56%. Темпы снижения СКФ до включения в программу составляли 3,69 (1,49—7,46), через год — 0,32 (2,61—3,12) мл/мин/1,73 м2.
Эти данные имеют большое значение и для нашей страны, где в последние годы активно развиваются программы оздоровления населения, однако проблеме профилактики и раннего выявления ХБП до сих пор не уделяется должного внимания, а развитие нефрологической службы происходит исключительно за счет открытия новых отделений гемодиализа.
Для решения проблемы ХБП необходим комплекс мер, касающихся разных сегментов системы здравоохранения:
1. Шилов ЕМ., Фомин В.В., Швецов М.Ю. Хроническая болезнь почек. Терапевт, арх. 2007; 79 (6): 75-8.
2. Смирнов А.В. и др. Эпидемиология и социально-экономические аспекты хронической болезни почек. Нефрология. 200б; 10 (1): 7-13.
3. Couser WG et al. The contribution of chronic kidney disease to the global burden of major noncommunicable diseases. Kidney Int Nature Publishing Group 2011; 80 (12): 1258-70.
4. Nahas A, Bello A. Chronic kidney disease: the global challenge. Lancet 2005; 365:331-40.
5. Мухин НА. Снижение скорости клубочковой фильтрации -общепопуляционный маркер неблагоприятного прогноза. Терапевт, арх. 2007; 79 (6): 1-10.
6. Национальные рекомендации. Хроническая болезнь почек: основные принципы скрининга, диагностики, профилактики и подходы к лечению. Под ред. АВ.Смирнова. Нефрология. 2012; 16 (1): 15-89.
7. National Kidney Foundation. K/DOQI clinical practice guidelines for chronic kidney disease: evaluation, classification, and stratification. Am J Kidney Dis2002 (Suppl. 1); 39 (2): S1-266.
8. Kidney Disease Improving Global Outcomes (KDIGO) CKD Work Group. KDIGO 2012 clinical practice guideline for the evaluation and management of chronic kidney disease. Kidney Int 2013; 3 (1): 1-150.
9. Национальные рекомендации. Сердечно-сосудистый риск и хроническая болезнь почек: стратегии кардионефропротекции. Под ред. В.СМоисеева, НАМухина. Клин. нефрология. 2014; 2:4-29.
10. U.S. Renal Data System. USRDS 2013 Annual Data Report: Atlas of Chronic Kidney Disease and End-Stage Renal Disease in the United States. MD Bethesda: National Institutes of Health, National Institute of Diabetes and Digestive and Kidney Diseases 2013.
11. The Kidney Early Evaluation Prorgam (KEEP). KEEP 2012. Summary figures and analytical methods. Am J Kidney Dis 2012; 61 (4): S33-56. Suppl. 2.
12. Verhave JC et al. The association between atherosclerotic risk factors and renal function in the general population. Kidney Int 2005; 67 (5):1967-73.
13. De Almeida EF et al. Evaluation of an instrument for screening patients at risk for chronic kidney disease: testing SCORED (Screening for Occult Renal Disease) in a Portuguese population. Kidney Blood Press Res 2012;35 (6):568-72.
14. Imai E et al. Prevalence of chronic kidney disease (CKD) in the Japanese general population predicted by the MDRD equation modified by a Japanese coefficient. Clin Exp 2007.
15. Singh AK et al. Epidemiology and risk factors of chronic kidney disease in India - results from the SEEK (Screening and Early Evaluation of Kidney Disease) study BMC Nephrology 2013; 14 (1): 114.
16. Антонова Т.Н. и др. К вопросу о распространенности хронической болезни почек среди пожилых лиц в г. Москве и ее связи с сердечно-сосудистой патологией. Нефрология и диализ. 2011; 13 (3): 353-4.
17. Шалягин ЮД. и др. Снижение скорости клубочковой фильтрации как маркер хронической болезни почек: частота встречаемости и клинические ассоциации (по данным обследования пациентов терапевтического профиля, госпитализированных в Коломенскую ЦРБ. Сб. тезисов VII Съезда Научного общества нефрологов России, 19-22 октября 2010 г. М., 2010; с 140-1.
18. Серов В.А. и др. Возрастные и гендерные особенности распространенности хронической болезни почек среди больных с хронической сердечной недостаточностью. Нефрология и диализ. 2009; 11 (4): 332-5.
19. Schiffrin E, Lipman M, Mann J. Chronic kidney disease effects on the cardiovascular system. Circulation 2007.
20. Ritz E, McClellan W. Overview: increased cardiovascular risk in patients with minor renal dysfunction: an emerging issue with far-reaching consequences. J AmSocNephrol2004; 15 (3):513-6.
21. VanholderR,Massy Z, Argiles A Chronic kidney disease as cause of cardiovascular morbidity and mortality. Nephrol Dial 2005.
22. Кутырина ИМ. и др. Факторы риска сосудистых осложнений у больных на додиализной стадии хронической почечной недостаточности. Терапевт. арх. 2006.
23. Zoccali C. Traditional and emerging cardiovascular and renal risk factors: an epidemiologic perspective. Kidney Int 2006.
24. Милованова Л.Ю. и др. Механизмы нарушения фосфорно-кальциевого гомеостаза в развитии сердечно-сосудистых осложнений у больных хронической болезнью почек. Роль фактора роста фибробластов-23 (FGF-23) и Klotho. Терапевт. арх. 2010; 82 (6): 66-72.
25. Добронравов ВА. Современный взгляд на патофизиологию вторичного гиперпаратиреоза. Роль фактора роста фибробластов 23 и klotho. Нефрология. 2011; 15 (4): 11-20.
26. Weiner DEet al. The Framingham predictive instrument in chronic kidney disease. J Am Coll Cardiol 2007; 50 (3): 217-24.
2 7. Go AS et al. Chronic kidney disease and the risks of death, cardiovascular events, and hospitalization. N Engl J Med 2004; 351 (13):1296-305.
28. Hallan SI, Stevens P. Screeningfor chronic kidney disease: which strategy? J Nephrol 2010; 23 (2): 147-55.
29. De Jong PE et al. Screeningfor chronic kidney disease: where does Europe go? Clin J Am Soc Nephrol 2008; 3 (2): 616-23.
30. Qaseem A et al. Screening, monitoring, and treatment of stage 1 to 3 chronic kidney disease: A clinical practice guideline from the American College of Physicians. Ann Intern Med 2013; 159 (12): 835-47.
31. National Collaborating Centre for Chronic Conditions. Chronic kidney disease: national clinical guideline for early identification and management in adults in primary and secondary care. Royal Coll. London 2008; p. 204.
32. Levin A et al. Guidelinesfor the management of chronic kidney disease. Clinical guidelines of Canadian Society of Nephrology. Can Med Assoc J 2008; 179 (11): 1154-62.
33. Krdl E et al. Early detection of chronic kidney disease: results of the Pol-Nefstudy. Am J Nephrol 2009; 29 (3): 264-73.
34. Levey A, Stevens L, Schmid C. A new equation to estimate glomerularfiltration rate. Ann Intern Med 2009.
35. Нагайцева С.С. и др. Исследование альбуминурии как маркера хронической болезни почек у взрослого трудоспособного населения. Альманах клин. медицины. 2014; 3 0:3 7-45.
36. De Lima AO et al. Population screeningfor chronic kidney disease: a survey involving 38,721 Brazilians. Nephrol Dial Transplant Off Publ Eur Dial Transpl Assoc Eur Ren Assoc 2012; 27 (Suppl. 3): iii135—8.
37. Нагайцева С.С. и др. Оценка альбуминурии методом тест-полосок с целью раннего выявления хронической болезни почек у лиц с разной степенью риска (опыт центров здоровья Московской области). Терапевт. арх. 2013; 86 (6): 38—43.
38. Приказ от 03.12.2012 №100бн Минздрава России «Об утверждении порядка проведения диспансеризации определенных групп взрослого населения».
39. Anandarajah S et al. The validity of searching routinely collected general practice computer data to identify patients with chronic kidney disease (CKD): a manual review of 500 medical records. Nephrol Dial Transplant 2005; 20 (10): 2089—96.
40. Lot an Y et al. Impact of fluid intake in the prevention of urinary system diseases: a brief review. Curr Opin Nephrol Hypertens 2013; 22 (1): S1—10. Suppl. 1.
41. Clark WF et al. Urine volume and change in estimated GFR in a community-based cohort study. Clin J Am Soc Nephrol 2011; 6 (11):2634—41.
42. SontropJM et al. Association between water intake, chronic kidney disease, and cardiovascular disease: a cross-sectional analysis of NHANES data. Am J Nephrol 2013; 37 (5): 434—42.
43. Мухин НА. и др. Хронические прогрессирующие нефропатии и образ жизни современного человека. Терапевт. арх. 2004; 76 (9):1—9.
44. Балкаров И. и др. Формирование артериальной гипертонии при уратном тубулоинтерстициальном поражении почек. Терапевт. арх. 1999; 6: 23—7.
45. Shvetsov M et al. Uric acid and arterial hypertension. J Vasc Res 1996; 33 (2): 40.
46. Verdecchia P, Schillaci G, Reboldi G. Relation between serum uric acid and risk of cardiovascular disease in essential hypertension the PIUMA study. Hypertension 2000.
47. Filiopoulos V, Hadjiyannakos D, Vlassopoulos D. New insights into uric acid effects on the progression and prognosis of chronic kidney disease. Ren Fail 2012; 34 (4): 510—20.
48. Stellato D et al. Uric acid: a starring role in the intricate scenario of metabolic syndrome with cardio-renal damage?Intern EmergMed 2012; 7 (1): 5—8.
49. Sedaghat S et al. Serum uric acid and chronic kidney disease: the role of hypertension PLoS One 2013; 8 (11): e76827.
50. Щербак А.В. и др. Гиперурикемия и проблема хронической болезни почек. Терапевт. арх. 2013; 86 (6): 100—4.
51. Levey A et al. The definition, classification, and prognosis of chronic kidney disease: a KDIGO Controversies Conference report. Kidney Int 2011; 80:17—28.
52. Nitsch D et al. Associations of estimated glomerularfiltration rate and albuminuria with mortality and renal failure by sex: a meta-analysis. BMJ 2013; 346: f324.
53. Hallan SI et al. Age and association of kidney measures with mortality and end-stage renal disease. JAMA 2012; 308 (22): 2349—60.
54. Mahmoodi BK et al. Associations of kidney disease measures with mortality and end-stage renal disease in individuals with and without hypertension: a meta-analysis. Lancet 2012; 380 (9854): 1649—61.
55. Fox CS et al. Associations of kidney disease measures with mortality and end-stage renal disease in individuals with and without diabetes: a meta-analysis. Lancet 2012; 380 (9854): 1662—73.
56. Moynihan R, Glassock R, DoustJ. Chronic kidney disease controversy: how expanding definitions are unnecessarily labelling many people as diseased. BMJ 2013; 347: f4298.
5 7. Molitoris B. Screening: Screeningfor kidney disease — a lost opportuni¬ty. Nat Rev Nephrol Nature Publishing Group 2014; 10 (1): 6—8.
58. Maschio G et al. Effect of the Angiotensin-Converting— Enzyme Inhibitor Benazepril on the Progression of Chronic Renal Insufficiency. N Engl J Med 1996; 334 (15): 939—45.
59. Ruggenenti P et al. Proteinuria predicts end-stage renal failure in nondiabetic chronic nephropathies. The Gruppo Italiano di Studi Epidemiologici in Nefrologia (GISEN). Kidney Int Suppl 1997; 63: S54—7.
60. De Jong PE, Navis G. Proteinuria lowering needs a multifactorial and individualized approach to halt progression of renal disease. Nat Clin Pract Nephrol 2008; 4 (12): 654—5.
61. Добронравов ВА, Смирнов А.В., Каюков И.Г. Многогранная альбуминурия: аспекты клинического значения. Нефрология. 2009; 13 (3):33—9.
62. Чазова И.Е. и др. Диагностика и лечение артериальной гипертензии. Рекомендации Российского медицинского общества по артериальной гипертонии и Всероссийского научного общества кардиологов. Системные гипертензии. 2010; 3:5—26.
63. Дедов ИИ., Шестакова МВ. Сахарный диабет и артериальная гипертензия. Мед. информ. агентство, 2006.
64. Дедов И.И., Шестакова М.В. Алгоритмы специализированной медицинской помощи больным сахарным диабетом. 2013; 6:120.
65. Black C et al. Early referral strategies for management of people with markers of renal disease: a systematic review of the evidence of clinical effectiveness, cost-effectiveness and economic analysis. Health Technol Assess 2010; 14 (21): 1-184.
66. Klag MJ et al. Blood pressure and end-stage renal disease in men. N Engl J Med 1996; 334 (1): 13-8.
67. Klahr S et al. The effects of dietary protein restriction and blood-pressure control on the progression of chronic renal disease. Modification of Diet in Renal Disease Study Group. N EnglJ Med 1994; 33 0 (13): 877-84
68. European Society of Hypertension - European Society of Cardiology Guidelines Committee. 2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension.J Hypertens 2003; 21 (6): 1011-53.
69. Chobanian A, Bakris G, BlackH. The seventh report of the joint national committee on prevention, detection, evaluation, and treatment of high blood pressure: theJNC 7 report.JAMA 2003; 289 (19): 2560-73.
70. National Kidney Foundation. K/DOQI clinical practice guidelines on hypertension and antihypertensive agents in chronic kidney disease. Am J Kidney Dis 2004; 43: S1 -290.
71. Appel LJ et al. Intensive blood-pressure control in hypertensive chronic kidney disease. N EnglJ Med 2010; 363 (10): 918-29.
72. Sarnak MJ et al. The effect of a lower target blood pressure on the progression of kidney disease: long-term follow-up of the modification of diet in renal disease study. Ann Intern Med 2005; 142 (5): 342-51.
73. Ruggenenti P et al. Blood-pressure control for renoprotection in patients with non-diabetic chronic renal disease (REIN-2): multicentre, randomised controlled trial. Lancet 2005; 365 (9463): 939-46.
74. 74. Lv J et al. Effects of intensive blood pressure lowering on cardiovascular and renal outcomes: a systematic review and meta-analysis. PLoS Med 2012;9 (8): e1001293.
75. James P et al. 2014 Evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8). JAMA 2013; 1097:1-14
76. Weber M et al. Clinical practice guidelinesfor the management of hypertension in the community: a statement by the american society of hypertension and the international society of hypertension. J Clin Hypertens (Greenwich) 2014; 16 (1): 14-26.
77. Klahr S, Levey A, Beck G. The effects of dietary protein restriction and blood-pressure control on the progression of chronic renal disease. New Engl J1994.
78. 78. Lv J et al. Effects of intensive blood pressure lowering on the progression of chronic kidney disease: a systematic review and meta-analysis. Can MedAssocJ2013; 185 (11):949-57.
79. Kidney Disease: Improving Global Outcomes (KDIGO) Blood Pressure Work Group. KDIGO Clinical Practice Guideline for the Management of Blood Pressure in Chronic Kidney Disease. Kidney Int 2012; 2 (5).
80. Mancia G et al. 2013 ESH/ESC guidelines for the management of arterial hypertension: the Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2013; 34 (28):2159-219.
81. Jafar T et al. Progression of chronic kidney disease: the role of blood pressure control, proteinuria, and angiotensin-converting enzyme inhibition: a patient-level meta-analysis. Ann Intern Med 2003.
82. Nangaku M, Fujita T. Activation of the renin-angiotensin system and chronic hypoxia of the kidney. Hypertens Res 2008; 31 (2): 175-84.
83. Fine LG, Norman JT. Chronic hypoxia as a mechanism of progression of chronic kidney diseases: from hypothesis to novel therapeutics. Kidney Int 2008; 74 (7): 867-72.
84- Covic A, Goldsmith D. Ambulatory blood pressure monitoring: an essential tool for blood pressure assessment in uraemic patients. Nephrol Dial Transplant2002; 17 (10): 1737-41.
85- VelezJCQ. The importance of the intrarenal renin-angiotensin system Nat ClinPractNephrol 2009; 5 (2): 89-100.
86. Drawz PE, Rosenberg ME. Slowing progression of chronic kidney disease. Kidney Int (Suppl.) Int Soc Nephrology 2013; 3 (4): 372-6.
87- Kobori H et al. The intrarenal renin-angiotensin system: from physiology to the pathobiology of hypertension and kidney disease. Pharmacol Rev 2007; 59 (3): 251-87.
88. Ruggenenti P et al. Renal function and requirement for dialysis in chronic nephropathy patients on long-term ramipril: REIN follow-up trial-Lancet 1998; 352:1252-6.
89- Brenner B et al. Effects of losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. New Engl J 2001; 345: 861-9.
90. Lewis E et al. Renoprotective effect of the angiotensin-receptor antagonist irbesartan in patients with nephropathy due to type 2 diabetes. New Engl J 2001; 345 (12): 851-60.
91. Berl T. Maximizing inhibition of the renin-angiotensin system with high doses of converting enzyme inhibitors or angiotensin receptor blockers. Nephrol Dial Transplant 2008; 23 (8): 2443-7.
92. Bos H et al. Role of patientfactors in therapy resistance to antiproteinuric intervention in nondiabetic and diabetic nephropathy. Kidney Int Suppl 2000; 75:S32-7. 93. Perna A et al. ACE genotype and ACE inhibitors induced renoprotection in chronic proteinuric nephropathies. Kidney Int 2000; 57:274-81. 94. Ruggenenti P et al. ACE Inhibitors to Prevent End-Stage Renal Disease: When to Start and Why Possibly Never to Stop: A Post Hoc Analysis of the REIN Trial Results 2001; p. 2832- 7.
95. Mann JFE et al. Renal outcomes with telmisartan, ramipril, or both, in people at high vascular risk (the ONTARGET study): a multicentre, randomised, double-blind, controlled trial. Lancet 2008;372 (9638): 547-53.
96. Fried LF et al. Combined angiotensin inhibition for the treatment of diabetic nephropathy. N Engl J Med2013; 369 (20): 1892-903.
97. Bakris GL et al. Treatment of microalbuminuria in hypertensive subjects with elevated cardiovascular risk: results of the IMPROVE trial. Kidney Int2007; 72 (7): 879-85.
98. Parving H.H et al. Baseline characteristics in the Aiskiren Trial in Type 2 Diabetes Using Cardio-Renal Endpoints (ALTITUDE).J Renin Angiotensin Aldosterone Syst 2012; 13 (3): 387-93.
99- Fried LF et al. Combined angiotensin inhibitionfor the treatment of diabetic nephropathy. N EnglJ Med 2013; 369 (20): 1892-903.
100. Maione A et al. Angiotensin-converting enzyme inhibitors, angiotensin receptor blockers and combined therapy in patients with micro- and macroalbuminuria and other cardiovascular risk factors: a systematic review of randomized controlled trials. Nephrol Dial Transplant 2011; 26 (9): 2827-47.
101. Bolignano D et al. Aldosterone antagonistsfor preventing the progression of chronic kidney disease. Cochrane database Syst Rev 2014; 4: CD007004.
102. Kim-Mitsuyama S, Ogawa HMK. An angiotensin II receptor blocker -calcium channel blocker combination prevents cardiovascular events in elderly high-risk hypertensive patients with chronic kidney disease better than high-dose angiotensin II receptor blockade alone. Kidney Int 2013;83: 167-76.
103. Леванковская Е.И. и др. Инсулинорезистентность как ранний предиктор неблагоприятного течения хронической болезни почек недиабетической этиологии. Нефрология и диализ. 2010; 12 (2):74-81.
104. Kidney Disease: Improving Global Outcomes (KDIGO) Lipid Work Group. KDIGO Clinical Practice Guideline for Lipid Management in Chronic Kidney Disease. Kidney Int Suppl 2013; 3 (3): 259-305.
105. Шило В.Ю. Селективная активация VDR - новаторский подход к профилактике и лечению вторичного гиперпаратиреоза, кардио- и ренопротекции. Клин. нефрология. 2012; 2:32-41.
106. Добронравов В.А. и др. Национальные рекомендации по минеральным и костным нарушениям при хронической болезни почек.Нефрология и диализ. 2011; 13 (1): 33-51.
107. Kidney Disease: Improving Global Outcomes (KDIGO) CKD-MBD Work Group. KDIGO clinical practice guideline for the diagnosis, evaluation, prevention, and treatment of chronic kidney disease-mineral and bone disorder (CKD-MBD). Kidney Int 2009; 76 (Suppl. 113): S1-130.
108. Милованов Ю.С., Милованова Л.Ю., Козловская Л.В. Нефрогенная анемия: влияние на сердечно-сосудистую систему и прогрессирование хронической болезни почек. Клин. нефрология. 2010; 6: 7-18.
109. KidneyDisease: Improving Global Outcomes (KDIGO) Anemia Work Group. KDIGO Clinical Practice Guideline for Anemia in Chronic Kidney Disease. Kidney Int 2012; 2 (4).
110. Drueke T, Locatelli F, Clyne N. Normalization of hemoglobin level in patients with chronic kidney disease and anemia. N Engl J Med 2006; 355 (20): 2071-84.
111. Singh A et al. Correction of anemia with epoetin alfa in chronic kidney disease. N Engl J Med 2006; 355:2085-98.
112. Stengel B et al. Lifestyle factors, obesity and the risk of chronic kidney disease. Epidemiology 2003; 14 (4): 479-87.
113. Ritz E et al. Salt - A Potential «Uremic Toxin»? Blood Punf 2005.
114. Fouque D et al. Nutrition and chronic kidney disease. Kidney Int 2011.
115. Moore LW et al. The mean dietary protein intake at different stages of chronic kidney disease is higher than current guidelines. Kidney Int. Int Soc Nephrology 2013; 83 (4): 724-32.
116. Ikizler TA et al. Prevention and treatment of protein energy wasting in chronic kidney disease patients: a consensus statement by the International Society of Renal Nutrition and Metabolism. Kidney Int. Int Soc Nephrology 2013; 84 (6): 1096-107.
117. Garneata L, Mircescu G. Effect of low-protein diet supplemented with keto acids on progression of chronic kidney disease. J Ren Nutr 2013; 23 (3): 210-3.
118. Kuznik A Mardekian J, Tarasenko L. Evaluation of cardiovascular disease burden and therapeutic goal attainment in US adults with chronic kidney disease: an analysis of national health and nutritional exam ination survey data, 2001-2010. BMC Nephrology 2013; 14 (1): 132.
119. Ruggenenti P et al. Role of remission clinics in the longitudinal treatment of CKDJAm Soc Nephrol 2008; 19:1213-24.
120. Richards N et al. Primary care-based disease management of chronic kidney disease (CKD), based on estimated glomerular filtration rate (eGFR) reporting, improves patient outcomes. Nephrol Dial Transplant 2008; 23 (2): 549-55.
121. Turner JM et al. Treatment of chronic kidney disease. Kidney Int. Int Soc Nephrology 2012; 81 (4): 351-62.
122. Tayek JA, Kalantar-Zadeh K. The extinguished BEACON of bardoxolone: not a Monday morning quarterback story. Am J Nephrol 2013; 37 (3): 208-11.
Комментарии
ПРАКТИКА ПЕДИАТРА
