Клинико-экономическая эффективность лечения больных хронической сердечной недостаточностью
Статьи1Е.И. Тарловская, С.В. Мальчикова
1Кировская государственная медицинская академия. 610027, Киров, ул. К. Маркса, 112
Введение.
Несмотря на очевидные достижения последних двух десятилетий в области изучения патогенеза, клиники и лечения, хроническая сердечная недостаточность (ХСН) по-прежнему остается одним из самых распространенных, тяжелых и прогностически неблагоприятных осложнений всех заболеваний сердечно-сосудистой системы. ХСН страдает почти 1,5-2 % всего населения земного шара, и заболеваемость ею составляет 5-10 случаев на 1000 человек ежегодно [1]. Распространенность ХСН в европейской популяции достигает 2,0 %, в США - 2,2 %, а в России - 6 % и значительно увеличивается с возрастом [2,3,4,5]. На оказание медицинской помощи больным с ХСН расходуется 2-3 % всех средств, выделяемых на нужды здравоохранения [3,6]. При этом 70-80 % всех финансовых затрат на ХСН приходится на оплату стационарного лечения пациентов в связи с декомпенсацией ХСН [6]. Фармакотерапия остается одной из основных составляющих лечения ХСН. За последние 20 лет терапевтические подходы к лечению ХСН претерпели значительные изменения, что привело к существенному улучшению прогноза [7]. Сегодня для лечения ХСН рекомендованы следующие основные группы препаратов: 1) ингибиторы ангиотензинпревращающего фермента (ИАПФ), 2) β-адреноблокаторы (ББ), 3) антагонисты альдостерона (АА), 4) антагонисты рецепторов ангиотензина II (АРА), 5) диуретики, 6) дигоксин [8]. Закончившееся в 2010 году исследование SHIFT показало, что применение ивабрадина также приводит к уменьшению частоты развития неблагоприятных клинических исходов у больных с ХСН [9].
Несмотря на очевидное превосходство ивабрадина над плацебо в клиническом аспекте, вопросы экономики здравоохранения в настоящее время играют одну из основных ролей при выборе того или иного метода лечения. Это обстоятельство определяет необходимость поиска клинико-экономических преимуществ добавления ивабрадина к стандартной терапии ХСН.
Целевой аудиторией результатов данного исследования являются кардиологи, терапевты, клинические фармакологи, лица, принимающие решения о лекарственном обеспечении, специалисты по фармакоэкономике и экономике здравоохранения, страховые компании.
Цель настоящей работы - оценить клинико-экономические преимущества добавления ивабрадина к стандартной терапии ХСН.
Материал и методы.
Клинико-экономический анализ фармакоэкономической эффективности ивабрадина (Кораксан Servie, Франция) у больных ХСН проведен с применением метода затраты-полезность в соответствии с Российским Отраслевым стандартом проведения "Клинико-экономических исследований" [10].
Для прогнозирования вероятности развития декомпенсации ХСН и смерти и ассоциированных с ними прямых медицинских затрат (DC), была построена Марковская модель течения заболевания. В модели использовались 6-мес циклы, их продолжительность была выбрана из-за хронического характера течения ХСН и рисков развития осложнений, модифицируемых в зависимости от клинического состояния и назначенной терапии.
В течение каждого 6-мес цикла у каждого из пациентов в моделируемой популяции было возможно развитие декомпенсации ХСН, смерти или отсутствие изменения клинического состояния.
Упрощённая схема модели представлена на рисунке 1.
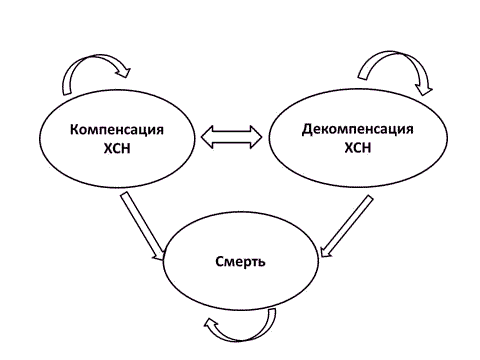
Рис. 1. Схема модели Маркова.
Определение каждого из состояний соответствовало критериям исследования SHIFT [9]. Моделируемая когорта состояла из 10000 пациентов. Популяция пациентов в Марковской модели соответствовала больным, включённым в исследование SHIFT [9]. Профиль пациента в модели:
DC - прямые медицинские затраты на лечение;
Ut - полезность затрат, выраженная в LYG (сохраненные годы жизни) и QALY (сохраненные годы качественной жизни). При расчёте лет качественной жизни в модели использовались утилиты ценностей, полученные в исследовании SHIFT-PRO с помощью вопросника EQ-5D [15]. В результате показатели полезности без госпитализации составляли от 0,82 в I ФК до 0,46 в IVФК NYHA. Стоимости медицинских услуг, препаратов, исходов заболеваний и результаты были дисконтированы по ставке дисконта 3,0% в год. Для оценки "стабильности" результатов нами был проведён односторонний анализ чувствительности. Моделирование осуществлялось с использованием программного обеспечения Microsoft Excel. Результаты исследования и их обсуждение.
Терапия, применяемая в группах на момент рандомизации в исследовании SHIFT представлена в таблице 1. Таблица 1. Лечение на момент рандомизации
| Класс ЛС | Стандартная терапия + ивабрадин | Стандартная терапия + плацебо |
| β-адреноблокаторы | 89 | 90 |
| ингибиторы ангиотензин-превращающего фермента | 79 | 78 |
| антагонисты рецепторов ангиотензина II | 14 | 14 |
| диуретики | 84 | 83 |
| антагонисты альдостерона | 61 | 59 |
| сердечные гликозиды | 22 | 22 |
| Виды затрат, руб/чел/24мес. | Стандартная терапия + ивабрадин | Стандартная терапия + плацебо |
| Затраты на фармакотерапию | 43386,15 | 19179,32 |
| Затраты на госпитализации | 21354,94 | 28468,52 |
| Итого: | 64741,09 | 47647,83 |
| Стандартная терапия + ивабрадин | Стандартная терапия + плацебо | |
| Средние суммарные затраты на 1 пациента за 10 лет, руб. | 120843,30 | 74585,31 |
| Сохраненные годы жизни (LYG) | 4,277 | 4,083 |
| Сохраненные годы качественной жизни (QALY) | 3,031 | 2,839 |
| Стоимость 1 LYG | 28253,82 | 18265,11 |
| Стоимость 1 QALY | 39873,10 | 26269,68 |
- Повышение эффективности лечения ХСН с помощью ивабрадина приводит к рациональному изменению структуры расходов.
- Снижение затрат на госпитализации и изменение структуры расходов дает возможность увеличить затраты на качественную терапию.
- Включение ивабрадина в терапию систолической ХСН позволяет сохранить большее число дополнительных лет жизни, в том числе качественной жизни.
- Приращение затрат на терапии, включающей ивабрадин за 1 дополнительный год жизни является экономически эффективным вложением.
Фармакоэкономическое исследование профинансировано фармацевтической фирмой Servie, однако это не оказало влияния на полученные результаты исследования. Литература.
1. Mosterd A. Hoes A.W. Clinical epidemiology of heart failure. Heart 2007; 93: 1137-46.
2. Ageev F.T. Daniyelyan M. O., Mareev V. Yu. еt аl. Patients with chronic heart failure in the Russian out-patient practice: features of the contingent, diagnostics and treatment (on research EPOHA-O-HSN materials). Нeart failure 2004; 1: 4-7. Russian (Агеев Ф.Т., Даниелян М.О., Мареев В.Ю. и др. Больные с хронической сердечной недостаточностью в российской амбулаторной практике: особенности контингента, диагностики и лечения (по материалам исследования ЭПОХА-О-ХСН). Сердечная недостаточность 2004; 1: 4-7).
3. Gurevich M. A. Chronic heart failure: the management for doctors. - 5th prod. - M: Applied medicine, 2008. - 414 pages. Russian (Гуревич М.А. Хроническая сердечная недостаточность: руководство для врачей. - 5-е изд. - М.: Практическая медицина, 2008. - 414 с.).
4. Yakushin S. S., Smirnova E.A. Whether can improve epidemiological researches in Russia diagnostics and treatment of cardiovascular diseases? Prevention of diseases and strengthening of health 2007; 5:20-21. Russian (Якушин С.С., Смирнова Е.А. Могут ли эпидемиологические исследования в России улучшить диагностику и лечение сердечно-сосудистых заболеваний? Профилактика заболеваний и укрепление здоровья 2007; 5:20-21).
5. Tendera M. Epidemiology, treatment, and guidelines for the treatment of heart failure in Europe. Eur. Heart J. 2005; 7 (Suppl. J.):5-9.
6. Belenkov YU.N. Mareev V. Yu. Ageev F.T. Epidemiological researches of warm insufficiency: condition of a question. Consilium Medicum 2002; 4(3):5-7. Russian (Беленков Ю.Н., Мареев В.Ю., Агеев Ф.Т. Эпидемиологические исследования сердечной недостаточности: состояние вопроса. Consilium Medicum 2002; 4(3):5-7).
7. Jhund P.S., Macintyre K., Simpson C.R., et al. Long-term trends in first hospitalization for heart failure and subsequent survival between 1986 and 2003: a population study of 5.1 million people. Circulation 2009;119:515-23.
8. National recommendations about diagnostics and treatment of chronic warm insufficiency. Warm insufficiency 2010; 11(1). Russian (Национальные рекомендации по диагностике и лечению хронической сердечной недостаточности. Сердечная недостаточность 2010; 11(1)).
9. Swedberg K., Komajda M., Bohm M. et al. Ivabradine and outcomes in chronic heart failure (SHIFT): a randomised placebo-controlled study. Lancet 2010; 376 (9744): 847-9.
10. Industry standard "Kliniko-ekonomichesky researches. General provisions" 91500.14.0001 - 2002. Russian (Отраслевой стандарт "Клинико-экономические исследования. Общие положения" 91500.14.0001-2002).
11. minzdravsoc.ru
12. http: //www.aptechka.ru
13. rosminzdrav.ru
14. Vorobjov P.A., Avksentyev M. V., Vyalkov A.I. etc. Kliniko-ekonomichesky analysis. M: Nyyudiamed; 2008. Russian (Воробьев П.А. Авксентьева М.В., Вялков А.И. и др. Клинико-экономический анализ. М.: Ньюдиамед; 2008).
15. http: //publications.nice.org.uk/ivabradine-for-treating-chronic-heart-failure-ta267
16. Sokolov I.M. Karabaliyeva S. K. Structure of out-patient medicamentous therapy of patients with chronic heart failure after the transferred myocardial infarction. Modern problems of science and education 2007; 1:116-20. Russian (Соколов И.М., Карабалиева С.К. Структура амбулаторной медикаментозной терапии больных с хронической сердечной недостаточностью после перенесенного инфаркта миокарда. Современные проблемы науки и образования 2007; 1:116-20).
17. Russia' 2012: Stat. directory. - M, 2012. - 59р. Russian (Россия` 2012: Стат. справочник. - М., 2012. - 59 c.).
18. Yagudinа R. I. Methodology of carrying out the analysis of "expense utility" at carrying out farmakoekonomichesky researches. Farmakoekonomika 2012; 2: 9-12. Russian (Ягудина Р.И. Методология проведения анализа "затраты-полезность" при проведении фармакоэкономических исследований. Фармакоэкономика 2012; 2: 9-12)
