Коксартроз и периартикулярная патология области бедра — Особенности клинических проявлений, диагностика, подходы к терапии
СтатьиН.А. Шостак
ГОУ ВПО РНИМУ Росздрава, Москва
Остеоартроз (ОА) — самое распространенное заболевание суставов, поражающее как мужчин, так и женщин. Различают первичный и вторичный ОА. Причины первичного ОА до настоящего времени неясны. Вторичный ОА связывают с наличием травмы сустава в анамнезе, врожденными аномалиями строения, метаболическими заболеваниями, эндокринопатиями и др. Особенно сложна трактовка коксартроза при наличии признаков фемороацетабулярного импинджмента. Периартикулярная патология играет немаловажную роль в происхождении болевого синдрома области бедра, сопровождает или имитирует симптомы коксартроза. Основные цели терапии ОА — замедление прогрессирования дегенерации хряща и максимально возможное сохранение функции сустава. В настоящее время для лечения ОА широко используются комбинированные препараты, содержащие хондроитина сульфат и глюкозамина гидрохлорид.
Ключевые слова: остеоартроз, коксартроз, фемороацетабулярный импинджмент, периартикулярная патология, хондроитина сульфат и глюкозамина гидрохлорид, артра.
COXARTHROSIS AND PERIARTICULAR PATHOLOGY OF THE HIP: CLINICAL MANIFESTATIONS, DIAGNOSIS, APPROACHES TO THERAPY N.A.
Shostak
Russian National Research Medical University, Russian Agency for Health Care, Moscow
Osteoarthrosis (OA) is the most common joint disease affecting both men and men. There is primary and secondary OA. Up to now, the causes of primary OA remain unclear. Secondary OA is associated with the presence of joint injury in the history, with congenital anomalies of the structure, metabolic diseases, endocrinopathies, etc. It is particularly difficult to interpret coxarthrosis if there are signs of femoroacetabular impingement. Periarticular pathology plays an important role in the origin of the hip pain syndrome that accompanies or mimics the symptoms of coxarthrosis. The main goals of OA therapy are to slow down the progression of cartilage degeneration and to maintain joint function as much as possible. Combination drugs containing chondroitin sulfate and glucosamine hydrochloride are widely used to treat OA today.
Key words: osteoarthritis, coxarthrosis, femoroacetabular impingement, periarticular pathology, chondroitin sulfate and glucosamine hydrochloride, arthra.
Остеоартроз (ОА) — самая распространенная патология суставов, одна из ведущих причин инвалидности в мире. ОА встречается у каждого 3-го пациента 45—64 лет и у 60—70% больных старше 65 лет. По прогнозам [1], к 2020 г. распространенность заболевания удвоится. ОА тазобедренных суставов (коксартроз) — наиболее частая и тяжелая форма ОА, которая обычно приводит к прогрессирующему нарушению функции сустава вплоть до полной ее потери.
Согласно современным представлениям, ОА рассматривается как гетерогенная группа заболеваний различной этиологии, но со сходными биологическими, морфологическими и клиническими проявлениями, при этом в патологический процесс вовлекаются не только суставной хрящ, но и все структуры сустава — субхондральная кость, связки, суставная капсула, синовиальная оболочка и периартикулярные мышцы [2].
Различают первичный и вторичный ОА. Причины первичного ОА остаются невыясненными. ОА рассматривается как мультифакторное заболевание, развитию которого способствуют многочисленные конституциональные и локальные факторы. Вторичный ОА может быть результатом травмы, врожденной дисплазии опорно-двигательного аппарата, эндокринных (акромегалия, гиперпаратиреоз), метаболических (охроноз, гемохроматоз, подагра) нарушений, а также ревматоидного артрита, инфекционных артритов, асептических некрозов костей и других заболеваний костей и суставов.
Факторы риска ОА подразделяют на генетические, приобретенные (негенетические) и внешнесредовые (табл. 1).
Таблица 1.
Факторы риска ОА
| Факторы риска ОА | Характеристика |
| Генетические | Женский пол, дефекты гена коллагена II типа (синдром Стиклера), мутации гена коллагена II (COL2A1), этническая принадлежность, наследственная патология костей и суставов и др. |
| Приобретенные | Пожилой возраст, избыточная масса тела, снижение уровня женских половых гормонов, нарушения развития или приобретенные заболевания костей и суставов, хирургическое вмешательство на суставах |
| Факторы внешней среды | Профессиональные особенности и физическая нагрузка на суставы, травмы суставов, занятия спортом |
Наряду с наиболее значимыми факторами риска, к которым относят пол, возраст, существенную роль в развитии ОА играет хроническая микротравматизация суставов. Ей подвержены лица, страдающие ожирением, занимающиеся спортом, длительно находящиеся на ногах во время работы и испытывающие механические нагрузки. B.B. Seedhom [3] предложена гипотеза, связывающая развитие ОА с внешней нагрузкой. Две наиболее распространенные предполагаемые причины развития ОА — это избыточная нагрузка на сустав и механизм усталости. Автор рассматривает хрящ с позиции живой ткани, порог чувствительности которой к внешним воздействиям может регулироваться нагрузкой на сустав. Так как нагрузка определяется активностью и образом жизни, снижение порога чувствительности может происходить при длительных периодах невысокой активности. Если они сменяются непродолжительными периодами высоких нагрузок, это может приводить к развитию повреждения хряща.
Влияние биомеханических факторов на происхождение ОА активно обсуждается. По мнению ряда авторов, случаи «идиопатического» коксартроза, возможно, являются результатом инконгруэнтности суставных поверхностей при нераспознанных в детстве заболеваниях: болезни Легга—Калве— Пертеса, бессимптомной дисплазии тазобедренного сустава, врожденном вывихе бедра и др. Исходя из их данных в настоящее время описан механизм феморо-ацетабулярного импинджмента (ФАИ), который считают основным в биомеханической теории развития ОА тазобедренного сустава [4].
ФАИ — патомеханический процесс хронической травматизации labrum acetabulae, или края вертлужной впадины, головкой или шейкой бедренной кости [5]. Выделяют «рincer», или ацетабулярный, тип ФАИ, который характеризуется неправильной анатомией вертлужной впадины при неизмененном проксимальном отделе бедренной кости, и «сam», или бедренный, тип ФАИ, при котором наблюдается неправильная морфология соединения головки и шейки бедренной кости при неизмененной вертлужной впадине.
Ацетабулярный тип чаще встречается у женщин пожилого возраста. Предрасполагающими врожденными факторами являются увеличение антеверсии вертлужной впадины, коxa profunda, ретроверсия вертлужной впадины (как вариант проявления дисплазии), а приобретенными — протрузия дна вертлужной впадины, выступающий передневерхний край вертлужной впадины, ретроверсия вертлужной впадины, чаще после травм (рис. 1).
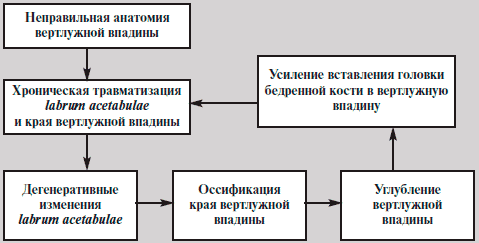
Рис. 1. Ацетабулярный тип ФАИ
Бедренный тип характерен для мужчин молодого возраста. Предрасполагающими врожденными факторами у таких больных являются эллипсовидная форма головки бедренной кости, выступающее соединение головки и шейки бедренной кости, а приобретенными — эпифизиолиз, болезнь Легга— Калве—Пертеса, асептический некроз головки бедренной кости, последствия переломов вертлужной впадины (рис. 2).
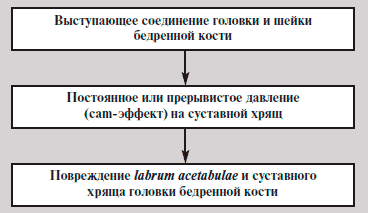
Рис. 2. Бедренный тип ФАИ
Хотя при ОА в патологический процесс вовлекаются все ткани сустава, ведущим признаком заболевания являются дегенерация и деструкция суставного хряща. Воспалительный процесс затрагивает практически все структуры сустава с формированием хондрита, синовита и остеита. Хронический воспалительный процесс в синовиальной оболочке способствует изменению метаболизма хондроцитов и нарушению баланса между анаболическими (синтетическими) и катаболическими (деструктивными) процессами с преобладанием последних. В основе нарушения метаболизма хряща лежат количественные и качественные изменения протеогликанов — белково-полисахаридных комплексов, обеспечивающих стабильность структуры коллагеновой сети, которая является основой хрящевого матрикса. Немаловажную роль при этом играют цитокины [6].
Дегенерация хряща сопровождается поступлением в синовиальную жидкость продуктов деградации (фрагментов молекул протеогликанов и коллагена, мембран хондроцитов и др.), которые обладают антигенными свойствами и индуцируют выработку антител [7]. В целом морфологические изменения синовии при ОА сопоставимы с таковыми при хроническом артрите, включая развитие паннусподобных изменений [8]. Секретируемые синовиальной оболочкой провоспалительные факторы могут не только усугублять деструкцию суставного хряща, но и активировать свертывающую систему крови, приводя к образованию микротромбов в сосудистом русле субхондральной кости. Повреждение сосудистой сети способствует развитию внутрикостной гипертензии с очаговой гипоксией и ишемией кости. Возникающие нарушения локального кровотока могут стать дополнительной причиной развития ишемических некрозов и усугубления болевого синдрома при ОА.
В настоящее время активно дискутируются вопросы первичности изменений субхондральной кости и ее роли в патогенезе ОА [9]. С одной стороны, вследствие деструкции хряща субхондральная костная ткань подвергается значительным изменениям: возникают трабекулярные микротрещины и микропереломы, а нефизиологическое перераспределение физической нагрузки вызывает ее уплотнение, склероз и образование остеофитов. С другой стороны, субхондральная кость является метаболически активной тканью. Она продуцирует большое количество провоспалительных цитокинов и факторов роста, способных воздействовать на хрящевой матрикс [9, 10]. В некоторых исследованиях указывается на то, что изменения в субхондральной кости предшествуют поражению хряща [11]. По данным ряда клинических и экспериментальных исследований [12, 13], при ОА наблюдается увеличение скорости ремоделирования костной ткани, как ее резорбции, так и костеобразования.
Первые клинические симптомы (боль, ограничение объема движений) появляются при отсутствии рентгенологических изменений сустава, они обусловлены мышечным спазмом. Постепенно нарастает ограничение объема движений в суставе, у ряда больных возникает симптом «блокады» сустава. При обследовании отмечается болезненность при пальпации в области сустава, при длительном течении заболевания появляется атрофия мышц бедра. Конечность принимает вынужденное положение — небольшое сгибание в тазобедренном суставе с нарушением ротации и отведения, возникают компенсаторный поясничный лордоз, наклон таза в сторону пораженного сустава и сколиоз. Все это обусловливает появление боли в спине, сдавление бедренного, седалищного и запирательного нервов. Коксартроз приводит к изменению походки — вначале прихрамывание, затем укорочение конечности и хромота. При двустороннем поражении у больных коксартрозом формируется «утиная походка».
При ФАИ болевой синдром локализуется в паховой области, по наружной поверхности бедра, в ягодичной области или поясничном отделе позвоночника. Боль возникает внезапно в области тазобедренного сустава при крайних положениях и сопровождается стойким ограничением активных и пассивных движений. Симптомы, как правило, носят односторонний характер, усиливаются после длительного нахождения в сидячем положении или значительной нагрузки на тазобедренный сустав и уменьшаются при снижении нагрузки.
Лабораторные данные не имеют особой диагностической ценности при ОА. Исследование синовиальной жидкости проводится только при наличии синовита. Синовиальная жидкость при ОА имеет невоспалительный характер — она прозрачная, вязкая, концентрация лейкоцитов <2000/мм3, нейтрофилов <25%.
Рентгенография остается наиболее простым и общедоступным методом исследования суставов, позволяющим оценить анатомические изменения структуры костей при ОА (табл. 2, 3). На основании рентгенологической картины выделяют два типа поражения тазобедренного сустава: в области верхнего полюса (встречается чаще, нередко у мужчин, характерно прогрессирование заболевания) и центральное (медиальное — встречается реже, чаще у женщин, прогрессирование заболевания менее вероятно).
Таблица 2.
Рентгенологические и патоморфологические признаки ОА
| Патоморфологические изменения | Рентгенологические признаки |
| Фибрилляции и эрозии хряща | Локальное сужение суставной щели |
| Субхондральное формирование костной ткани | Склероз |
| Миксоидная дегенерация | Субхондральные кисты |
| Сдавление трабекул | Коллапс кости/стирание |
| Фрагментация костно-хрящевой поверхности | Костные «свободные» тела |
Таблица 3.
Рентгенологические стадии ОА (критерии J. Kellgren и J. Lawrence, 1957)
| Стадия | Рентгенологический признак |
| 0 | Изменения отсутствуют |
| I | Сомнительные рентгенологические признаки |
| II | Минимальные изменения — небольшое сужение суставной щели, единичные остеофиты |
| III | Умеренное сужение суставной щели, множественные остеофиты |
| IV | Суставная щель значительно сужена, склероз субхондральной кости, грубые остеофиты |
Несмотря на огромное значение рентгенографии в диагностике ОА, ее чувствительность на ранних стадиях ограничена.
Магнитно-резонансная томография (МРТ) позволяет визуализировать практически все структуры сустава. Данная методика обладает целым комплексом достоинств: хорошее контрастирование мягких тканей, свободный выбор плоскости изображения, трехмерный характер получаемой информации, отсутствие лучевой нагрузки и артефактов от костных структур, воздуха. МРТ обеспечивает контрастность изображения хрящевого слоя, позволяет идентифицировать поверхностные изменения различных размеров (табл. 4).
Таблица 4.
Классификация степени повреждения хряща при ОА по данным МРТ (в модификации Outerbridge)
| Градация | Макроскопические изменения | Изменения при МРТ |
| 0 | Нормальный хрящ | Нормальный хрящ |
| 1 | Шероховатая поверхность; смягчение хряща | Неоднородность, высокий сигнал, неповрежденная поверхность хряща |
| 2 | Неоднородные дефекты поверхности; потеря хряща <50% | Поверхностные язвы, образование трещин, фибрилляция, потеря хряща <50% |
| 3 | Потеря >50% хряща | Язвы, трещины, фибрилляция, потеря хряща >50% |
| 4 | Полная потеря хряща | Полное размягчение хрящевой ткани с вовлечением субхондральной кости |
При проведении рентгенологического исследования или МРТ (либо компьютерной томографии) рассчитывается угол альфа (рис. 3), который дает объективное представление о передней поверхности сочленения головки и шейки бедренной кости — в норме он <43° [4]. Чем больше угол альфа, тем выше предрасположенность к импинджменту. Угол >55° указывает на cam-тип ФАИ.
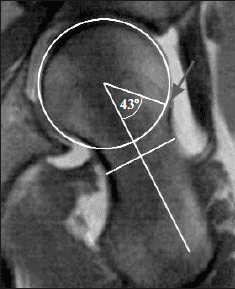
Рис. 3. МРТ-диагностика ФАИ с помощью оценки угла альфа
Для постановки диагноза ОА тазобедренного сустава, согласно критериям АКР [14], необходимо наличие боли в тазобедренном суставе и 2 из следующих 3 признаков: СОЭ <20 мм/ч; остеофиты головки бедренной кости или вертлужной впадины; сужение суставной щели.
Периартикулярная патология играет немаловажную роль в происхождении болевого синдрома в области бедра и сопровождает или имитирует симптомы коксартроза (табл. 5) [15—17].
Таблица 5.
Периартикулярная патология области бедра
| Вид патологии | Характеристика |
| Воспаление глубокой сумки большого вертела | Чаще у женщин 40—60 лет, страдающих ОА. Боль в области большого вертела. Боль иррадиирует по наружной поверхности бедра |
| Подвздошно-гребешковый бурсит | Припухлость и болезненность определяются по передневнутренней поверхности бедра ниже паховой связки, внизу живота. Усиление боли отмечается при разгибании бедра, ходьбе |
| Энтезопатия вертела (трохантерит) | Невозможность лежать на боку. Локальная болезненность вертела. Сохранность объема ротации бедра. Боль при сопротивлении активному отведению бедра |
| Седалищно-ягодичный бурсит | Боль в области седалищного бугра (но сумка расположена более поверхностно по отношению к седалищному бугру). Развивается вторично при сидении на твердой поверхности, особенно у худых людей, а также у бегунов. Боль может усиливаться при сгибании бедра |
| Тендинит приводящей мышцы бедра | Часто развивается в результате спортивных травм. Боль, как правило, локализуется в наиболее проксимальной части паховой области, вблизи места прикрепления мышц к костям таза. Боль усиливается при отведении ноги в тазобедренном суставе, могут возникать хромота и ограничения функциональной активности |
| Энтезопатия в области седалищного бугра | Боль при сидении на жестком основании в области седалищного бугра. Боль при ходьбе в момент отрыва ноги от пола |
| Синдром грушевидной мышцы | Боли в пояснице, ягодице, крестцово-подвздошном, тазобедренном суставах и по задней поверхности бедра. Боль и слабость мышцы при отведении согнутого до 90° бедра в тазобедренном суставе. Боль и обнаружение уплотненных пучков мышцы при наружной или внутритазовой пальпации. В случае грубой компрессии ствола седалищного нерва появляется глубокая, тупая, тянущая, простреливающая, иногда со жгучим оттенком боль, которая чаще усиливается ночью, в тепле и при перемене погоды. Симптомы и боль могут уменьшаться в постели, но появляются или усиливаются в положении сидя или стоя, при вставании из положения сидя или приседании из положения стоя |
Наиболее распространенной мягкотканной патологией бедра являются бурситы области больших вертелов, для которых характерна глубокая, иногда жгучая боль, распространяющаяся преимущественно по латеральной поверхности бедра. Боль усиливается при ходьбе по ровной поверхности и лестнице, сидении на корточках и уменьшается в покое, но периодически может становиться более интенсивной по ночам, особенно в положении лежа на больной стороне. При пальпации отмечается напряжение в зоне большого вертела, при отведении бедра в противоположном направлении — сопротивление и боль.
Сложная диагностическая ситуация возникает:
Терапевтическая тактика при ОА складывается из трех компонентов: механической разгрузки пораженных суставов; купирования синовита и болевого синдрома; предотвращения прогрессирования заболевания. Лечение околосуставной патологии области тазобедренного сустава должно проводиться с учетом основного заболевания. Нередко преимущественными методами лечения становятся локальное введение глюкокортикоидов (ГК), элек-тро- и ионофорез, назначение миорелаксантов.
В соответствии с рекомендациями Международного научно-исследовательского общества по проблемам остеоартрита (OARSI) при ОА показано сочетание фармакологических и нефармакологических методов лечения (табл. 6) [18]. К немедикаментозным методам лечения относят образовательные программы (информирование пациента об основных проявлениях и лечении ОА, рекомендации по снижению массы тела, выполнению физических упражнений и др.).
Таблица 6.
Основные подходы к лечению коксартроза (OARSI, 2010)
| Общие рекомендации | Немедикаментозные методы | Медикаментозные методы | Хирургические методы |
| Оценить наличие основных факторов риска (избыточная масса тела, уровень физической активности, дисплазия головки бедренной кости и др.), выраженность болевого синдрома, тяжесть повреждения | Обучение пациента. Использование трости при одностороннем поражении и ходунков при двустороннем. Физические упражнения (аэробные, в воде). Снижение массы тела. Физиотерапевтические методы: термотерапия (холод, тепло); чрескожная электрическая нейростимуляция | Парацетамол, опиоидные анальгетики, НПВП, симптом-модифицирующие препараты медленного действия, внутрисуставное введение ГК в случае неэффективного комплексного применения анальгетиков | Остеотомия, протезирование тазобедренного сустава |
Медикаментозные методы терапии ОА делятся на две основные группы: симптоматические препараты быстрого действия и симптоматические препараты замедленного действия. Симптоматические препараты быстрого действия — это простые анальгетики (парацетамол), являющиеся препаратами первого выбора для купирования болевого синдрома при ОА и нестероидные противовоспалительные препараты (НПВП), которые показаны пациентам, не ответившим на терапию парацетамолом. Они используются как перорально, так и парентерально, а также в виде локальной терапии (мази, кремы, гели). Опиоидные анальгетики применяются при неэффективности и/или плохой переносимости НПВП в течение короткого времени.
К симптоматическим препаратам замедленного действия относят хондроитина сульфат (ХС), глюкозамина сульфат (ГС), диацереин, гиалуроновую кислоту, неомыляемые соединения авокадо/соевых бобов. Наиболее широкое применение нашли структурные аналоги хряща — ГС, глюкозамина гидрохлорид (ГГ) и ХС. Они имеют наиболее высокую степень доказательности терапевтической активности. Все большее применение находят комбинированные препараты. При одновременном приеме ХС и глюкозамина отмечается синергизм действия — анаболическое влияние на метаболизм хрящевой ткани, противовоспалительная активность. ХС и глюкозамин моделируют важнейшие функции хондроцитов — стимулируют синтез протеогликанов, сопоставимых с физиологическими протеогликанами, включая и их способность формировать прочные комплексы с гиалуроновой кислотой. Оба хондромодулятора подавляют активность металлопротеиназ, направленную на деструкцию хрящевой ткани, влияют на активацию адгезии хондроцитов к фибронектину. Кроме того, они подавляют образование супероксидных радикалов и синтез оксида азота. Последний, обладая мощными токсическими свойствами, вызывает апоптоз хондроцитов. Существуют и особенности механизма действия этих двух солей. Так, ХС оптимизирует состав синовиальной жидкости, а ГГ самостоятельно стимулирует выработку ХС. В целом глюкозамин и ХС оказывают влияние на биологически активные соединения, ответственные за развитие хондрита, синовита и остита у больных ОА.
Одним из современных и эффективных комбинированных симптоматических лекарственных средств замедленного действия является Артра, в состав которой входит 500 мг ХС и 500 мг ГГ. Препарат назначают по 1 таблетке 2 раза в сутки в течение первых 3 нед, далее по 1 таблетке в сутки до 6 мес. Действие препарата проявляется к 3—4-му месяцу лечения, нарастает к 6-му месяцу и сохраняется еще в течение 3 мес после прекращения лечения, при этом у большинства больных удается снизить суточную дозу или полностью отменить прием НПВП, уменьшая тем самым число нежелательных побочных реакций.
Таким образом, внедрение в широкую врачебную практику комбинированных препаратов, содержащих ХС и ГГ и обладающих одновременно симптом-модифицирующими и хондропротективными свойставами, позволяет значительно улучшить результаты лечения ОА.
ЛИТЕРАТУРА 1. Ревматология. Клинические рекомендации. Под ред. Е.Л. Насонова. М.: ГЭОТАР-Медиа, 2008;288 с.
2. Osteoarthritic Disorders. Kuettner K.E., Goldberg V.M. (ed.). Rosemont, IL: American Academy of Orthopedic Surgeons, 1995.
3. Seedhom B.B. Conditioning of cartilage during normal activities is an important factor in the development of osteoarthritis. Rheumatology 2006;45(2):146—9.
4. Beck M., Leunig M., Clarke E. et al. Hip morphology influences the pattern of damage to the acetabular cartilage: femoroacetabular impingement as a cause of early osteoarthritis of the hip. J Bone Joint Surg Br 2005;87:1012—18.
5. Ganz R., Leunig M., Leunig-Ganz K. et al. The etiology of osteoarthritis of the hip. An Integrated Mechanical Concept. Clin Orthop Relat Res 2008;466(2):264—72.
6. Goldriring M.B. The role of the chondrocyte in osteoarthritis. Arthr Rheum 2000;43(9):1916—26.
7. Mastbergen S.C., Bijlsma J.W., Lafeber F.P. Synthesis and release of human cartilage matrix proteoglycans are differently regulated by nitric oxide and prostaglandin-E2. Ann Rheum Dis 2008;67(1):52—8.
8. Цветкова Е.С. Современная терапия остеоартроза — патогенетическое обоснование. Тер арх 2004;5:77—9.
9. Алексеева Л.И., Зайцева Е.М. Субхондральная кость при остеоартрозе: новые возможности терапии. РМЖ 2004;12:1133—6.
10. Henrotin Y.E. Bone-derived mediators and cartilage degradation. Ann Rheum Dis 2006;65:10.
11. Westacott C.I., Webb G.R., Elson C.J. Cells from osteoarthritic bone produse enzymes which degrade cartilage. Trans Orthop Res Soc 1998;23:919.
12. Li B., Marshall D., Roe M. et al. The electron microscope appearance of the subchondral bone plate in the human femoral head in osteoarthritis and osteoporosis. J Anat 1999;195:101—10.
13. Sowers M.R., Zobel D., Weissfeld L. et al. Progression of osteoarthritis of the hand and metacarpal bone loss. A twenty-year follow up of incident cases. Arthr Rheum 1991;34:36—42.
14. Altman R., Alarcon G., Appelrouth D. et al. The American College of Rheumatology criteria for the classification and reporting of osteoarthritis of the hip. Arthr Rheum 1991;34:505—14.
15. Watts R., Climil G., Hall F. Oxford Desk Reference: Rheumatology. Oxford: University Press, 2009,603.
16. Arthritis and Allied Conditioins: A Textbook of Rheumatology, 13th ed. W.J. Koopman (ed.). Williams & Wilkins, 1997;2374.
17. Klippel J.H. Primer on the Rheumatic Diseases,12th ed. In: L.J. Grofford, J.H. Stone, C.M. Weyand. Atlanta, Georgia, 2001.
18. Рекомендации Международного научно-исследовательского общества по проблемам остеоартрита. OARSI, ч. III, 2010 г.
