Лазерная дермабразия при лечении дефектов кожи в амбулаторных условиях
СтатьиОпубликовано в журнале:
«ЭКСПЕРИМЕНТАЛЬНАЯ И КЛИНИЧЕСКАЯ ДЕРМАТОКОСМЕТОЛОГИЯ»; № 1; 2003; стр. 27-36.
А.В.Гейниц, докт. мед. наук, проф.; Н.А.Данилин, докт. мед. наук, проф., В.А.Доронин
Государственный научный центр лазерной медицины Министерства здравоохранения РФ, Москва
Применение естественных и искусственных источников света для оздоровления кожных покровов имеет многолетнюю, если не многовековую историю и является важным разделом дерматологии. Усовершенствование лазерной аппаратуры и появление новой техники позволяют решать не только терапевтические, но и хирургические проблемы дерматологии. Современные лазерные технологии во многих случаях представляют собой реальную альтернативу классическим методам кожно-пластической хирургии.
Залогом успешного воздействия на кожу лазерного излучения является строгий точный выбор показаний к хирургическому или терапевтическому воздействию на патологический очаг пораженной кожи, а также современная надежная лазерная аппаратура и высокое профессиональное мастерство специалистов
С каждым годом возрастает значение кожно-пластической хирургии. Все большим становится число пациентов, желающих удалить по косметическим соображениям доброкачественные образования, а также устранить врожденные и приобретенные недостатки кожи лица и тела. В последнее десятилетие самыми распространенными методами дермабразивного устранения дефектов кожи лица и тела стали химический пилинг кислотами, микрокристаллическая дермабразия металлическим наполнителем под давлением, механическая шлифовка высокооборотистыми фрезами и лазерная дермабразия углекислотным и эрбиевым лазерами.
СО2-лазер нашел широкое применение в дермабразии из-за строго дозированной глубины проникновения в ткань (от 50 мкм) за один проход сканером и хороший гемостаз одновременно. По глубине устраняемого слоя эпидермиса СО2-лазер занимает приблизительно промежуточное место между механической шлифовкой высокооборотистыми фрезами и микрошлифовкой эрбиевым лазером.
Для того чтобы предотвратить повреждения глубоких слоев дермы, в середине 90-х годов были разработаны специальные импульсные режимы генерации лазерной энергии. Данные режимы были специально предназначены для косметологических целей и получили название суперимпульсных (superpulse, Q-switched, ultrapulse) [2, 3]. Принцип их действия основан на том, что во время манипуляции в верхнем слое дермы сочетаются одновременно два процесса: нагрев и охлаждение ткани. Глубина коагуляционного некроза поверхностного слоя дермы, в котором происходит поглощение энергии, колеблется от 10 до 100 мкм и зависит от длины волны генерации лазера (Л СО2-лазер=10,6 мкм или Л Er.YAG =2,94 мкм). При этом происходит мгновенный нагрев внутриклеточной жидкости и микровзрывы. Один лазерный импульс СО2-лазера производит вапоризацию слоя эпидермиса на глубину 50 мкм с глубиной термоповреждения не более 100 мкм. Для охлаждения обрабатываемой ткани требуется определенное количество времени, так называемое время термической релаксации (ВТР) эпидермиса. Важно, чтобы импульс лазерного воздействия не превышал ВТР, тогда образующееся тепло не распространится за пределы удаляемого слоя. В то же время для достижения вапоризационного эффекта необходимо, чтобы плотность излучаемой энергии позволила в достаточной степени нагреться удаляемому слою эпидермиса [5].
Лазерная дермабразия используется для устранения дефектов после угревой болезни, любых доброкачественных образований кожи, расположенных эпидермально, при увядающей коже лица, при различных гиперпигментациях, а также при многих других патологиях кожи.
Дермабразия СО2-лазером, помимо внешних проявлений, таких как повышение тургора, улучшение цвета, устранение морщин и пигментаций, способствует качественному изменению структуры кожи: уменьшению дегенеративных изменений коллагеновых и эластиновых волокон. Необходимо учитывать, что для достижения лучшего косметического эффекта при увядающей коже дермабразию необходимо проводить после хирургического иссечения избытков кожи — в данном случае интервал между операциями должен составлять не менее 6 мес.
Выгодное отличие лазерной дермабразии от других методов состоит в ее малотравматичности, контролируемости и специфическом воздействии тепловой энергии лазерного излучения на коллагеновые волокна, содержащиеся в папиллярном слое дермы. При нагревании коллагеновых волокон до 55°С они денатурируются и деформируются, но не разрушаются. Процесс деформации ведет к сокращению длины волокон примерно на 1/3, что отражается на всей обрабатываемой поверхности. Кроме того, тепловое воздействие ведет к зарождению новых коллагеновых комплексов, омолаживая тем самым кожу.
Возможно комбинированное применение СО2- и эрбиевого лазера при проведении процедуры одному пациенту. СО2-лазер применяется в зонах максимально больших кожных дефектов, а эрбиевый лазер в проблемных зонах, склонных к келоидообразованию, и переходных зонах шлифованной и нешлифованной кожи.
Широкое внедрение в практику кожно-пластической хирургии лазерных установок на основе СО2 позволяет уменьшить травматичность дермабразивных операций перед традиционно выполняемыми методами механической шлифовки, обеспечивая при этом адекватный гемостаз и возможность воздействовать лазером на любую нужную глубину. Данный метод позволяет легко переносить послеоперационный период, снижает вероятность послеоперационных осложнений, приводит к быстрой реабилитации пациента и дает хороший косметический результат.
Дермабразия СО2-лазером является эффективной процедурой для устранения дефектов кожи лица, дающей незначительный процент осложнений, который также может быть значительно снижен при усовершенствовании параметров лазерной аппаратуры, методик отбора и лечения пациентов [11].
Инфекционные осложнения после лазерной дермабразии встречаются очень редко. Лазерное излучение дополнительно стерилизует подготовленную для операции кожу, но при лазерной шлифовке, как и при других методах дермабразии, может произойти пробуждение персистирующей бактериальной и вирусной инфекции, находящейся в коже.
Инфекционные осложнения после лазерной шлифовки составляют около 5% случаев, при этом чаще всего выявляют Pseudomonas aeruginosa (41%), затем следуют Staphylococcus aureus (35%), Staphylococcus epidermidis (35%) и Candida spp. (24%). Примерно у половины пациентов обнаруживают смешанную инфекцию. Учитывая вышеперечисленное, перед лазерной дермабразией следует проводить иммуномодулирующую, противовирусную и антибактериальную терапию [13].
В наших исследованиях для проведения лазерной дермабразии использовалась отечественная аппаратура: лазерный хирургический аппарат «Ланцет-1» и «Ланцет-2» (СО2-лазер, Л =10,6 мкм в суперимпульсном режиме: пиковая мощность фиксированная 50 Вт; длительность импульса фиксированная 500 мкс; используемая длительность паузы от 0,001 до 0,005 с); оптикомеханические сканеры с радиусом круга развертки лазерного луча приблизительно 2 мм; площадь обрабатываемой поверхности кожи за один проход приблизительно 12,6 мм2.
Под наблюдением находились 60 человек. Шестерым из них проводили полную дермабразию кожи лица, 12 пациентам — дермабразию кожной поверхности площадью от 6 до 90 см2, 42 пациентам — множественные мелкие, от 2 до 10 мм2, поверхностные (эпидермальные) дермабразии от 5 до 400 единиц за один сеанс. Лазерной дермабразии подлежали приобретенные дефекты кожи (+) или (-) 1—2-миллиметрового слоя ткани.
Во всех наблюдаемых случаях получен хороший или очень хороший результат. Исключение составили 1 пациентка, поступившая по поводу пигментированного гиперкератоза в области «декольте» и получившая осложнения в виде мелких гипертрофических рубцов, а также 2 пациента, получившие осложнения в виде стойкой (в течение одного года) гиперпигментации тыльной поверхности кистей рук, которая затем (в течение года) самопроизвольно разрешилась.
Из отдаленных условно негативных результатов наиболее часто выявляется депигментация кожи после глубокой лазерной дермабразии (3 и более проходов). При осмотре пациентов после глубокой лазерной дермабразии (3 и более проходов с механическим соскабливанием предыдущего слоя) через 12 и 18 мес депигментация различной степени выявлена у 8 пациентов.
Применение лазерной дермабразии может использоваться при устранении дефектов после угревой сыпи, старческих неглубоких морщин, гипертрофических и келоидных рубцов в области эпидермиса и дермы, пигментных и беспигментных гиперкератозов, внутриэпидермальных фолликулярных кист и милиумов, плоских бородавок, фибром и папиллом, ксантелазмов.
Перед началом лазерной дермабразии тщательно собирается анамнез пациента о процессе заживления различных повреждений кожи. Исключаются пациенты с возможным образованием гипертрофических и келоидных рубцов, а также с вероятной гиперпигментацией. К относительным противопоказаниям относятся аллергические заболевания кожи, заболевания кожи, сопровождающиеся гнойной инфекцией, нарушения психоэмоционального статуса. Перед обширной дермабразией проводится диагностическая проба с применением локальной лазерной дермабразии в пределах 1 см2. Перед обширной дермабразией пациентам назначается предварительная иммуномодулирующая терапия, продолжающаяся вплоть до полной эпителизации раневой поверхности для снижения вероятности возникновения герпеса после операции. В качестве примера может служить иммуномодулятор изопринозин (инозиплекс), действие которого активнее стимулирует клеточный иммунитет, чем гуморальный, одновременно резко увеличивая активность НК-клеток (киллерных клеток) [7]. Изопринозин назначается за 4—5 дней до предполагаемой обширной дермабразии 1000 мг 3 раза в день в течение 5 сут, а затем в течение 10 сут 500 мг 2 раза в день. Последний день приема препарата обычно приходится на момент полной эпителизации раневой поверхности. Для исключения рецидива герпеса после дермабразии проводилась противовирусная терапия, например, препаратом «Зовиракс», который назначали внутрь по 200 мг 5 раз в день в течение 5 сут. В случае же возникновения рецидива герпеса сроки излечения при данной терапии значительно снижались, а дефектов или гиперпигментаций кожи на месте локализации герпеса не наблюдалось.
При лазерных дермабразиях значительных размеров (90 см2 и более) для профилактики возможного образования гипертрофических или келоидных рубцов применяли селегилина гидрохлорид («Юмекс»). Его назначали на 4— 5-й день после лазерной дермабразии в течение 20 дней внутрь по 0,05 г один раз в день. В первые 3—4 дня после операции осуществляли лазеротерапию лучом инфракрасного лазера с плотностью мощности на поверхности кожи 0,3—0,4 мВт/см2, частотой излучения 80 Гц, с длительностью воздействия 7—10 мин при дермабразии поверхности кожи всего лица. Данные мероприятия позволяют сбалансировать фазы раневого процесса, что приводит к формированию оптимально необходимого количества коллагеновых и эластиновых волокон [8]. Помимо хорошего эпителизирующего эффекта, ИК-лазерная терапия обладает противоболевыми и противоотечными свойствами.
Лазерные дермабразии небольших размеров проводят без применения какой-либо анестезии. Для уменьшения болевого порога применяют длительность паузы до 0,005—0,006 с. При поверхностной дермабразии площадью более 0,4—0,5 см1 применяют оптико-механический сканер, дополнительно снижающий уровень болевого порога пациента и более равномерно распределяющий лазерное воздействие по поверхности кожи. При обширных дермабразиях, а также у пациентов с повышенным болевым порогом применяют местную анестезию на основе лидокаина (крем «Emla-5%»), который наносят на поверхность кожи за 50—60 мин до операции, одновременно сочетая ее с нейролептаналгезией и применением проводниковой анестезии. Дополнительное применение анестезии позволяет уменьшить длительность паузы до 0,001—0,003 с, что приводит к более быстрому заполнению площади «лазерными насечками» и ускорению проведения манипуляции.
В основе методик применения суперимпульсного режима углекислотного лазера лежит низкая способность лазерного луча проникать в биоткани, и как следствие этого, незначительная зона некроза при очень низком болевом пороге, полное отсутствие кровотечения ввиду хорошего гемостаза мелких поверхностных сосудов.
Применение сканера в виде круга позволяет при легком манипулировании производить хорошую заполняемость площади «лазерными насечками», исключая при этом «нахлест» при проходах или возможность оставить необработанную часть поверхности кожи. При отключении сканера и проведении манипуляции вручную при одновременном увеличении длительности паузы в суперимпульсном режиме появляется возможность более тщательно обрабатывать мелкие дефекты (до 2—3 мм2) (+) или (-) ткани. Количество проходов сканером или вручную при достаточно плотном заполнении «лазерными насечками» участков кожи или образований ниже уровня кожи предпочтительно не более 3. Количество проходов может быть значительно больше, если образование находится выше уровня кожи. Это позволяет устранять дефекты кожи, не затрагивая сосочковый слой, что важно для исключения послеоперационных и отсроченных осложнений. После проведения дермабразии поверхностный белесоватый струп удаляется марлевыми салфетками, смоченными антисептическими или другими, нейтральными для кожи, растворами. После этого кожу обрабатывают антисептическими противоожоговыми средствами. При проведении лазерных дермабразий не следует забывать, что на лице расположены участки с предрасположенностью к келоидообразованию: верхняя губа, кожа, расположенная ближе к нижней губе, внутренний угол глаза, кожа шеи и области «декольте». На этих участках дермабразия проводится особенно бережно, не более 1—2 проходов сканером.
Послеоперационный струп тщательно оберегают от травмирования. Приблизительно с 4— 5-го дня послеоперационную корку, особенно в области век, обрабатывали мазями на жирной основе (тетрациклиновая 3%, синтомициновая эмульсия 5—10%, метилурациловая 10%) или стерилизованным оливковым маслом. Применение в послеоперационном периоде мазей или масла приводило к сокращению сроков эпителизации, уменьшению чувства боли и жжения, снижало вероятность врезания фрагментов струпа в молодой эпидермис [8].
Участки после мелких дермабразий обрабатывали 3% раствором перманганата калия до 2— 3 раз в сутки. Образующийся струп являлся надежным барьером для инфицирования тканей.
Возможны также и другие методики ведения пациентов с ожоговой послеоперационной раной.
На 2-е сутки раневая поверхность покрывается тонкой коричнево-серой корочкой, состоящей в основном из сукровичных масс.
Отхождение корочек при дермабразии (при количестве проходов до 3) наблюдается на 6—8-е сутки, обнажая ярко-розовую эпителизированную поверхность кожи. Пациентов необходимо предупреждать об обязательном появлении послеоперационной гиперемии, которая постепенно бледнеет в течение 2—4 мес. После отторжения струпа применяли холодные примочки с раствором фурацилина (1:5000) или 1% раствором борной кислоты. Местно также применялись растворы трав: шалфея, зеленого чая, эвкалипта, петрушки. При сильной и стойкой гиперемии применяли кортикостероидные кремы 1—2 раза в день, но не более одной недели [6]. Пациентам рекомендовалось избегать посещения бани, применения горячих ванн, чистки лица, а также длительного переохлаждения на морозе и инсоляции.
В первый послеоперационный месяц целесообразно использование противовоспалительных и стимулирующих васкулярную активность гелей. В течение 3 мес нужно исключить попадание прямых солнечных лучей на послеоперационную поверхность.
Клинические наблюдения
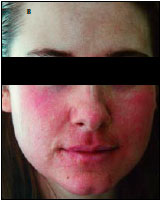
Наблюдение I. Пациентка А. — 28 лет. Диагноз: дефекты кожи лица после угревой болезни (рис. 1, а). После предоперационной подготовки больной выполнена обширная лазерная дермабразия пораженных участков кожи лица СО2лазером с использованием оптико-механического сканера.

Рис. 1. Пациентка А. а — угревая болезнь, дефекты кожи лица.
На 2-е сутки после операции кожа гиперимирована, отмечается образование струпа (рис. 1, б). На 7-е сутки отторжение струпа (рис. 1, в) и эпителизация ожеговой поверхности. Получен хороший ближайший результат (рис. 1, г).

б — 2-е сутки после лазерной дермабразии
в — 7-е сутки после операции,
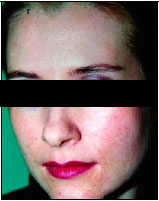
г — 3 мес после операции
Наблюдение II. Пациентка С. — 38 лет. Диагноз: рецидивирующий герпес. Дефект кожи левой височной области (рис. 2, а). Выполнена локальная дермабразия кожи левой височной области СО2-лазером с использованием оптико-механического сканера (рис. 2, б). Через 21 день после операции — полная эпителизация дефектов кожи (рис. 2, в). Отмечается хороший косметический эффект операции спустя 2 мес (рис. 2, г).
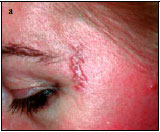
Рис. 2. Пациентка С. а - рецидивирующий герпес левой височной области, дефект кожи,
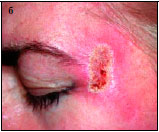
б — 1-е сутки после лазерной дермабразии

в — 21-е сутки после операции,
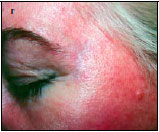
г — 2 мес после операции
Метод лазерной дермабразии СО2-лазером, выполняемый в суперимпульсном режиме, является высокоэффективным, дающим хороший и стойкий косметический эффект. Благодаря небольшой длительности и высокой энергии импульса лазер аккуратно послойно удаляет дефекты кожи, не вызывая термических повреждений нижележащих тканей, и обеспечивает контролируемую глубину дермабразии. Данный метод может быть с успехом использован в области кожно-пластической хирургии для устранения косметических недостатков.
ЛИТЕРАТУРА
1. Алекперова Т.В., Кириенко А.И. История возникновения и становления амбулаторной хирургии // Амбулаторная хирургия. — 2001. № 2 (2). — С. 5—9.
2. Гейниц А.В., Доронин В.А. Опыт применения СО2-лазера и оптико-механических сканеров при дермабразии // Вестник новых медицинских технологий. — Тула, 2001. — Т. VIII. — № 4. — С. 57—59.
3. Данилин Н.А., Доронин В.А. Применение лазеров при дермабразии в амбулаторных условиях при лечении дефектов кожи // Вестник академии. — Лазерная Академия наук Российской Федерации, 2002. — № 2 (63). — С. 3—4.
4. Доронин В.А., Данилин Н.А. Применение СО2-лазера при обширных дермабразиях для лечения дефектов кожи и возможные отсроченные осложнения // Научно-практическая конференция российских ученых. — Актуальные аспекты лазерной медицины. — 2002. — С. 39—41.
5. Еремеев Б. с соавт. Лазеры против морщин // Косметика и медицина. — 2000, № 2.
6. Жигульцова Т.И., Паркаева Л.В. Дермабразия в коррекции косметических недостатков. // Российский журнал кожных и венерических болезней. — 2000. — № 1. — С. 63—69.
7. Земсков В.Н. Иммуномоделирующие свойства препаратов инозина и их аналогов. // Успехи современной биологии. — 1989. — Т. 107. — С. 70.
8. Скупченко В.В., Милюдин Е.С. Способ лечения асептической кожной раны // Патент № 2112569 на изобретение. — 1998.
9. Holmkvist K.A. et al. Treatment of Perioral Rhytides // Arch Dermatol. — 2000. — № 136. — Р. 725—731.
10. Khatri K.A. et al. Comparison of erbium: YAG and carbon dioxide lasers in resurfacing of facial rhytides // Arch Dermatol. — 1999. — № 135(4). — Р. 391—397.
11. Nanni C.A., Alster T.S. Complications of carbon dioxide laser resurfacing. An evaluation of 500 patients // Dermatol Surg 1998. — № 24(3). — Р. 315—320.
12. Ross E.V. et al. Еffects of overlap and pass number in CO2 laser skin resurfacing: a study of residual thermal damage, cell death, and wound healing // Lasers Surg Med. — 1999. — № 24(2). — Р. 103—112.
13. Sriprachya-Anunt S. et al. Infections complicating pulsed and carbon dioxide laser resurfacing for photoaged facial skin // Dermatol Surg. — 1997. — № 23(7). — Р. 527—536.
14. Trelles M.A. et al. The origin and role of erythema after carbon dioxide lasers resurfacing. A clinical and histo-logical study // Dermatol Surg. — 1998. — № 24(1). — Р. 25—29.
15. Кольгутенко И.И. Косметика или косметология? И.И.Кольгутенко, Т.М.Бутковская. — М.: Знание, 1990. — 192 с.
16. Кожа (строение, функции, общая патология и терапия)/ Под ред. А.М.Чернуха, Е.П.Фролова. — М.: Медицина, 1982. — 334 с.
17. Кошевенко Ю.Н. Роль иммунологических, вегетативных и психологических нарушений в патогенезе витилиго и методы их комплексной терапии. Автореф. ... дисс. докт. мед. наук / Ю.Н.Кошевенко. — М., 1995. — 34 с.
18. Кунгуров Н.В. Генитальный герпес / Н.В.Кунгуров, Н.М.Герасимова, А.Б.Зудин, Т.В.Кузовкова. — Екатеринбург: Изд-во Урал. ун-та, 2001. — 144 с.
19. Матусевич С.Л. Псориаз и описторхоз / С.Л.Матусевич, Н.В.Кунгуров, Н.М.Герасимова, Н.Н.Филимонкова. — Тюмень, 2000. — С.232.
20. Медицинская косметика: Руководство: Пер. с болг. / Под ред. П.Михайлова. — М.: Медицина, 1985. — 208 с.
21. Озерская О.С. Косметология / О.С.Озерская. — СПб. ГКПП «Искусство России», 2000. — 368 с.
22. Попхристов П. Кожные болезни в детском возрасте / П.Попхристов. Пер. с болг. — София: Медицина и физкультура, 1963. — 882 с.
23. Рук А. Болезни волос и волосистой части головы /А.Рук, Р.Даубер. Пер. с англ. — М.: Медицина, 1985. — 528 с.
24. Ферентек О. Косметика и дерматология / О. Ферентек. Пер. с чешск. — М.: Медицина, 1990. — 256 с.
25. Bos J.D. The skin immune system: Distribution and immunophenotype of lymphocyte subpopulations in normal human skin / J.D.Bos, L.Zonneveld, P.K.Das // J. Invest. Dermatol. 1987. — Vol. 8. — № 5. — Р. 569—573.
