Вопросы оптимального выбора нестероидных противовоспалительных средств в педиатрической практике
Статьи Опубликовано в журнале:«Медицинскии совет» 6, 2014
Е.М. ОВСЯННИКОВА, д.м.н., Н.А. КОРОВИНА, д.м.н., профессор,
Российская медицинская академия последипломного образования, кафедра педиатрии
Ключевые слова: дети, воспаление, боль, лихорадка, нестероидные противовоспалительные средства, ибупрофен, парацетамол, комбинированные препараты, Ибуклин
Воспаление относится к числу наиболее распространенных типовых патологических процессов, протекающих в организме, и одновременно представляет собой важную защитно-приспособительную реакцию. Оно является центральной проблемой общей патологии на протяжении всей истории учения о болезни как процесс, лежащий в основе большинства заболеваний человека. Формирование представлений о сущности воспаления издавна было тесно связано с развитием взглядов на природу болезни.
На ранних этапах изучения воспаления доминировали теории Р. Вирхова (1858) и Ю. Конгейма (1885), впоследствии большой вклад в его изучение внес российский ученый И.И. Мечников (1892). В первой половине ХХ в. учение о воспалении стало развиваться еще более активно в связи с появлением биофизических и биохимических методов исследования. Так, результаты разносторонних физико-химических исследований воспалительного очага позволили Г. Шаде (1923) определить место нервной системы в патогенезе воспаления. Возникли гипотезы, отдающие первостепенную роль нервному фактору - рефлекторным механизмам, нарушению трофической функции нервной системы. Согласно вазомоторной теории Г. Риккера (1924), первичным в возникновении воспаления является расстройство функции сосудодвигательных нервов. В зависимости от степени их раздражения и, следовательно, развивающейся сосудистой реакции складывается такое соотношение между тканью и кровью, которое ведет к возникновению воспалительной гиперемии и стаза и, соответственно, обусловливает интенсивность и характер нарушений обмена веществ и развитие болевых ощущений [1, 2].
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ВОСПАЛЕНИЯ
Причиной воспаления может явиться любой фактор, способный вызвать повреждение тканей. Различают внешние и внутренние причины повреждения. Внешние причины воспаления по своей природе могут быть биологическими (чаще всего инфекционными: бактерии, риккетсии, вирусы, грибы, паразиты), физическими (механическая, термическая, лучевая энергия), химическими (кислоты, щелочи, боевые отравляющие вещества, скипидар, кротоновое и горчичное масла и др.). Внутренними причинами воспаления чаще всего являются очаги некроза тканей, гематомы, конкременты, отложения солей, иммунные комплексы и др. Поскольку наиболее частой причиной воспаления являются инфекционные агенты, по этиологическому признаку выделяют инфекционное (септическое) и неинфекционное (асептическое) воспаление [2, 3].
Любое воспаление включает три основных компонента:
- альтерацию - повреждение клеток и тканей;
- расстройство микроциркуляции с экссудацией и эмиграцией клеток крови;
- пролиферацию - размножение клеток и восстановление целостности поврежденной ткани.
Общие проявления воспаления включают лихорадку, реакции кроветворной ткани с развитием лейкоцитоза, повышение СОЭ, ускорение тканевого метаболизма, измененную иммунологическую реактивность, явления интоксикации организма. Рассматривая воспаление, целесообразно коснуться симптома боли, т. к. практически всегда оба эти фактора сочетаются. В данном случае боль выступает как главный компонент защитной системы организма, в этом заключается ее физиологическая роль в процессе воспаления [4]. У детей чаще наблюдается острая боль, возникающая как при острой, так и хронической патологии. Симптом боли традиционно контролируется назначением анальгетиков - лекарственных веществ природного, полусинтетического и синтетического происхождения, предназначенных для купирования болевых ощущений. Нередко препарат для снятия боли обладает одновременно и жаропонижающим действием, и в данном случае для обозначения таких ЛС принято использовать термин «анальгетики-антипиретики».
Рисунок 1. Общая схема патогенеза воспаления
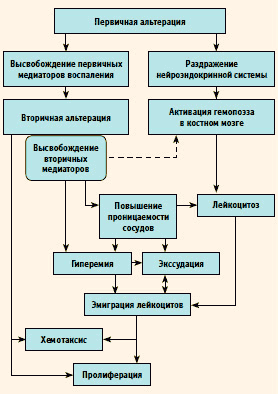
В основе жаропонижающего эффекта анальгетиков-антипиретиков лежит угнетение синтеза простагландинов - медиаторов боли, воспаления и гипертермической реакции - за счет снижения активности фермента циклооксигеназы (ЦОГ). Источником простагландинов является арахидоновая кислота, образующаяся из фосфолипидов клеточной мембраны. Под действием ЦОГ арахидоновая кислота превращается в циклические эндоперекиси с образованием простагландинов, тромбоксана и простациклина. Кроме того, арахидоновая кислота подвергается ферментативному воздействию с образованием лейкотриенов. В нормальных условиях активность процессов метаболизма арахидоновой кислоты строго регламентируется физиологическими потребностями организма в простагландинах, простациклине, тромбоксане и лейкотриенах. Отмечено, что направленность вектора ферментативных превращений циклических эндоперекисей зависит от типа клеток, в которых происходит метаболизм арахидоновой кислоты. Так, в тромбоцитах из большей части циклических эндоперекисей образуются тромбоксаны, в то время как в клетках сосудистого эндотелия преимущественно простациклин. Также установлено, что существует 2 изофермента ЦОГ: ЦОГ-1 и ЦОГ-2. Первый изофермент функционирует в обычных условиях, направляя процессы метаболизма арахидоновой кислоты на образование простагландинов, необходимых для осуществления физиологических функций организма, второй образуется только при воспалительных процессах под влиянием цитокинов. При воспалении происходит резкое повышение интенсивности процессов метаболизма арахидоновой кислоты. Под действием цитокинов в зонах воспаления синтезируется ЦОГ-2, что приводит к последующему локализованному синтезу и накоплению в местах повреждения простагландинов и лейкотриенов. Одновременно в воспаленных тканях отмечается повышение чувствительности болевых рецепторов.
В результате блокирования ЦОГ-2 НПВС уменьшается образование простагландинов. Нормализация концентрации простагландинов в месте повреждения приводит к снижению активности воспалительного процесса и устранению болевой рецепции (периферический эффект). Блокада ЦОГ противовоспалительными препаратами в центральной нервной системе (ЦНС) сопровождается уменьшением концентрации простагландинов в цереброспинальной жидкости, что приводит к нормализации температуры тела и анальгезирующему эффекту (центральное действие) (рис. 2) [6].
Рисунок 2. Механизм действия НПВС
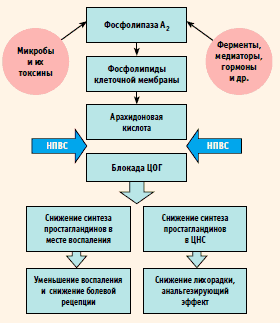
Таким образом, воздействуя на ЦОГ и угнетая синтез простагландинов, НПВС оказывают противовоспалительное, обезболивающее и жаропонижающее действия.
ПРИНЦИПЫ СИМПТОМАТИЧЕСКОЙ ТЕРАПИИ ВОСПАЛЕНИЯ
В педиатрической практике в качестве жаропонижающих препаратов долгие годы традиционно использовались различные НПВС: салицилаты, производные пиразолона и парааминофенола. Однако к 1970-м гг. накопилось большое количество убедительных данных о высоком риске развития побочных и нежелательных эффектов при использовании многих из них. Так, было доказано, что применение производных салициловой кислоты при вирусных инфекциях у детей может сопровождаться развитием синдрома Рейе [9]. Были получены также достоверные данные о высокой токсичности анальгина и амидопирина. Все это привело к значительному сокращению числа разрешенных жаропонижающих ЛС для применения в педиатрической практике. Во многих странах мира были исключены из национальных фармакопей амидопирин, анальгин и не рекомендовано применение ацетилсалициловой кислоты у детей без специальных на то показаний. Такой подход поддержали и специалисты ВОЗ, согласно рекомендациям которых ацетилсалициловая кислота не должна использоваться как анальгетик-антипиретик у детей в возрасте до 12 лет [9].
|
парацетамол и ибупрофен полностью отвечают критериям высокой терапевтической эффективности и безопасности и могут быть рекомендованы для использования в педиатрической практике |
На сегодняшний день среди анальгетиков-антипиретиков, применяемых в педиатрической практике, выделяют две группы препаратов [5]:
- нестероидные противовоспалительные средства (НПВС) -ацетилсалициловая кислота, ибупрофен и др.;
- парацетамол.
Ибупрофен оказывает анальгетическое, противовоспалительное, жаропонижающее действие. За счет неизбирательной блокады ЦОГ он нарушает метаболизм арахидоновой кислоты, уменьшает количество простагландинов как в очаге воспаления, так и в здоровых тканях, подавляет экссудативную и пролиферативную фазы воспалительного процесса. Именно при болях воспалительного характера анальгезирующее действие ибупрофена наиболее выражено.
Парацетамол неизбирательно блокирует ЦОГ преимущественно в ЦНС, слабо влияет на водно-солевой обмен и слизистую оболочку желудочно-кишечного тракта (ЖКТ), оказывает обезболивающее и жаропонижающее действие. Однако в отличие от других НПВС этот эффект не является генерализованным, а проявляется преимущественно на уровне ЦНС, чем объясняется выраженное антипиретическое действие парацетамола. Его анальгезирующее действие обусловлено влиянием как на центральные, так и на периферические пути проведения болевой чувствительности, в т. ч. и на уровне спинного мозга. В воспаленных тканях пероксидазы нейтрализуют влияние парацетамола на ЦОГ-1 и ЦОГ-2, что объясняет его низкий противовоспалительный эффект.
Тесная взаимосвязь воспаления, лихорадки и боли диктует необходимость назначения препаратов, совокупно влияющих на все эти три звена одного патологического процесса и обладающих выраженным анальгезирующим, анти-пиретическим и противовоспалительным действием. Хотя одновременный прием двух средств одной группы традиционно считается нерациональным, разнонаправленность терапевтических эффектов ибупрофена и парацетамола делает подобную комбинацию не только возможной, но и желательной. В данном случае одномоментный прием дополняющих друг друга активных веществ при оптимальном соотношении доз, взаимной совместимости и синергичности действия обеспечивает политопность фармакологического эффекта.
Ong С.К и соавт. (2010) проанализировали данные 21 исследования с участием 1 909 пациентов, проведенного в период с 1998 по 2009 г. и посвященного изучению эффективности комбинации парацетамола с НПВС (в т. ч. в 6 исследованиях - с ибупрофеном). Результаты этой работы позволили сделать вывод, что такая комбинация лекарственных препаратов демонстрирует достоверно большую эффективность по сравнению с монотерапией [10].
Клиническому обоснованию сочетанного применения ибупрофена и парацетамола, изучению эффективности и безопасности их комбинации посвящен ряд работ, в т. ч. рандомизированных плацебо-контролируемых исследований, результаты которых показали эффективность применения комбинации среднетерапевтических доз ибупрофена и парацетамола, которая достоверно превосходит таковую монопрепаратов при лихорадке у детей и взрослых, при суставных болях, невралгиях, травмах, при альгодисменорее, в стоматологической практике, для купирования послеоперационного болевого синдрома [11-19].
Так, парацетамол благодаря центральному механизму действия быстро снижает температуру, а ибупрофен за счет периферического действия дает медленный жаропонижающий эффект, но при этом обладает выраженным анальгезирующим действием. Поэтому комбинация парацетамола и ибупрофена купирует жар при лихорадке быстрее и продолжительнее, чем монопрепараты. Проведенное исследование эффективности и безопасности применения фиксированной комбинации ибупрофен/парацетамол при купировании лихорадочного и болевого синдромов различного происхождения в поликлинических условиях по сравнению с терапией указанных патологических состояний монопрепаратами ибупрофен и парацетамол показало, что комбинация ибупрофен/парацетамол после первого приема оказывает выраженное жаропонижающее действие, нарастающее после второго и третьего приемов препарата в течение первых суток наблюдения, а со второго дня лечения достоверно превышает аналогичные эффекты монопрепаратов [15, 18, 20].
У пациентов с болевым синдромом комбинация ибупрофен/парацетамол после первого приема демонстрирует выраженный обезболивающий эффект, который сохраняется несколько дольше, чем таковой монопрепаратов, нарастает после второго и третьего приемов в течение первых суток, а с третьего дня лечения становится устойчивым и достоверно превышает их аналогичные показатели [11-14, 19, 20]. Поэтому использование комбинации парацетамола с ибупрофеном позволяет добиться скорейшего, более длительного и выраженного лечебного эффекта, чем применение отдельных НПВС.
КОМБИНАЦИЯ ИБУПРОФЕНА И ПАРАЦЕТАМОЛА ИБУКЛИН® - ПРИМЕНЕНИЕ В ПЕДИАТРИИ
НПВС Ибуклин® представляет собой комбинацию ибупрофена и парацетамола. Препарат оказывает жаропонижающее, противовоспалительное, анальгезирующее действие, обусловленное неселективным ингибированием ЦОГ-1 и ЦОГ-2 и подавлением синтеза простагландинов.
|
обладающих достаточной широтой терапевтического действия, купирующих основные симптомы заболевания, перекрывающих патогенетически значимые пути его развития и позволяющих свести к разумному минимуму количество и кратность приема лекарственных препаратов |
Показания к применению препарата:
- симптоматическая терапия инфекционно-воспалительных заболеваний (ОРВИ, грипп), сопровождающихся высокой температурой, ознобом, головной болью, болью в мышцах и суставах, болью в горле;
- болевой синдром слабой или умеренной интенсивности различной этиологии:
- миалгия;
- невралгия;
- боли в спине;
- суставные боли, болевой синдром при воспалительных и дегенеративных заболеваниях опорно-двигательного аппарата;
- боли при ушибах, растяжениях, вывихах, переломах;
- посттравматический и послеоперационный болевой синдром;
- зубная боль;
- альгодисменорея (болезненная менструация).
В педиатрической практике детям 3-12 лет назначают Ибуклин Юниор®, содержащий 100 мг ибупрофена и 125 мг парацетамола, в форме диспергируемых таблеток со вкусом, что может способствовать увеличению комплаентности маленьких пациентов. Перед употреблением внутрь таблетку следует растворить в 5 мл (1 чайная ложка) воды. Суточная доза препарата принимается в 2-3 приема и зависит от возраста и массы тела ребенка: 3-6 лет (13-20 кг) - 3 таблетки в сутки; 6-12 лет (20-40 кг) - до 6 таблеток в сутки. Минимальный интервал времени между приемом препарата - 4 ч.
Детям с 12 лет и старше назначают препарат Ибуклин®, содержащий 400 мг ибупрофена и 325 мг парацетамола в 1 таблетке. Ибуклин® принимают внутрь (до или через 2-3 ч после еды), не разжевывая, запивая достаточным количеством воды по 1 таблетке 2-3 раза в сутки. Минимальный интервал между приемами - 4 ч.
Анализ выявленных побочных эффектов комбинации ибупрофен/парацетамол показал, что все они были связаны в основном с раздражающим действием активных веществ сравниваемых лекарственных препаратов на слизистую оболочку верхних отделов ЖКТ и проявлялись эпизодами снижения аппетита, тошноты, изжоги и дискомфорта в эпигастральной области [11-19]. В связи с этим для снижения риска развития нежелательных явлений со стороны ЖКТ следует использовать минимальную эффективную дозу минимально возможным коротким курсом: препарат не следует принимать более 5 дней как обезболивающее и более 3 дней как жаропонижающее средство без наблюдения врача. Следует особо отметить, что при суммировании обезболивающего и жаропонижающего эффектов нежелательные явления, связанные с приемом НПВС, не усиливаются. Кроме того, чтобы уменьшить негативное действие НПВС на слизистую желудка, рекомендуется запивать таблетки максимально большим количеством жидкости - лучше всего целым стаканом негазированной воды, прочие жидкости могут влиять на всасывание лекарства [6].
ВЫВОДЫ
Таким образом, в амбулаторной практике предпочтительным является применение ЛС, обладающих достаточной широтой терапевтического действия, купирующих основные симптомы заболевания, перекрывающих патогенетически значимые пути его развития и позволяющих свести к разумному минимуму количество и кратность приема лекарственных препаратов. В связи с этим Ибуклин® и Ибуклин Юниор® как комплексный препарат, обеспечивающий политопность фармакологического эффекта, связанного с одномоментным приемом отличающихся по механизму действия, но взаимодополняющих друг друга активных веществ в оптимальном соотношении доз, может рассматриваться как препарат первой линии для симптоматической и патогенетической терапии лихорадки и болевого синдрома различного генеза в детской амбулаторно-поликлинической практике. Парацетамол и ибупрофен, входящие в состав комбинированного препарата, отвечают критериям высокой эффективности и безопасности и официально рекомендуются ВОЗ и национальными программами в качестве жаропонижающих средств [21].
Полный список литературы вы можете запросить в редакции.
