Антимикотическая терапия кандидозного вульвовагинита у беременных
СтатьиОпубликовано в журнале:
Гинекология Эндокринология № 8 (96). Часть I / 2014
Е. В. Мозговая1,2, Н. Е. Талалаева1, Е. А. Маругина1, Е. В. Рыбина1
1 Научно-исследовательский институт акушерства и гинекологии имени Д. О. Отта СЗО РАМН
2 Санкт-Петербургский государственный университет
- Цель исследования: определение эффективности местного лечения кандидозного вульвовагинита у беременных препаратом Примафунгин, в качестве активного вещества содержащим 100 мг полиена натамицина.
Материалы и методы. Обследовано 90 женщин с признаками кандидозного вульвовагинита. У пациентобластоспорык с первичным при данной беременности эпизодом кандидоносительства и его минимальными клиническими проявлениями проводили 6-дневный курс вагинальной аппликации Примафунгина в качестве монотерапии. При рецидивирующем кандидозном вульвовагините с выраженными клиническими симптомами применяли 9-дневный курс препарата совместно с пероральным приемом пробиотиков и пребиотиков. Эффективность терапии оценивали на основании клинических признаков и данных бактериологического (микроскопического и культурального) исследования в динамике.
Результаты. Выявлена высокая эффективность эрадикации грибов рода Candida при 6-дневной монотерапии Примафунгином у беременных с малосимптомным кандидоносительством. В случаях рецидивирующего кандидозного вульвовагинита эффективность терапии была выше при сочетании 9-дневного курса Примафунгина с приемом пробиотиков и пребиотиков.
Заключение. Примафунгин является эффективным средством для местной терапии кандидозного вульвовагинита у беременных. Сочетание местной терапии натамицином с пребиотиками и пробиотиками повышает эффективность лечения рецидивирующего кандидозного вульвовагинита.
Ключевые слова: кандидозный вульвовагинит, беременность, натамицин, Примафунгин, пробиотики, пребиотики.
Antifungals for Candida Vulvovaginitis in Pregnant Women
E. V. Mozgovaia1,2, N. E. Talataeva1, E. A. Marugina1, E. V. Rybina1
1 D. O. Ott Research Institute of Obstetrics and Gynecology, Northwestern Branch of the Russian Academy of Medical Sciences
2 St. Petersburg State University
- Study Objective: To assess the efficacy of using Primafungin, containing 100 mg of Natamycin, a polyene product, as an active ingredient, as a topical treatment for Candida vulvovaginitis in pregnant women.
Material and Methods: We examined 90 women who had signs of Candida vulvovaginitis. One group included patients who had first become Candida carriers during their current pregnancies and who had minimal clinical manifestations of this condition. They underwent a 6-day course of vaginal applications with Primafungin administered as monotherapy. Another group included women who had had recurrent Candida vulvovaginitis with marked clinical manifestations. These patients received a 9-day course of Primafungin coupled with oral eubiotics and prebiotics. The treatment efficacy was assessed by noting changes in clinical signs and bacteriological data (microscopy findings and culture results).
Study Results: A 6-day monotherapy with Primafungin was proven to be highly effective in eradicating Candida in pregnant women with low symptomatic Candida yeast infection. In cases of recurrent Candida vulvovaginitis, Primafungin's efficacy was higher when a 9-day course of this drug was combined with probiotics and prebiotics.
Conclusion: Primafungin is an effective topical treatment for Candida vulvovaginitis in pregnant women. In patients with recurrent Candida vulvovaginitis, co-administration of Natamycin, prebiotics and probiotics improves treatment outcomes.
Keywords: Candida vulvovaginitis, pregnancy, Natamycin, Primafungin, prebiotics.
Кандидозный вульвовагинит, вызываемый дрожжеподобными грибами рода Candida, — одна из наиболее распространенных болезней современной цивилизации. До 70–75% женщин хотя бы раз в жизни сталкиваются с данной проблемой, при этом 40–45% из них испытывают повторяющиеся симптомы этого заболевания [1, 12]. Способ заражения и пути передачи возбудителя при кандидозном вульвовагините остаются предметом дискуссии. Дрожжеподобные грибы могут попадать в половые пути женщины из кишечника, при контакте с экзогенными источниками инфекции, через бытовые предметы; не исключается и половой путь заражения [12].
Несмотря на то что кандидозный вульвовагинит является этиологически мономикробным заболеванием, патогенетически это мультифакториальный процесс. Грибы рода Candida — условно-патогенные микроорганизмы, в качестве сапрофитов обитающие на кожных покровах и слизистых оболочках здоровых людей. Только при определенных условиях, под действием экзогенных и/или эндогенных факторов, они становятся патогенными, вызывая патологические проявления [2, 12]. По клиническому течению различают кандидоносительство, острую форму кандидозного вульвовагинита и хронический (рецидивирующий) кандидозный вульвовагинит. В качестве предрасполагающих к развитию кандидозного вульвовагинита рассматривают механические (ношение белья из синтетических тканей, плотно облегающих тело, длительное применение внутриматочных средств контрацепции, микротравмы), эндокринные (в первую очередь, нарушения углеводного обмена), ятрогенные (прием антибиотиков, кортикостероидов, оральных контрацептивов), эндогенные (гиповитаминоз, заболевания ЖКТ) факторы, состояние иммунодефицита. Имеются данные, что при рецидивирующем кандидозном вульвовагините постоянным резервуаром грибов и источником реинфекции влагалища служит ЖКТ [8].
Одним из ведущих факторов, предрасполагающих к колонизации влагалища грибами Candida, является беременность. Даже физиологическая беременность способствует развитию кандидозного вульвовагинита вследствие целого ряда причин. В первую очередь, благоприятные условия для роста и размножения дрожжеподобных грибов возникают вследствие изменения гормонального фона и физиологической супрессии клеточного иммунитета, направленной на создание иммунной толерантности организма матери к развивающемуся плоду. Кроме того, во время беременности наблюдаются гипертрофия и разрыхление эпителия влагалища; происходит повышение концентрации гликогена, который является питательной средой не только для лактобактерий, но и для грибов рода Candida [2].
Для беременных женщин характерно увеличение частоты как бессимптомного, так и клинически выраженного и рецидивирующего кандидоза. Лечение кандидозного вульвовагинита при беременности обязательно, поскольку, помимо нарушения качества жизни в связи с наличием выделений из половых путей и субъективных жалоб, он становится одной из причин развития гестационных осложнений. Число самопроизвольных выкидышей на ранних сроках беременности, угроза прерывания беременности увеличиваются в 1,5 раза, инфицирование плода и новорожденного — в 2,4 раза; растет частота послеродовых эндометритов [5, 14]. Отмечено, что даже при бессимптомном кандидоносительстве своевременная санация влагалища, проведенная в I триместре беременности, существенно снижает частоту акушерских осложнений [7].
Вместе с тем возможности антимикотической терапии при беременности ограниченны ввиду необходимости выбора препаратов, безопасных для плода. Хотя имеются данные ряда публикаций, отмечающих возможность однократного применения системных/местных антимикотиков азолов (только в III триместре беременности), все же их безопасность не доказана и предпочтение отдают местному лечению. При этом курс терапии должен быть более длительным, чем у небеременных [13].
При беременности в качестве средств антимикотической терапии применяют только полиены. К полиенам относятся нистатин и натамицин. Нистатин является менее эффективным и к тому же токсичным препаратом, 2–3% его попадают в кровь даже при местном применении, поэтому в настоящее время для лечения беременных он не рекомендуется. Самым безопасным и эффективным антимикотиком для применения у беременных считается натамицин — полиеновый антибиотик широкого спектра действия из группы макролидов. Натамицин обладает фунгицидными свойствами, к нему чувствительны большинство патогенных дрожжеподобных грибов, особенно C. albicans: он связывает стеролы клеточных мембран, нарушая их целостность и функцию, что приводит к гибели микроорганизмов.
Следует отдавать предпочтение антимикотикам с фунгицидным механизмом действия, так как больший процент рецидивов и формирование устойчивости к Candida наблюдаются у препаратов с фунгистатическим механизмом действия. Поскольку мишень натамицина — структурные элементы грибов, а не ферменты, то формирование лекарственной устойчивости к нему происходит редко [2, 3].
Цель исследования: определение эффективности местного лечения кандидозного вульвовагинита у беременных препаратом Примафунгин, в качестве активного вещества содержащим натамицин.
Особенностью Примафунгина, содержащего в 1 суппозитории 100 мг полиенового антибиотика натамицина, является наличие в его основе полусинтетических глицеридов, вещества Суппоцир АМ, благодаря которому свечи под действием температуры тела расплавляются, образуя объемно распространяющуюся пенистую массу, что способствует равномерному распределению активных субстанций по слизистой оболочке с проникновением в труднодоступные складки влагалища.
Материалы и методы
В исследование вошли беременные женщины, находившиеся на стационарном лечении в отделении патологии беременности Научно-исследовательского института акушерства и гинекологии им. Д. О. Отта.
Клиническим материалом для исследования служило отделяемое боковых сводов влагалища женщин, обследованных в I, II и начале III триместра беременности. Использовали микроскопический и бактериологический (культуральный) методы. Микроскопическое исследование проводили с применением автоматизированной системы «ВидеоТест» (г. Санкт-Петербург, Россия), бактериологическое исследование — с использованием плотной питательной среды Сабуро.
Пациентки составили три группы, из которых первые две группы исследовали проспективно. В первую группу включили 24 беременных, у которых грибы рода Candida были выделены культуральным методом в концентрации < 105 КОЕ/мл, при микроскопическом исследовании наблюдалось умеренное количество лейкоцитов и отсутствовали выраженные клинические проявления вульвовагинита. В этой группе проводили антимикотическую монотерапию Примафунгином в течение 6 дней. Во вторую группу вошли 36 беременных, у которых при культуральном исследовании был выявлен обильный рост дрожжевых грибов (<105 КОЕ/ мл), микроскопически наблюдалось большое количество лейкоцитов и присутствовали клинические признаки кольпита. У этих женщин Примафунгин применяли в течение 9 дней в составе комплексной терапии — вместе с пробиотиками и пребиотиками, использовавшимися не менее месяца.
Ретроспективно была оценена третья группа (группа сравнения), которую составили 30 беременных женщин, получавших в связи с выраженными признаками кандидозного вульвовагинита в течение 9 дней местное лечение препаратом Пимафуцин, также содержащим 100 мг натамицина в 1 суппозитории, но без комплексной терапии пробиотиками и пребиотиками.
Статистический анализ полученных данных проводили с использованием программ Microsoft Excel 2007 (Microsoft Corp., США) и Statistica версии 6.0 (StatSoft Inc., г. Талса, США). Статистическую значимость различий между сравниваемыми группами или подгруппами определяли с помощью критерия Фишера (F) или X² по стандартной формуле. Критический уровень достоверности нулевой статистической гипотезы (об отсутствии значимых различий или факторных влияний) принимали равным 0,05 (р < 0,05).
Результаты и обсуждение
В первой группе 9 (37,5%) беременных имели соматический анамнез, отягощенный хроническими заболеваниями, но без обострений при данной беременности (табл. 1). Гинекологический анамнез в данной группе был отягощен у 10 (41,7%) женщин. Среди пациенток 17 были первородящими, 7 — повторнородящими; акушерский анамнез был неотягощенным.
Ранее при данной беременности у пациенток первой группы грибы рода Candida не выявляли. В I триместре беременности обследованы 13 пациенток, во втором — 11 женщин; средний срок гестации при обследовании составил 23,5 ± 5,5 недели. Беременные первой группы не предъявляли активных жалоб, характерных для острого вульвовагинита. Тем не менее почти у половины участниц данной группы при микроскопическом исследовании мазка на биоценоз были обнаружены дрожжевые клетки (бластоспоры), отношение лейкоцитов к эндотелию было более 1 : 1, лактобациллы наблюдались в меньшинстве или превалировали другие микроорганизмы (табл. 2).
Таблица 1
Структура заболеваемости у беременных женщин с кандидозным вульвовагинитом, n (%)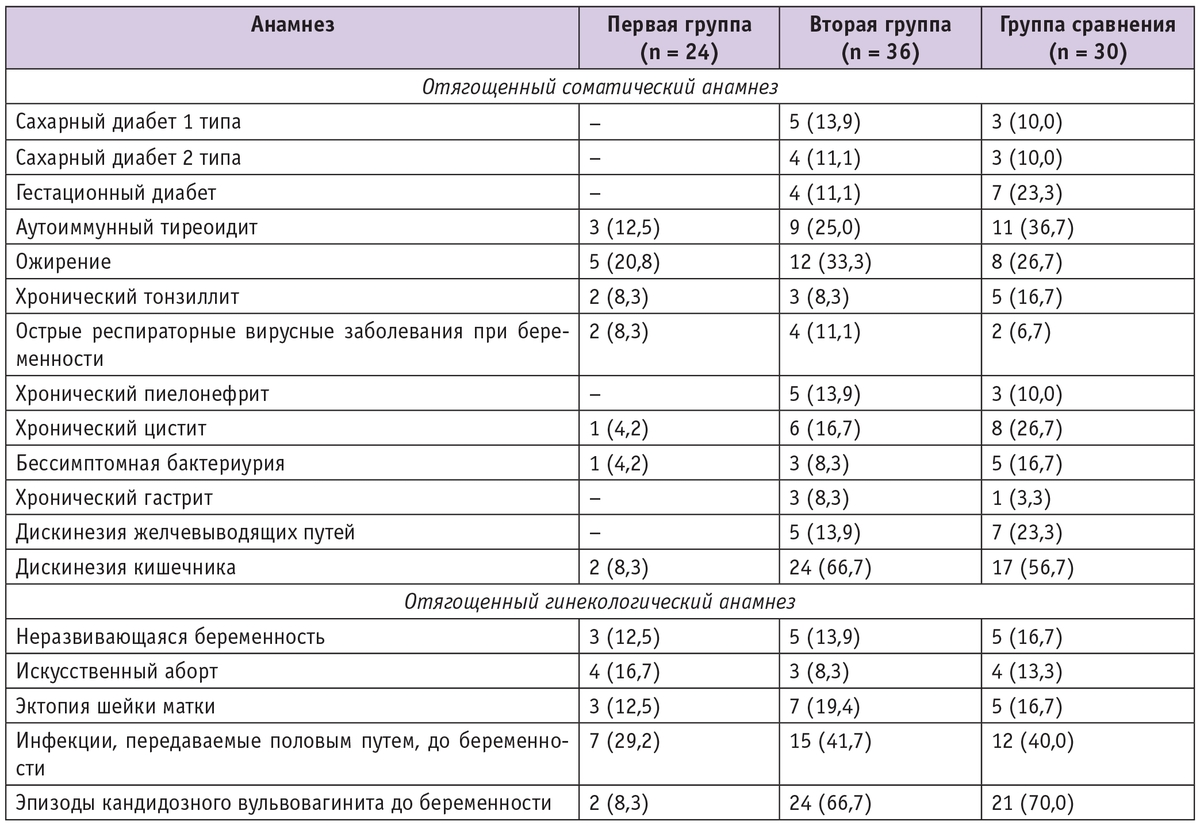
Таблица 2
Показатели микробиоценоза влагалища у беременных первой группы (с малосимптомным кандидоносительством, n = 24), n (%)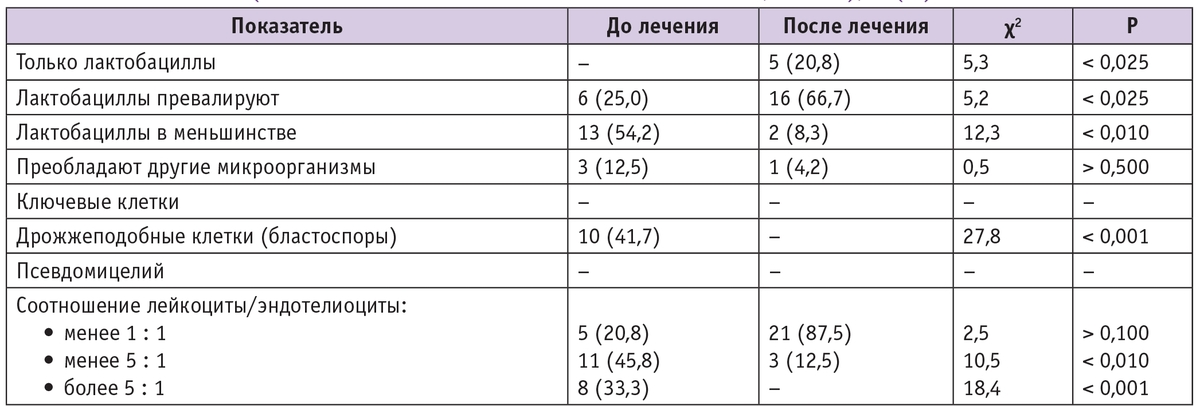
Бактериологическое исследование отделяемого влагалища в первой группе показало, что более значимый рост Candida spp. (105 КОЕ/мл) наблюдался у тех беременных, у которых при микроскопическом исследовании были выявлены дрожжевые клетки (бластоспоры).
Умеренный рост Candida (103–104 КОЕ/мл) имел место у женщин, у которых дрожжевые клетки при микроскопическом исследовании не были обнаружены, но отмечалось сниженное количество лактобацилл и/или повышение соотношения уровня лейкоцитов и эндотелиальных клеток более чем 1 : 1. Лишь в одном случае при микроскопическом исследовании выявили дрожжевые клетки и повышенное количество лейкоцитов, а при культуральном исследовании грибы рода Candida обнаружены не были, что, по-видимому, было связано с погрешностью при взятии клинического материала. Бактериальный спектр отделяемого влагалища у пациенток первой группы при культуральном исследовании представлен на рисунке 1.
Рис. 1. Микробный спектр отделяемого из влагалища у беременных первой группы (с малосимптомным кандидоносительством), %:
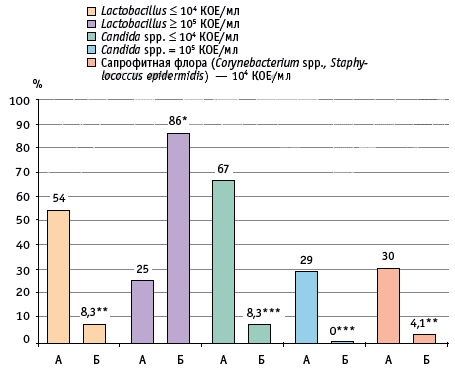
А — до лечения, Б — после лечения.
* Р ** Р *** Р
Всем беременным данной группы была назначена местная терапия — суппозитории Примафунгина по одному на ночь вагинально в течение 6 дней. Контрольное исследование с оценкой микробиоценоза влагалища проводили через 3–4 недели после лечения. Через месяц после проведенной местной терапии было отмечено статистически значимое улучшение микробиоценоза влагалища: наблюдалось значительное увеличение колонизации половых путей лактобациллами, только у 2 пациенток был выявлен умеренный рост грибов рода Candida (< 104 КОЕ/мл); при этом при микроскопическом исследовании отделяемого влагалища дрожжевые клетки обнаружены не были и превалировали лактобациллы, что свидетельствует о физиологическом микробиоценозе влагалища (см. табл. 2, рис. 1).
После проведенного исследования в данной группе беременных прослежены исходы беременности и родов для матери и плода. Только одна пациентка была родоразрешена досрочно (в 35 недель беременности) в плановом порядке операцией кесарева сечения в связи с нарастанием симптомов хронической плацентарной недостаточности, все остальные пациентки родоразрешены в срок через естественные родовые пути. Лишь у двух рожениц данной группы была произведена перинеотомия в связи с угрожающим разрывом промежности; глубокие разрывы влагалища и шейки матки в первой группе отсутствовали. При анализе историй развития новорожденных ни у одного младенца не зафиксированы признаки кандидозной инфекции.
Во вторую группу исследования вошли 36 беременных с клинически выраженным кандидозным вульвовагинитом. При этом у 25 (69,4%) женщин явления кандидозного вульвовагинита были рецидивирующими при данной беременности: у 14 пациенток они возникли повторно, у 11 — развивались более трех раз в течение беременности. Клиническая характеристика беременных второй группы отличалась от таковой в первой группе значительно более высокой частотой экстрагенитальной патологии (она встречалась более чем в 3,5 раза чаще) и наличием обострений хронических инфекций при данной беременности (см. табл. 1). Так, у 14 беременных имели место бессимптомная бактериурия или обострения при беременности инфекции мочевыводящих путей, в связи с чем 5 пациенток получили курс антибактериальной терапии ингибиторзащищенными аминопенициллинами, 6 — двухкратно применяли фосфомицин, 3 — только растительные уросептики (Канефрон). У 4 беременных наблюдалось ОРВИ, у 3 — обострение хронического тонзиллита при беременности. У 13 пациенток был нарушен углеводный обмен: 5 страдали сахарным диабетом 1 типа, 4 — 2 типа, у 4 беременных был выявлен гестационный сахарный диабет при данной беременности.
Обращает на себя внимание, что две трети участниц второй группы имели дискинезию кишечника разной степени выраженности. Причем у большинства эпизоды задержки стула бывали и до наступления беременности. Отягощенный гинекологический анамнез у беременных с рецидивирующим кандидозным вульвовагинитом наблюдался почти в 2 раза чаще, чем в первой группе.
Пациенткам второй группы проводили более длительное местное лечение Примафунгином: 9 дней по 1 суппозиторию вагинально перед сном. В дополнение к антимикотической терапии все беременные данной группы не менее месяца получали пробиотик (Бифиформ по 1 капсуле 2 раза в день), а пациентки с дискинезией кишечника — дополнительно лактулозу (Нормазе или Дюфалак) по 15–20 мл 1 раз в день, являющуюся не только слабительным средством, но и пребиотиком.
Эффективность комплексной терапии рецидивирующего кандидозного вульвовагинита сравнили с результатами антимикотической монотерапии натамицином. С этой целью ретроспективно была оценена группа сравнения, в которую вошли 30 беременных женщин со сходными со второй группой анамнезом и клинической картиной (см. табл. 1 и рис. 2). Средний возраст беременных во второй группе и в группе сравнения составил 29,6 ± 5,5 и 28,4 ± 4,1 года соответственно, существенных различий по паритету не было (во второй группе — 42% повторнородящих, а в группе сравнения — 40%). Пациентки группы сравнения получали лечение препаратом Пимафуцин, содержащим в 1 суппозитории 100 мг натамицина: по 1 суппозиторию на ночь в течение 9 дней. Терапия пробиотиками и пребиотиками этим беременным не проводилась.
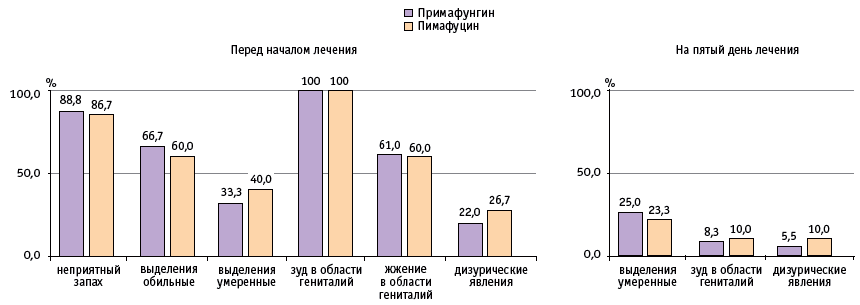
И во второй группе, и в группе сравнения антимикотическую терапию назначили во II и в начале III триместра беременности. Средний срок начала терапии составил 26 ± 3,4 и 27 ± 4,2 недели соответственно. Субъективные показатели (жалобы пациенток) оценивали до лечения, на пятый день терапии и после проведенного 9-дневного курса. Уже к середине курса местной антимикотической терапии натамицином наблюдалось значительное уменьшение жалоб и клинических симптомов у беременных в обеих группах (см. рис. 2). К пятому дню исчезновение жжения и неприятного запаха влагалищных выделений констатировали все пациентки, было отмечено значительное уменьшение зуда, дизурических явлений и количества выделений.
После окончания терапии в обеих группах клинических проявлений вагинального кандидоза обнаружено не было, жалоб со стороны пациенток не поступало. При гинекологическом осмотре признаки воспаления — гиперемия и отечность слизистой влагалища — отсутствовали у всех женщин.
До лечения дрожжеподобные грибы рода Candida обнаружили у всех участниц обеих групп (второй и сравнения). При микроскопической оценке микробиоценоза влагалища были отмечены выраженная лейкоцитарная реакция и преобладание другой, не лактобациллярной, флоры (табл. 3).
Рис. 2. Динамика жалоб и клинических проявлений кандидозного вульвовагинита у беременных второй группы и группы сравнения на фоне местной терапии натамицином, %
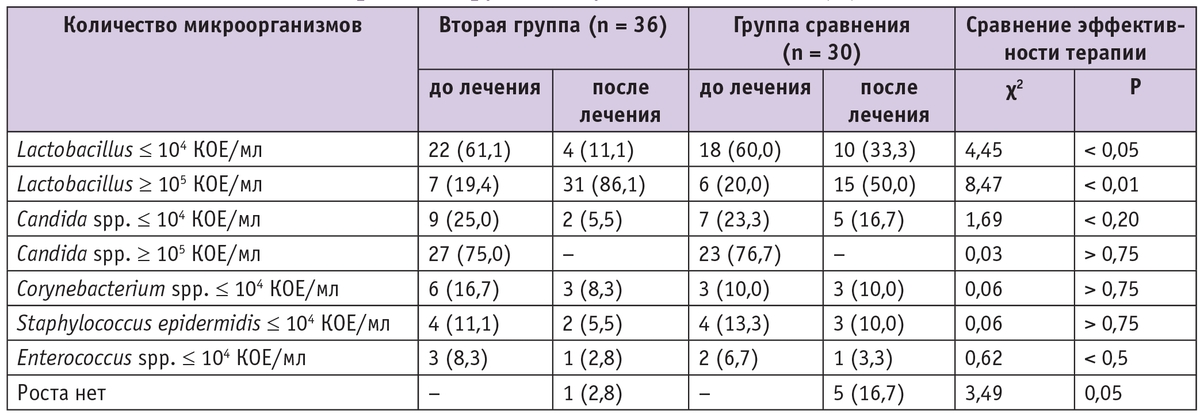
Через месяц после окончания курса терапии зафиксировано восстановление физиологического микробиоценоза влагалища в обеих группах: в отделяемом влагалища псевдомицелия дрожжеподобных грибов не было ни у одной пациентки, у большинства преобладали лактобациллы. Однако клетки дрожжеподобных грибов (бластоспоры) были выявлены в единичных случаях только у беременных группы сравнения. Кроме того, в группе, получавшей комплексную терапию, через месяц после начала лечения наблюдалось статистически значимо меньшее количество лейкоцитов во влагалище. Культуральное исследование отделяемого из влагалища у беременных с рецидивирующим вульвовагинитом через месяц после проведенной терапии показало, что в группе пациенток, получавших местную терапию натамицином (Примафунгином) совместно с пробиотиком и лактулозой, имел место статистически значимо более обильный рост лактобацилл при незначительном и редком росте Саndida, тогда как в группе сравнения, участницы которой получали только натамицин (Пимафуцин), рост лактобацилл был менее обилен, рост Candida сохранялся в большем количестве случаев и чаще встречались образцы с отсутствием роста влагалищной флоры (табл. 4).
Мы проследили исходы беременности и родов в группах, получивших как комплексную, так и только местную терапию кандидозного вульвовагинита. Из 36 беременных второй группы 10 (27,8%) пациенток были родоразрешены оперативным путем в плановом порядке по совокупности акушерских осложнений, из них 2 пациентки были родоразрешены досрочно (в связи с нарастанием тяжести гестоза). Ни у одной из женщин этой группы не наблюдалось рецидивирования кандидозного вульвовагинита как до родоразрешения, так и в послеродовом периоде. У одной родильницы из второй группы имела место субинволюция матки; признаков кандидозного инфицирования новорожденных выявлено не было.
Таблица 3
Сравнительные показатели микробиоценоза влагалища у беременных с рецидивирующим кандидозом, получавших только местную монотерапию натамицином и комплексную терапию в сочетании с про- и пребиотиками, n (%)
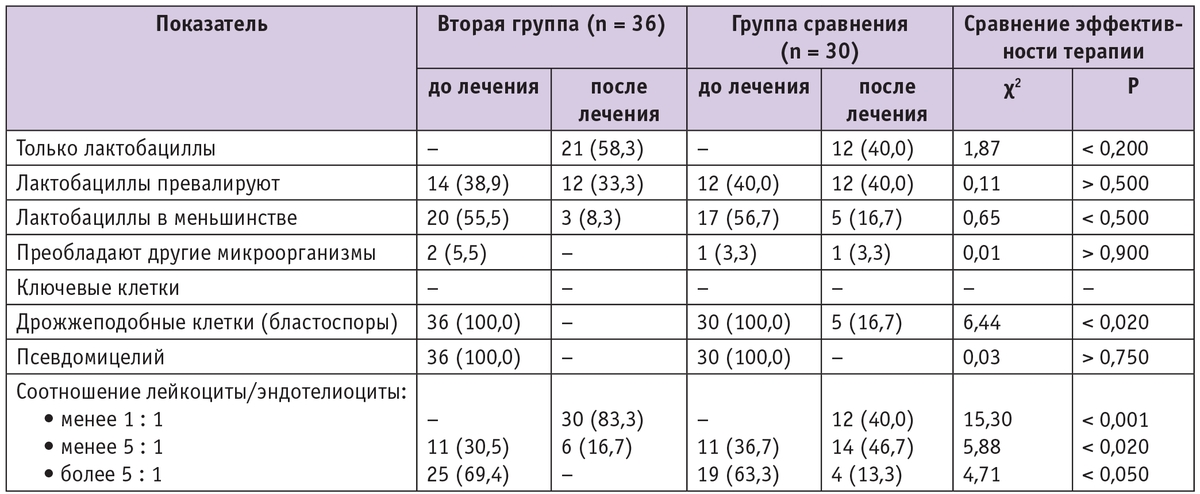
Таблица 4
Микробный спектр отделяемого влагалища у беременных c рецидивирующим вульвовагинитом, n (%)
В группе сравнения, получавшей только местную антимикотическую терапию, имелись 2 случая возобновления кандидозного вульвовагинита в конце III триместра беременности. В этой группе также был высоким процент оперативного родоразрешения (30%), в том числе в 2 случаях экстренно в связи с начавшейся гипоксией плода; в одном случае произошли преждевременные роды при сроке 36 недель. Признаков кандидозного инфицирования не наблюдалось ни у одного новорожденного. Однако в данной группе было отмечено 4 случая субинволюции матки в послеродовом периоде (X² = 2,06; р Проведенное исследование показало, что местное лечение беременных натамицином (препарат Примафунгин) курсом по 1 суппозиторию в течение 6 дней весьма эффективно при колонизации влагалища дрожжеподобными грибами рода Candida при отсутствии явных признаков воспаления и выраженных жалоб у женщины. Многие исследователи сходятся во мнении, что, несмотря на то что Candida spр. являются условно-патогенными микроорганизмами, при беременности необходимо назначение местных препаратов даже при отсутствии клинических проявлений вульвовагинита, но при обнаружении в отделяемом влагалища дрожжевых клеток (бластоспор), псевдомицелия и/или при выделении в культуре дрожжеподобных грибов рода Candida, поскольку своевременная эрадикация из половых путей дрожжеподобных грибов способствует улучшению исходов родов для матери и плода [11].Мы проследили исходы беременности и родов в группах, получивших как комплексную, так и только местную терапию кандидозного вульвовагинита. Из 36 беременных второй группы 10 (27,8%) пациенток были родоразрешены оперативным путем в плановом порядке по совокупности акушерских осложнений, из них 2 пациентки были родоразрешены досрочно (в связи с нарастанием тяжести гестоза). Ни у одной из женщин этой группы не наблюдалось рецидивирования кандидозного вульвовагинита как до родоразрешения, так и в послеродовом периоде. У одной родильницы из второй группы имела место субинволюция матки; признаков кандидозного инфицирования новорожденных выявлено не было.
Натамицин является безопасным препаратом для применения даже в I триместре беременности и во время лактации ввиду доказанного отсутствия у него тератогенного эффекта. Он нетоксичен, действует только местно (отсутствует всасывание в кровь и грудное молоко) и обладает эффектом в отношении большинства дрожжеподобных грибов [2]. Примафунгин действует так же, как оригинальный препарат Пимафуцин. Преимущество Примафунгина в том, что основа его суппозиториев благодаря эффекту вспенивания способствует увеличению эффективности терапии и профилактике рецидивов.
В нашем исследовании у беременных с рецидивирующим кандидозным вульвовагинитом более чем 3,5 раза чаще, чем у женщин с бессимптомными формами, отмечались факторы, предрасполагающие к персистенции дрожжеподобных грибов рода Candida. К таким факторам относятся частые и хронические инфекции верхних дыхательных и мочевыводящих путей, особенно с обострениями при беременности; нарушения углеводного обмена, ожирение, длительный прием гормональных препаратов [9]. Более 50% женщин с рецидивирующим кандидозом страдали дискинезией кишечника (запорами), причем подавляющее большинство из них имели эту проблему еще до наступления беременности.
Общепризнанным является факт, что манифестация клинических проявлений кандидозного вульвовагинита при колонизации влагалища дрожжеподобными грибами рода Candida и пенетрации их в эпителий обусловлена наличием предрасполагающих факторов, в первую очередь эндогенных [2]. Поскольку сама беременность — значимый фактор риска, то во время гестационного периода рекомендуется применять более длительные курсы антимикотической терапии, чем у небеременных пациенток [13]. Поэтому при выраженных явлениях вульвовагинита у беременных мы назначали 9-дневный курс вагинальной терапии Примафунгином.
При рецидивирующем кандидозном вульвовагините не выявлено каких-либо рецепторных особенностей дрожжеподобных грибов, поэтому при его лечении основное внимание следует обращать на индивидуальные для каждой женщины факторы, способствующие устойчивости Candida [5].
В литературе дискутируется целесообразность применения пробиотиков и пребиотиков совместно с антимикотической терапией для достижения максимального эффекта при лечении кандидозного вульвовагинита [6, 10]. Исходя из полученных нами данных анамнеза беременных, страдавших рецидивирующим кандидозом, мы сочли целесообразным дополнить антимикотическую терапию пробиотиком, поскольку именно нарушение баланса микрофлоры кишечника влияет на состояние иммунной системы и уязвимость организма для инфекций. Мы применяли препарат Бифиформ, содержащий Bifidobacterium longum и Enterococcus faecium и покрытый защитной оболочкой, безопасный в период беременности и лактации, поскольку он не всасывается и не оказывает системного действия. Кроме того, для нормализации стула использовали препараты лактулозы, поскольку известно, что, помимо слабительного действия, отсутствия привыкания и безопасности при длительном применении во время беременности, лактулоза способна создавать в толстом кишечнике кислую среду и угнетать рост и развитие патогенной микрофлоры, в то же время обеспечивая наиболее благоприятные условия для лакто- и бифидобактерий [4].
Заключение
Сравнительный анализ эффективности комплексного лечения рецидивирующего вульвовагинита и местной терапии натамицином при ретроспективной оценке аналогичных показателей в группе беременных, ранее пролеченных сходным препаратом натамицина Пимафуцином, показал, что при сходном и достаточно быстром клиническом эффекте при местном применении обоих антимикотических препаратов (Примафунгина и Пимафуцина) отдаленные результаты были значительно лучше при комплексной терапии кандидоза с применением пробиотиков и пребиотиков. Через месяц после начала лечения у пациенток, получавших дополнительно пробиотик и пребиотик, отмечены более обильный рост лактобацилл, меньшая контаминация дрожжеподобными грибами и отсутствие рецидивов заболевания вплоть до послеродового периода.
Литература
- Байрамова Г. Р. Генитальный кандидоз с позиций практикующего врача. Патология шейки матки и генитальные инфекции / Под ред. В. Н. Прилепской. М.: МЕДпресс-информ, 2008. С. 219–224.
- Тихомиров А. Л., Сарсания С. И. Особенности вульвовагинита у беременных на современном этапе // Фарматека. 2009. № 9. С. 64.
- Тютюнник В. Л., Карапетян Т. Э., Балушкина А. А. Современные принципы профилактики и лечения вульвовагинального кандидоза // Рус. мед. журн. 2010. Т. 18. № 19. С. 1253–1256.
- Шифрин О. С. Лактулоза в лечении функциональных запоров // Рус. мед. журн. 2010. № 13. С. 834.
- Fischer G. Chronic vulvovaginal candidiasis: What we know and what we have yet to learn // Australas J. Dermatol. 2012. N 53. P. 247–254.
- Lamb N., Nelson K. The developing role of probiotics in infant and maternal health // J. Fam. Health Care. 2013. Vol. 23. N 1. P. 27–31.
- Leli C., Mencacci A., Meucci M., Bietolini C. et al. Association of pregnancy and Candida vaginal colonization in women with or without symptoms of vulvovaginitis // Minerva Ginecol. 2013. Vol. 65. N 3. P. 303–309.
- Nyirjesy P., Peyton C., Velma Weitz M., Mathew L., Culhane J. F. Causes of Chronic vaginitis, analysis of a prospective database of affected women // Obstet. Gynecol. 2006. Vol. 108. N 5. Р. 1185– 1191.
- Nyirjesy P., Sobel J. D. Genital mycotic infections in patients with diabetes // Postgrad. Med. 2013. Vol. 125. N 3. P. 33–46.
- Pirotta M. V., Garland S. M. Genital candida species detected in samples from women in Melbourne, Australia, before and after treatment with antibiotics // J. Clin. Microbiol. 2006. Vol. 44. N 9. P. 3213–3217.
- Roberts C. L., Rickard K., Kotsiou G., Morris J. M. Treatment of asymptomatic vaginal candidiasis in pregnancy to prevent preterm birth: an open-label pilot randomized controlled trial // BMC Pregnancy Childbirth. 2011. Vol. 11. P. 18.
- Sobel J. D. Vulvovaginal candidosis // Lancet. 2007. Vol. 369. N 9577. P. 1961–1971.
- Swadpanich U., Lumbiganon P., Prasertcharoensook W., Laopaiboon M. Antenatal lower genital tract infection screening and treatment programs for preventing preterm delivery // Cochrane Database Syst. Rev. 2008 Apr. Vol. 16. N 2. CD006178.
- Xu J., Sobel J. D. Candida vulvovaginitis in pregnancy // Curr. Infect. Dis. Rep. 2004. Vol. 6. N 6. P. 445–449. n
Библиографическая ссылка:
Мозговая Е. В., Талалаева Н. Е., Маругина Е. А., Рыбина Е. В. Антимикотическая терапия кандидозного вульвовагинита у беременных // Доктор.Ру. Гинекология Эндокринология. 2014. № 8 (96). Ч. I. Экспериментальная и клиническая репродуктология. С. 57–63.
Маругина Елена Александровна — клинический ординатор ФГБУ «НИИАГ им. Д. О. Отта» СЗО РАМН. 199034, г. Санкт-Петербург, Менделеевская л., д. 3. E-mail: doctor.ru@rusmg.ru
Мозговая Елена Витальевна — д. м. н., ведущий научный сотрудник, заведующая отделением патологии беременности ФГБУ «НИИАГ им. Д. О. Отта» СЗО РАМН; профессор кафедры акушерства, гинекологии и репродуктологии медицинского факультета ФГБУ ВПО СПбГУ. 199034, г. Санкт-Петербург, Менделеевская л., д. 3. E-mail: elmozg@mail.ru
Рыбина Елена Владимировна — врач-бактериолог лаборатории микробиологии ФГБУ «НИИАГ им. Д. О. Отта» СЗО РАМН. 199034, г. Санкт-Петербург, Менделеевская л., д. 3. E-mail: doctor.ru@rusmg.ru
Талалаева Надежда Евгеньевна — к. м. н., врач акушер-гинеколог отделения патологии беременности ФГБУ «НИИАГ им. Д. О. Отта» СЗО РАМН. 199034, г. Санкт-Петербург, Менделеевская л., д. 3. E-mail: doctor.ru@rusmg.ru
