Смертность от болезней системы кровообращения в России и в экономически развитых странах.
СтатьиОпубликовано в журнале:
"Российский кардиологический журнал"
»» N2 2005
(Аналитический обзор официальных данных Госкомстата, МЗ и СР России, ВОЗ и экспертных оценок по проблеме)
ХарченкоВ.И.,Какорина Е.П.,Корякин М.В.,Вирин М.М.,Ундрицов,В.М.,Смирнова Н.Л.,Онищенко П.И., Потиевский Б.Г., Михайлова Р.Ю.
В последние годы постоянно пишут о значительном превышении смертности от болезней системы кровообращения (БСК) в России над показателями экономически развитых стран (ЭРС, «страны западной цивилизации») и о росте российских показателей смертности от БСК по сравнению с таковыми в ЭРС. В данной работе мы высказываем предположение, что в определенной степени это превышение смертности в России носит “искусственный характер” и связано с особенностями и различиями диагностических критериев постановки прижизненных и посмертных диагнозов и учета смертности от БСК в России и в ЭРС. Это, в первую очередь, можно отнести к уровням смертности от БСК, связанных с атеросклерозом: ИБС и ЦВБ. При сравнении уровней смертности от БСК в России, по официальным данным Госкомстата и МЗ и СР России, с уровнями смертности от БСК в ЭРС при разных методиках подсчета и в разных возрастных группах населения страны смертность от БСК в России может в 2-3 и более раз превышать уровни смертности от БСК в ЭРС [1]. Рассмотрим некоторые особенности статистических различий в величинах и структуре смертности отБСК в России и в ЭРС .
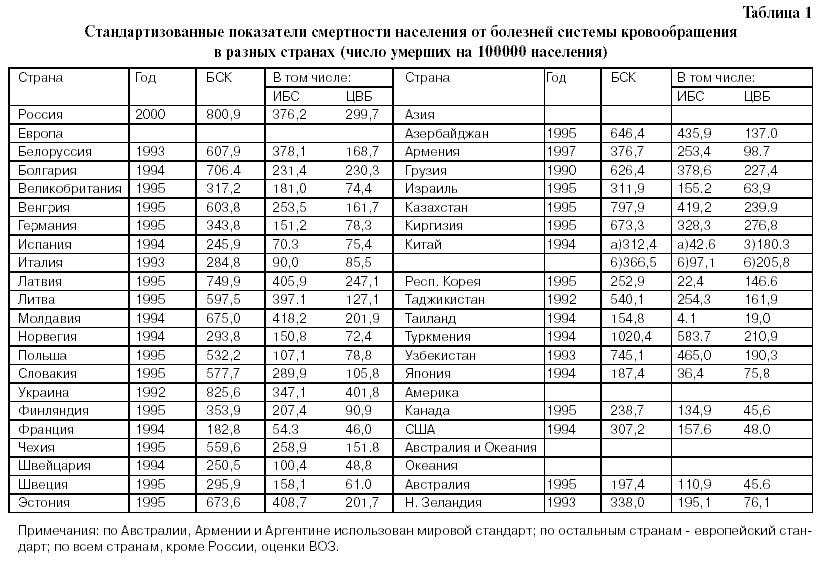
В таблице 1 приведены стандартизованные коэффициенты смертности населения от БСК в разных странах мира [1].
Все БСК. Наибольшие коэффициенты смертности от БСК среди стран постсоветского пространства: Туркмения 1024,4; Украина 825,6; Россия 800,; Каза хстан 797,9.
Самые низкие показатели смертности от БСК в ЭРС: Франция 182,8; Австралия 197,4; Канада 238,7, а также Таиланд 154,8.
ИБС. Наибольшие коэффициенты смертности от ИБС среди стран постсоветского пространства: Туркмения 583,7; Узбекистан 465,0; Азербайджан 435,9; Казахстан 419,2; Эстония 408,7. Самые низкие показатели смертности от ИБС в ЭРС: Япония 36,4; Испания 70,3; Италия 90,3; Швейцария 100,4;Австралия 110,9; а также Таиланд 4,1; и Китай : 42,6 в сельской местности и 97,1 в городах.
ЦВБ. Наибольшие коэффициенты смертности от ЦВБ также среди стран постсоветского пространства:
Украина 408,1; Россия 299,7; Киргизия 276,8;Латвия 247,1; Казахстан 239,9; Эстония 201,7. Самые низкие показатели смертности от ЦВБ в ЭРС: Канада 45,6; Франция 46,0; Австралия 45,6, США 48,8; Швейцария 48,8; Швеция 61,0; Япония 56,7, Таиланд 19,0. Обращает внимание довольно высокий уровень смертности от ЦВБ в Республике Корея 146,6. Дело в том, что процесс интенсивной индустриализации и экономического роста в этой стране сопровождается очень высоким ростом потребления крепкого алкоголя (в основном, водки), подушевое потребление которого в 1997 году достигло, по некоторым данным, 18 литров чистого алкоголя в год (табл.1)[2].
Н.В. Перова и Р.Г. Оганов пишут: “В отличие от других индустриально развитых стран, Россия печально отличается динамикой сердечно сосудистой смертности в течение последних 30- 40 лет. Если в странах Западной Европы, Северной Америки, в Австралии смертность от ССЗ снизилась на 50%, то в России она прогрессивно нарастала, и это привело к тому, что уже в 1990-1992 гг. в России смертность от ССЗ как у мужчин, так и у женщин оказалась в 2-3 раза выше, чем , например,в Скандинавских странах” [3].
Возрастная структура смертности от БСК в России и в ЭРС
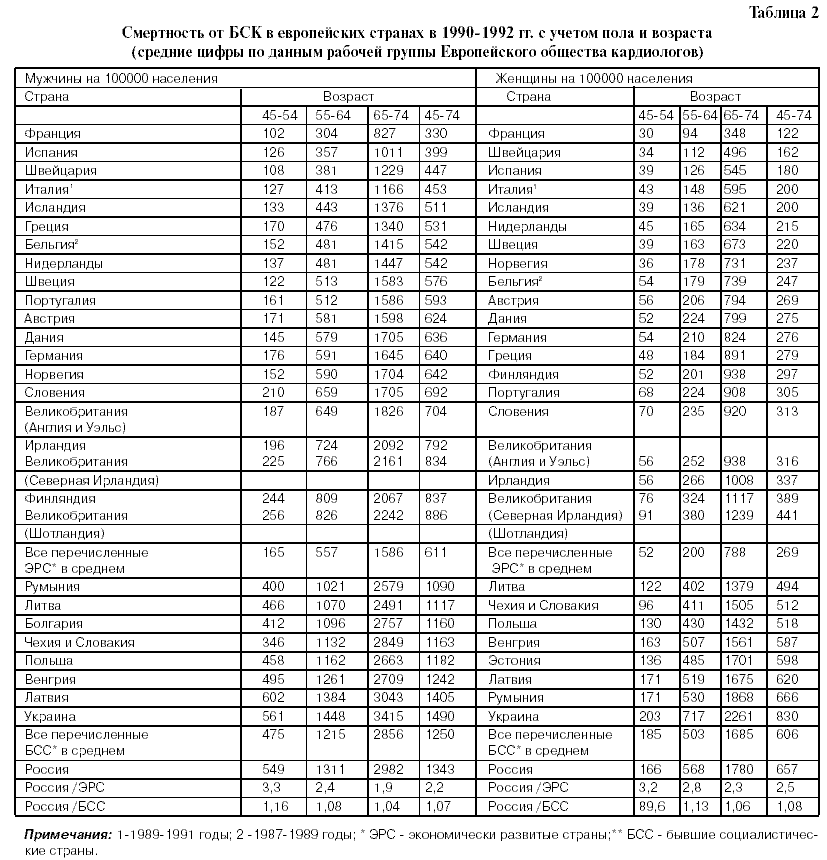
Как видно из табл. 2 , смертность от БСК в России у мужчин в возрасте 45- 54 лет в 3,3 раза выше, чем в ЭРС, в возрасте 55-64 года – в 2,4 раза выше. В возрасте 65- 74 года различие сокращается и составляет 1, раза, в среднем, в возрасте 45- 74 лет у мужчин различие составляет 2,2 раза (табл. 2).
Смертность от БСК в России у женщин в возрасте 45- 54 года в 3,2 раза выше, чем в ЭРС, в возрасте 55 64 года – в 2,8 раза выше. В возрасте 65- 74 года различие сокращается и составляет, в среднем, 2,3 раза в возрасте 45- 74 года. У мужчин различие составляет 2,5 раза (табл. 2).
По сравнению с БСС, смертность от БСК в России в разных возрастных группах на 4-16 % выше, за исключением женщин в возрасте 45- 54 года (табл. 2).
Средний возраст смерти от всех основных причин среди населения России значительно ниже и у мужчин, и у женщин, чем в странах сравнения (модель «Запад», табл.3). В качестве базы сравнения использована «западная модель» смертности, сконструированная путем объединения и усреднения показателей смертности для четырех крупных промышленно развитых стран с низким ее уровнем: США, Великобритании, Франции и Японии (разумеется, географически Япония – не Запад, поэтому название модели условное). Эти показатели относятся к периоду около 1990г. (1989- 1992 гг.) [4]. Как видно из табл. 3, средний возраст смерти и у мужчин, и у женщин в России в 10 году был ниже, чем в среднем по группе стран по модели «Запад».
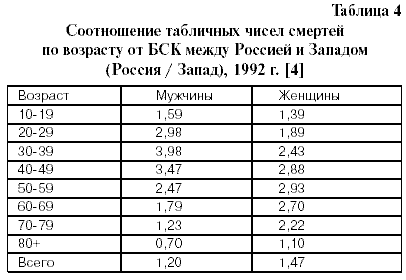
От БСК в России умирает на 20% больше мужчин и почти в полтора раза больше женщин, чем в западных странах. В России эти причины смерти особенно опасны в относительно молодых возрастах: для мужчин в возрасте от 20 до 50 лет смертность выше «западной» в 3—4 раза, для женщин от 30 до 70 лет превышение в 2,5—3 раза (табл.4) [4]. Из Государственного доклада «О состоянии здоровья населения Российской Федерации в 2001 году»: “ Анализ динамики возрастных показателей смертности населения от болезней системы кровообращения свидетельствует о значительном омоложении смертности от этой патологии. При этом за период 1990- 2000гг. смертность возросла в группах 20-24 лет в 2,3 раза, 25-29 лет – в 2,2 раза, 30-34 лет– на 85%, 35- 39 лет– на 63,1%,40- 44 лет – на 55%.Особенно резко данный процесс выражен среди мужского населения” [5]. Рассмотрим теперь отличия в структуре смертности от разных форм БСК в России, на постсоветском пространстве и в ЭРС.

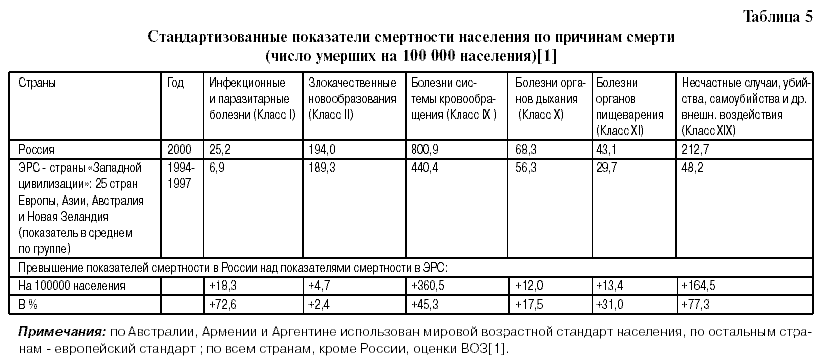
Как видно из табл. 5, смертность от БСК в России на 45,3% выше, чем в ЭРС, а смертность от инфекционных и паразитарных заболеваний и внешних причин смерти – на 72,6% и на 77,3% выше, соответственно.
Особенности показателей смертности от БСК на постсоветском пространстве и в ЭРС
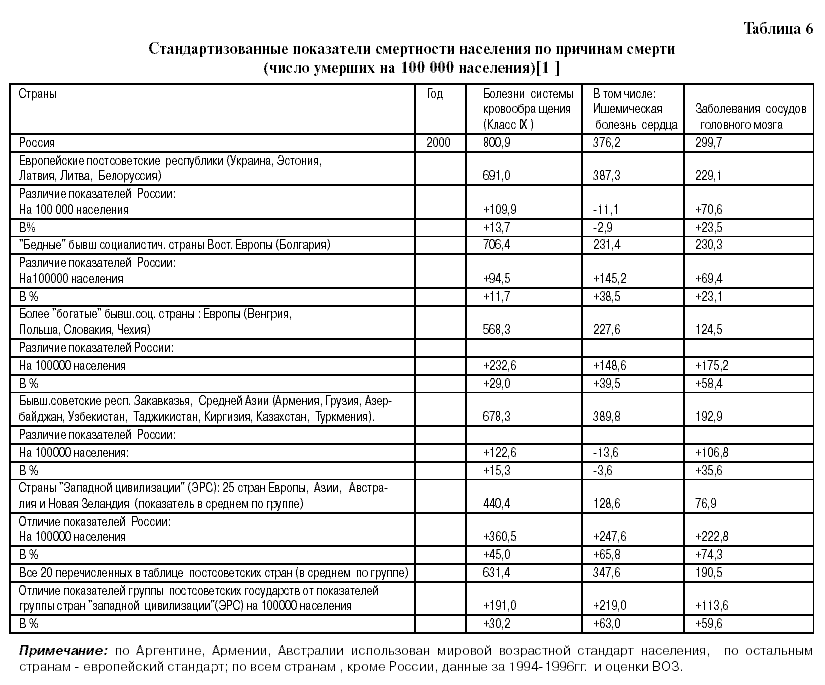
С целью изучения особенностей смертности от БСК на постсоветском пространстве, по сравнению с ЭРС, мы сгруппировали и проанализировали данные табл.1 и табл.5 и представили результаты в табл.6.
Как следует из табл.7,
- в России ИБС+ ЦВБ составляют 50,2% от всех смертей, а в ЭРС – 26,6%;
- в России ИБС+ ЦВБ составляют 84,3% от всех БСК, а в ЭРС – 46,6%;
- в России другие БСК составляют 9,3% от всех смертей, в ЭРС – 30,47%;
- в России другие БСК составляют 15,5% от других БСК, в ЭРС – 53,3%.
Бывшие советские европейские республики и республики Средней Азии и Закавказья полностью “ копировали” структуру смертности от БСК в России. Структура смертности от БСК в бывших более богатых соцстранах, граничащих с ЭРС, приближалась к структуре смертности от БСК в ЭРС.
Как видно из табл. 5-7, показатели смертности от БСК в России в 2000 году на 45% выше, чем в ЭРС, от ИБС на 65,8% выше, от ЦВБ– на 74,3% выше, и от внешних причин смерти– на 77,3% выше. В структуре смертности от БСК ИБС+заболевания сосудов головного мозга в России составляют 84,4%, тогда как в ЭРС– 46,7%, хотя установление и прижизненного, и посмертного диагнозов во всех странах производится по МКБ Х. Такая же закономерность отмечается при сравнении смертности от БСК и от внешних причин в ЭРС и в постсоветских государствах (в среднем по группе). Такое различие связано, вероятно, с тем, что на всем советском, а затем
и постсоветском пространстве существует упрощенный подход к постановке диагнозов ИБС и ЦВБ, в отличие от ЭРС. Это связано, в большой степени, со слабым техническим оснащением врачей соответствующей диагностической аппаратурой, сравнительно небольшим числом кардиологов в стране и полным их отсутствием в некоторых малых городах и в сельской местности. Кроме того, вскрытие производится не более, чем 60% умерших. Вероятно, имелись и имеются определенные «установки» МЗ по данному поводу, сформировавшие на постсоветском пространстве определенную «школу» патологоанатомов, кардиологическую и неврологическую «школы» в постановке этих диагнозов. В конечном итоге, смертность от БСК явилась огромным «коллектором», в который можно поместить любого умершего больного пожилого возраста, особенно если вскрытие не производилось. При постановке диагноза злокачественного новообразования такой подход сложнее использовать, так как необходимо указывать локализацию опухоли и может возникнуть вопрос, проводилось ли при жизни умершего специальное лечение?
Непосредственная причина смерти для посмертной диагностики ИБС, устанавливаемая по критериям ВОЗ, ПРЕДУСМАТРИВАЕТ ВСЕ СЛУЧАИ [6].
I. Для случаев смерти, подвергшихся вскрытию, диагноз смерти от ИБС устанавливался при наличии любых перечисленных ниже условий:
а) свежие очаги некроза в миокарде или скрытая окклюзия коронарной артерии (свежий тромбоз, кровоизлияние в атеросклеротическую бляшку;
б ) стеноз 50% хотя бы одной из коронарных артерий или постинфарктные рубцы не менее 0,5 см в диаметре при отсутствии других причин смерти;
в) смерть, произошедшая после приступа стенокардии или без него, при отсутствии морфологических изменений в миокарде и отсутствии других причин смерти.
Если случаи смерти укладывались в одну из перечисленных выше категорий, однако на вскрытии выявлено наличие 3,6%о алкоголя в крови, то причиной смерти в данном случае считалось алкогольное отравление.
2. Для случаев смерти, не подвергшихся вскрытию, диагноз смерти от ИБС устанавливался при наличии любых перечисленных ниже условий: а) смерть, произошедшая в больнице, от определенного или возможного инфаркта миокарда (ИМ); при наличии возможного ИМ исключались другие причины смерти; б ) смерть, произошедшая в больнице, после приступа стенокардии или без него, при условии наличия в прошлом стенокардии, возможного или определенного ИМ и других форм ИБС и отсутствии других заболеваний, которые могли привести к смерти; в) смерть, произошедшая в больнице или вне больницы, в течение 6 часов после приступа стенокардии или без него, при отсутствии стенокардии, ИМ, а также других заболеваний и травм, которые могли бы привести к смерти.
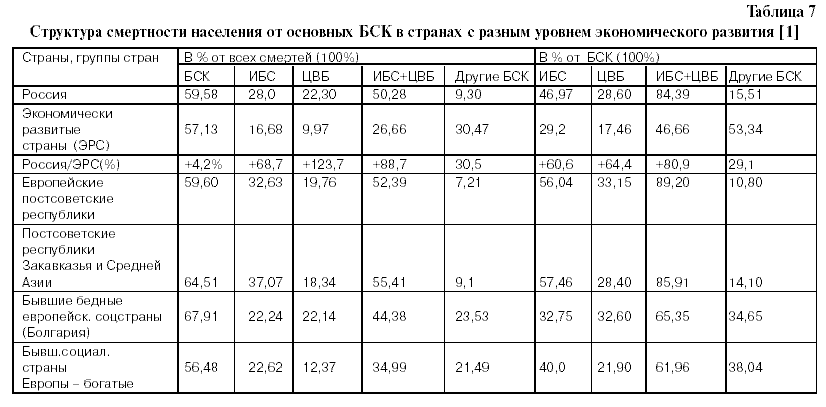
Уровни смертности от некоторых основных БСК в России и в ЭРС
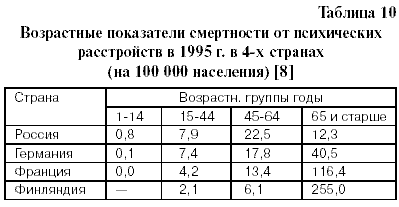
В таблице 8 бросается в глаза очень высокое опережение смертности от ИБС в России, по сравнению с Японией (в 9,05 раз у мужчин и в 8,78 – у женщин!),и от ЦВБ, по сравнению с Канадой (в 8 ,1 раза у мужчин и в 7, 8 – у женщин!). И , как это ни грустно, но Россия занимает “лидирующее” положение в мире по смертности от инсультов. Анализируя статистику смертности по отдельным классам причин, следует учитывать, что ее региональные особенности определяются не только спецификой состояния здоровья населения и организации оказания медицинской помощи, но и методическими подходами к выделению основной причины смерти. Это особенно наглядно проявляется на примере психических расстройств. В европейских странах, в отличие от России, патология этого класса практически не фигурирует в качестве причины смерти у детей [8].
У трудоспособного населения коэффициенты смертности от психических заболеваний несколько выше в основном, по видимому, за счет распространенности хронического алкоголизма. Но у лиц старше трудоспособного возраста в нашей стране вероятность умереть от нарушений психики в 1,5- 2 раза ниже, чем у 40- 50 летних, в то время как в Германии – в 2 раза выше, а во Франции и Финляндии выше на порядок [8].
Уровни смертности от психических расстройств у лиц 75 лет и старше в России составляют всего 14,2 случая на 100 000 населения (15 г.), тогда как в США эти показатели почти в 13 раз выше (182,0), во Франции — в 17,6 раза (24,), в Англии — в 15 раз (211,0), в Нидерландах — в 2 раз (412,). Можно предполагать, что в данном возрасте основной причиной смерти класса “Психические расстройства” являются органические расстройства — это сосудистая деменция и, в меньшей степени, другие расстройства, обусловленные поражением и дисфункцией головного мозга – шизофрения и прочие состояния [8].
Если рассматривать класс “Болезни нервной системы и органов чувств”, то наблюдаются практически те же особенности. Так, уровень смертности у лиц 75 лет и старше от дегенеративных болезней центральной нервной системы, среди которых ведущее место занимает болезнь Альцгеймера, составляет в России лишь 35,4 случая на 100 000 населения. В других раз витых странах мира эти показатели выше в 3 раза и более. В то же время, в России регистрируются очень высокие показатели смертности у лиц 75 лет и старше от цереброваскулярных болезней, как и в любой другой возрастной группе. Они достигают 3727,6 случаев на 100 000 населения, т. е. почти 25% лиц этого возраста погибают от данной патологии. В других странах уровни смертности от цереброваскулярных болезней в 3-5 раз ниже, чем в нашей стране. Такие различия в показателях в основном связаны с уровнем диагностики, особенностями постановки диагноза, его шифровкой. Поскольку болезнь “сосудистая деменция” входит в класс психических расстройств, этот диагноз в нашей стране преимущественно ставит психиатр, наблюдавший данного больного, что происходит крайне редко, и врачи, как правило, выносят в качестве основной причины смерти более привычный диагноз– цереброваскулярная болезнь [8].
В МКБ - Х даны разъяснения относительно сосудистой деменции. Это состояние является результатом инфаркта головного мозга вследствие заболевания церебральных сосудов и обычно проявляется в позднем возрасте. При наличии в свидетельстве о смерти двух диагнозов: цереброваскулярная болезнь и сосудистая деменция — предпочтение отдается последней. Такой диагноз как болезнь Альцгеймера, при которой также развивается деменция и которая характеризуется нейропатологическими и нейрохимическими проявлениями, является основной причиной смерти при наличии и сосудистой деменции, и цереброваскулярного заболевания. Для постановки данного диагноза требуется проведение ряда диагностических исследований, которые в нашей стране ли цам преклонного возраста проводятся крайне редко. Результат — единичные случаи смерти от болезни Альцгеймера [8].
Эти примеры показывают, что уровень диагностики, наличие соответствующей материально технической базы, квалификация врачей, особенности постановки диагноза влияют на выбор и шифровку основной причины смерти. Результатом этого являются такие высокие показатели смертности от цереброваскулярных болезней в России (287,1 случаев на 100 000 населения) по сравнению с мировыми данными (58 - 124) при одинаковых уровнях заболеваемости: согласно специальным исследованиям НИИ социальной гигиены, экономики и управления здравоохранением им. Н. А. Семашко РАМН в России — 8,5%, мировые данные — 5-9 % [8]. Кроме того, на частоту отдельных видов патологии как основной причины смерти непосредственное влияние оказывают и соответствующие решения и постановления. Так, старость как основная причина смерти до 18 г. фигурировала лишь в 300 случаях. Этот диагноз можно было ставить только лицам после 80 лет. В 1990 г. это состояние, как основная причина смерти, регистрировалось уже в 30 000 случаев, в 1992 г.– в 45 000, в 1999 г.– в 62 500. И диагноз «старость» в настоящее время встречается уже в отношении лиц 60 лет, а иногда и моложе. При этом число смертей в старших возрастных группах от болезней системы кровообращения уменьшилось. Так, уровень смертности от других форм хронической ишемической болезни сердца у лиц 75 лет и старше в 1987 г. был равен 4250, случая на 100 000 населения, а в 1992 г. — уже 336,8 [8].
Все эти показатели не отражают истинной картины – они связаны с тем, что в 1989 г. по решению коллегии МЗ СССР были внесены изменения в практику диагностики сердечно- сосудистых заболеваний у лиц старше 80 лет и острых сердечных приступов в более молодом возрасте в качестве причин смерти, запрещающие регистрировать сердечно- сосудистую патологию без патолого-анатомического исследования внезапно умерших лиц. Это и привело к изменениям в показателях смертности от отдельных состояний [8]. В целом следует признать, что в России более привычно в качестве основной причины смерти указывать болезни системы кровообращения. Если уровни смертности детей от патологии этого класса сопоставимы со среднеевропейскими, то у лиц 15— 64 лет российские показатели в 3—10 раз выше, чем западноевропейские. В возрасте 65—74 лет это превышение сокращается до 2—5 раз, но и у лиц старше 75 лет смерть от нарушений сердечно сосудистой системы регистрируется в России в 1,5—2 раза чаще, чем во Франции, Финляндии или Германии(табл10) [8].
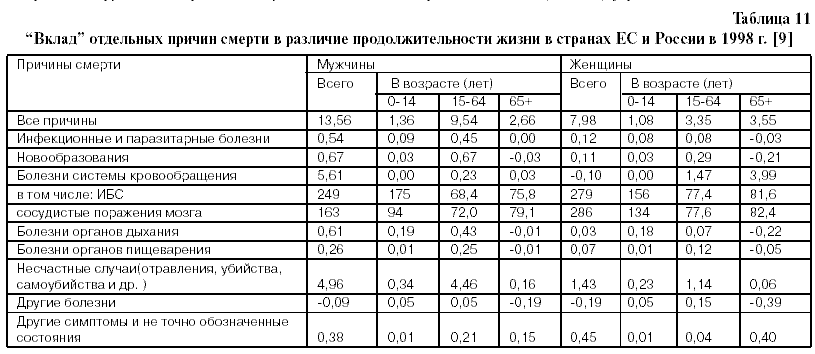
Роль БСК в сокращении продолжительности жизни и увеличении вероятности смерти в России по сравнению со странами ЕС. Продолжительность жизни в России в 1998 году у мужчин была на 13,6 , а у женщин – на 7,8 лет короче, чем в странах ЕС. Фактически смертность от всех причин смерти, будучи более высокой в России , чем в ЕС, участвует в формировании российской сверхсмертности, по сравнению с уровнями смертности в ЕС и других ЭРС (табл.11) [].
Однако, наибольший “вклад” в сокращение продолжительности жизни в России вносит смертность от БСК, сокращая продолжительность жизни мужчин на 5,61 года (из них ИБС – на 3,09 года, сосудистые поражения мозга на 2,01 года) и женщин – на 5,45 лет (из них ИБС – на 2,5 года и сосудистые поражения мозга – на 2,75 года), посравнению с ЕС. Смертность от несчастных случаев, отравлений и самоубийств (НСОТ ) занимает второе место, сокращая продолжительность жизни мужчин на 4,96 года и женщин – на 1,43 года по сравнению с аналогичными показателями ЕС (табл.11) [9].
Однако в возрасте 15 - 64 года у мужчин смертность от НСОТ сокращает продолжительность жизни на 4,46 года, тогда как от БСК – на 3,02 года; в возрасте старше 65 лет у мужчин смертность от БСК сокращает продолжительность жизни на 2,59 года, тогда как от НСОТ– лишь на 0,16 года, по сравнению с ЕС (табл.11) []. У женщин в возрасте 15 64 года смертность от БСК ведет к сокращению продолжительности жизни на 1,47 года, а смертность от НСОТ – на 1,14 года. В возрасте старше 65 лет смертность от БСК у женщин сокращает продолжительность жизни на 3,99 года, тогда как смертность от НСОТ лишь на 0,06 лет, по сравнению с ЭС (табл.11) [9].
Таким образом, у мужчин и женщин старше 65 лет основной “вклад” в сверхсмертность населения вносят БСК. В возрасте 15-64 года у мужчин первое место принадлежит смертности от НСОТ, а у женщин – от БСК.
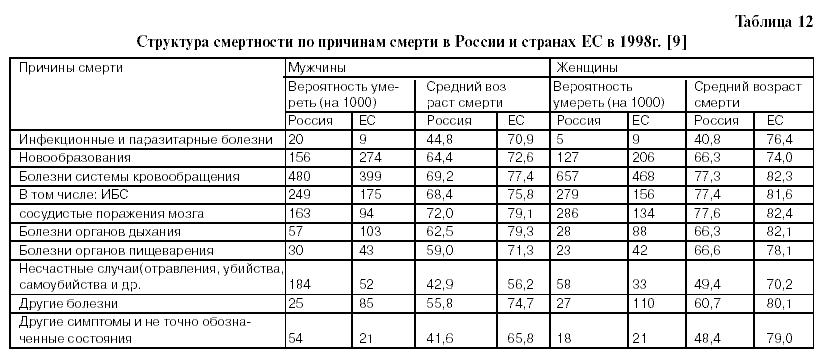
Из табл. 12 видно, что вероятность умереть от БСК в России у мужчин в 1,2 раза выше(от ИБС – в 1,4 раза и от сосудистых поражений мозга– в 1,73 раза), а у женщин – в 1,4 раза выше (от БСК – в 1,79 раза, а от сосудистых поражений мозга – в 2,13 раза), чем в ЕС. Средний возраст смерти от всех БСК составляет у мужчин 69,2 года и у женщин – 77,3 года, тогда как в ЕС – 77,4 года и 82,3 года, соответственно; от ИБС в России – 68,4 года у мужчин и 77,4 года у женщин, тогда как в ЕС – 75,8 года и 81,6 лет, соответственно.
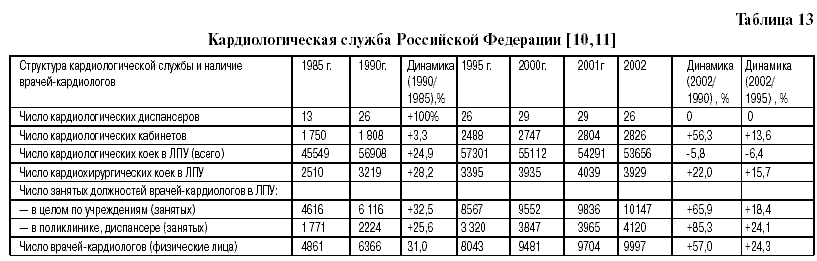
От сосудистых поражений мозга в России 72,0 года – у мужчин и 77,6 лет– у женщин, а в ЕС – 79,1 лет и 82,4 года, соответственно . Слабость российской кардиологической службы – одна из основных причин упрощенного подхода к диагностике и высокой смертности населения от БСК. Диагностика и лечение БСК, на первый взгляд, являются предметом повышенного внимания, однако на самом деле это далеко не так. По данным МЗ и СР РФ , с 1985 по 1990 год число кардиологических диспансеров увеличилось вдвое, затем их число фактически не увеличивалось. В 2001-2002 году число кардиодиспансеров составило 29, затем вновь снизилось до 26. В 2002 году кардиологическая служба в Российской Федерации была представлена Российским кардиологическим научно-производственным комплексом и тремя профильными НИИ: МЗ и СР России в Санкт-Петербурге и Саратове и СО РАМН – в Томске; а также 26-ю специализированными диспансерами и 2826-ю кабинетами (табл.13). Для оказания скорой медицинской помощи больным сердечно-сосудистыми заболеваниями созданы 1162 специализированные кардиологические бригады. В лечебно-профилактических учреждениях имеется 53656 коек, работает 9997 врачей кардиологов. С 1990 года по 2002 год число кардиологических кабинетов выросло на 56,3% и составило 2826, число кардиологических коек в ЛПУ (всего) снизилось на 6,4% и составило 53656, число кардиохирургических коек в ЛПУ возросло на 22% и составило 3929, число занятых должностей врачей-кардиологов в ЛПУ возросло в целом по учреждению (занятых) на 65,9% и составило 10147 человек, в поликлиниках, диспансерах (занятых) возросло на 85,3% и составило 4120 человек, число врачей кардиологов (физических лиц) возросло на 57,0% и составило 9997 человек [5, 11, 10]. 32 кардиохирургических коек — много это или мало? Однозначно на этот вопрос ответить трудно, однако следует учесть, что в США только операций аортокоронарного шунтирования производится 375 тыс. в год, а в России всех операций на сердце — при мерно в 25—30 раз меньше, причем большая их часть приходится на операции по поводу пороков.
Если подсчитать количество мужчин в возрасте 35 лет и старше и женщин в возрасте 40 лет и старше, т. е. лиц, у которых развитие атеросклероза наиболее вероятно, то оно в России составит 83 млн. человек (группа повышенного риска). Кардиологическая служба в РФ в 15 г. была представлена 8043 врачами-кардиологами (физические лица), или 1 кардиологом на 10 31 человек группы повышенного риска [10]. Число должностей врачейкардиологов в лечебнопрофилактических учреждениях РФ (занятых) составляло 8567, или 1 кардиолог на 9688,3 человека группы повышенного риска. В поликлиниках, диспансерах имелось 3320 кардиологов, или 1 врач на 25 000 лиц группы повышенного риска. При этом следует учитывать, что в России 1 кардиологическая койка приходится на 1453,9 человека из группы повышенного риска. Нет сомнения,что кардиологическое звено очень слабо в количественном отношении. Наличие 1 кардиолога на почти 30 тыс. человек группы повышенного риска абсолютно недостаточно для проведения активных мероприятий по диспансеризации населения, выявлению атеросклероза на ранних стадиях заболевания, для эффективного лечения атеросклероза различной локализации и как системного заболевания.

Таким образом, кардиологическая служба в России недостаточна мощна в количественном отношении. Несмотря на то, что за период с 1985 по 1995 г. число кардиологических диспансеров возросло с 13 до 26, для гигантской страны, включающей в свой состав 8 субъектов, этого явно мало [10]. В стране также недостаточно кардиологических научных центров: в России их 15, а в США – в десятки раз больше! Необходимо учитывать огромные пространства России, административно-территориальную разобщенность, дороговизну транспортных услуг, нежелательность и опасность дальних поездок для кардиологических больных, чтобы понять еще раз, что этого количества диспансеров недостаточно. Таким образом, складывается обоснованное мнение, что мощности кардиологической службы едва хватает для лечения поздних проявлений заболевания – например, атеросклероза коронарных артерий: стенокардии, инфаркта миокарда, аритмий, сердечной недостаточности и т.д. И даже в этом случае удовлетворяется только определенная часть потребности в диагностике и лечении указанных заболеваний.
Кардиологическая служба в целом по России недостаточно качественно оснащена. За последние 2—3 десятилетия закуплено и передано в практическую кардиологию много отечественной и зарубежной диагностической и лечебной аппаратуры, однако известно, что в большинстве поликлиник низшего звена единственным прибором для диагностики атеросклероза является электрокардиограф, а единственным
биохимическим подтверждением диагноза атеросклероза — определение общего уровня холестерина в плазме крови. В большинстве случаев в России впервые устанавливает диагноз ИБС и затем лечит ее терапевт, не владеющий принципами ранней диагностики заболевания. Кроме того, он не владеет современными методиками и у него нет доступа к соответствующей аппаратуре, а в большинстве малых больниц и поликлиник ее нет вообще. Кроме того, терапевт крайне перегружен другой работой. Это положение ведет к диагностике заболевания на поздних стадиях – как правило тогда, когда есть болевой синдром, т. е. клинически значимый стеноз — как минимум, более 50—70% просвета сосудов. Несомненно, что при столь скудном в количественном и качественном отношении оснащении низовых звеньев кардиологической службы нет реальной возможности проводить первичную и вторичную профилактику не только атеросклероза как систем ного заболевания, но и его проявлений на ранних стадиях заболевания. Особенно слабым является низшее поликлиническое звено, где при явном недостатке кадров крайне не хватает самой необходимой аппаратуры (нередко в дефиците бумага для кардиографа !). Из Государственного доклада «О состоянии здоровья населения Российской Федерации в 2001 году»:” Ослаблена материальнотехническая база кардиологических учреждений, учреждения испытывают острый недостаток в медицинском оборудовании и аппаратуре, лекарственных средствах. Кардиологи ческая служба как основное звено в системе здравоохранения по борьбе с сердечнососудистыми заболеваниями нуждается в восстановлении. Утеряна преемственность в оказании кардиологической помощи. Ослаблено внимание к профилактической деятельности. Не развивается сеть кардиологических диспансеров, практически полностью разрушена система реабилитации для сердечнососудистых больных”[5].
Малое число кардиологов, неравномерное их распределение по территории России и полное отсутствие в сельской местности и в некоторых малых городах, слабое оснащение кардиологической службы, особенно низшего звена ,ведут к упрощенной системе постановки диагнозов ИБС и ЦВБ. Эти диагнозы фактически являются огромным и удобным « диагностическим коллектором», куда помещаются диагнозы пожилых людей и неясные диагнозы у людей среднего возраста и даже у молодых. Особенно часто эти диагнозы используются как «диагнозы-маски» для лиц, умерших от острой или хронической алкогольной интоксикации, от передозировки наркотиков. Возможности “такой диагностики» весьма велики , учитывая, что в стране вскрывается не более 60% трупов умерших людей (из них около половины – в системе судебно-медицинской службы). Изменить ситуацию с постановкой диагнозов БСК крайне трудно и, в первую очередь, потому, что такой подход устраивает всех: родственников умершего, врачей, оформляющих документы о смерти, руководителей здравоохранения разных уровней – вплоть до МЗ и СР России. Во– вторых, в стране нет достаточного интеллектуального потенциала и материальной базы «на местах», особенно в «глубинке», чтобы изменить ситуацию для постановки диагнозов БСК в России по критериям ЭРС. Исходя из изложенного материала, мы полагаем, что данные о 2-3 – кратном превышении смертности от БСК в России, по сравнению с ЭРС, следует под вергнуть сомнению и не принимать их за истинные. Очевидно, что в нашей стране имеет место искусственное, за счет упрощенных подходов к диагности ке и некорректных статистических подходов, завышение смертности от ЦВБ и от ИБС . При постановке посмертных диагнозов ЦВБ и ИБС, согласно критериям ВОЗ и принятым в ЭРС диагностическим подходам, показатели смертности от этих заболеваний были бы значительно ниже тех, которые традиционно констатируют в России. Существуют объективные основания для усиления кардиологической службы в России в количественном и качественном отношении:
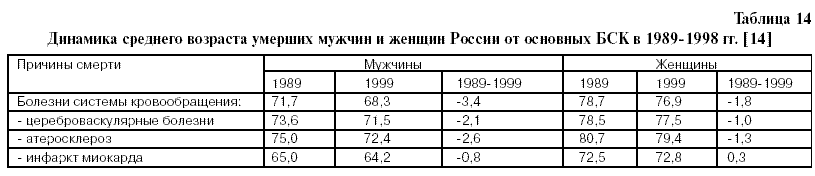
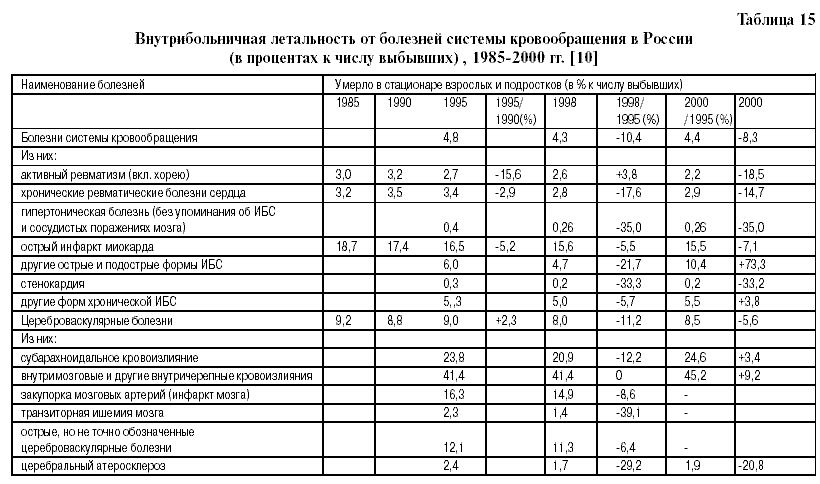
1. БСК занимают ведущее место в структуре смертности взрослого населения России – 55% от общего числа умерших [7,12,13]. 2. С 1990 года произошел значительный рост смертности от БСК [7,12,13]. 3. С 1998 г по 1999 г. снизился средний возраст смерти больных от различных форм БСК (табл.14), что убедительно доказывает необходимость усиления кардиологической службы страны [13]. 4. Низкий удельный вес врачейкардиологов в России среди врачей других специальностей [13]. В 2002 году в России было 682,4 тыс. врачей. Из них (в тысячах): терапевтов – 158,8 ; хирургов – 63,5 ; акушеров-гинекологов – 42,2; педиатров – 69,6 ; офтальмологов – 15,8; отоларингологов – 12,5;неврологов – 23,; психиатров и наркологов – 24,1; фтизиатров – 9,7; дерматовенерологов – 11,7; рентгенологов и радиологов – 18,2; врачей по лечебной физкультуре и спорту – 4,5; врачей санитарно-эпидемиологической группы – 27,0; стоматологов – 57, 6, а врачей–кардиологов – всего 10 тысяч (1,46% от общего числа врачей ! ) [13]. 5. Необходимость посещения тяжелых больных кардиологом на дому. Из таблицы 15 видно, что с 1995 года снижается внутрибольничная летальность от БСК. В 2000 году, по сравнению с 1995 годом, снижение составило: от всех БСК – 8,3 %, от активного ревматизма – 18,5 %, от хронических ревматических болезней сердца – 14,7%, от гипертонической болезни –35,0%, от острого инфаркта миокарда – 7,1% (по сравнению с 1985 годом – 17,1%, по сравнению с 1990 годом – 11,0%), от стенокардии – 33,3%. С 1995 по 2000 год возросла внутрибольничная летальность от других (кроме инфаркта миокарда) острых и подострых форм ИБС – на 73,3%, от других форм хронической ИБС – на 3,8%. В 2000 году, по сравнению с 1995 годом, на 9,2% возросла внутрибольничная летальность от внутримозговых и других внутричерепных кровоизлияний (табл.15)[13] . Учитывая, что смертность от БСК с 1990г. по 2002 год возросла, в среднем ,на 48% (табл. 15), а внутрибольничная летальность от большинства форм (болезней) БСК снизилась, можно предположить, что основной прирост смертей от БСК за этот период времени произошел и продолжает происходить вне стационаров: дома, на работе, на улице и т.п. Это предположение позволяет обосновать необходимость укрепления звена скорой помощи кардиологической службы, а также поликлинического звена.
Не подлежит сомнению, что для повышения качества диагностики и лечения больных с БСК число врачей кардиологов в России должно быть увеличено в несколько раз, как и число медицинских учреждений и подразделений кардиологического профиля. В интересах больных целесообразно, чтобы кардиологи в поликлиниках были не «важными и редкими» специалистами, зачастую – приходящими консультантами, а врачами, которые при необходимости посещают кардиологических больных на дому и которые оснащены миниатюрными портативными кардиографами, которые давно выпускаются за рубежом.
Опытные образцы такой отечественной аппаратуры уже несколько лет назад были представлены на международных выставках медицинской аппаратуры, в том числе и в Москве. Посещение кардиологических больных (которым по состоянию здоровья трудно или невозможно ходить в поликлинику), врачом-кардиологом на дому способствовало бы также сокращению числа вызовов скорой помощи на дом и сокращению числа госпитализаций таких больных в кардиологические или терапевтические отделения стационаров. В настоящее время обслуживание таких больных на дому производит врач-терапевт , который не всегда достаточно хорошо разбирается в вопросах кардиологии.
Кроме того, если рассматривать эту проблему в юридически – правовом аспекте, то врач-терапевт не имеет сертификата врача-кардиолога. В настоящее время ,чтобы организовать вызов врача-кардиолога на дом, родственникам больного предстоит решить задачу – где найти такого кардиолога и сколько будет стоить такая консультация. Бы ло бы оптимальным, если бы в поликлинике было два врача-кардиолога, один из которых вел бы прием в поликлинике, а другой посещал бы больных на дому, а на следующий день – наоборот.Такой подход позволил бы увеличить оплату труда врачей кардиологов, заработная плата которых ниже таковой у терапевтов, так как терапевтам платят «за участковость».
Необходимость подобной реорганизации можно также обосновать тем, что в стране происходит процесс постарения населения, а это означает, что растет заболеваемость и смертность от болезней, связанных с возрастом. К таким болезням, в первую очередь, от носятся БСК, связанные с атеросклерозом: ИБС, ЦВБ. Целесообразно также узаконить посещение тяжелых больных, перенесших инсульт, невропатологом на дому. Эту работу в настоящее время также выполняет терапевт. Необходимо также коренное улучшение медицинской статистики в России вообще и при учете БСК в частности. Целесообразно приведение медицинской статистики в стране в соответствие с таковой в ЭРС, тем более, что и в России, и в ЭРС в настоящее время кодирование причин смерти производится по МКБ-Х.
Примером медицинской статистики очень высокого уровня может служить деятельность National Center for Health Statistics USA (NCHS) [15], которую следует использовать в качестве прототипа для модернизации медицинской статистики в Российской Федерации.
Литература
1. Социальное положение и уровень жизни населения России. Госкомстат России. Официальное издание. Статистический сборник.М,2002-453с. А также за 1998-2001гг.
2. Global Status Report on Alcohol/ Worl- Health Organization/Geneva, 1999
3. Перова Н.В. Оганов Р.Г. Пути модификации пищевых жировв антиатерогенной диете //Тер. Архив,2004 №8,с.75-78.
4. Вишневский А.Г.,Школьников В.М. Смертность в России: главные группы риска и приоритеты действия .-М.,1997.- 84с.(научные доклады/ Московский. Центр Карнеги; вып.19).
5. Государственный доклад « О состоянии здоровья населения Российской Федерации в 2001 году». МЗ России, РАМН. М.,2002.
6. Константинов В.В., Деев А.Д., Александри А.Л. и др. Алкоголь и смертность от основных неинфекционных заболеваний среди мужского населения / Алкоголь и здоровье населения России 1900-2000/ Под ред. А. К. Демина. Российская ассоциация общественного здоровья. М. : 1998, с. 367-374.
7. Смертность населения Российской Федерации – 2002 г.(Статистические материалы Минздрава России) М., 2003 (и за 1991-2000гг.).
8. Какорина Е.П.Роговина А.Г. Особенности возрастной структуры смертности населения России //Пробл. Соц. гигиены, здравоохр. и ист. мед. - 2001,№4,- с.18-24.
9. Андреев Е.М.,Кваша Е.А., Харькова Т.Л. Ожидать быстрого снижения смертности в России не приходится// В опросы статистики,2003/11,с.13-27.
10. Здоровье населения России и деятельность учреждений здравоохранения в 2000 г. а также в . 1991, 1992, 1995, 1997, 1998, 1999 гг. (статистические материалы). — М. — Минздрав РФ.
11. Деятельность и ресурсы учреждений здравоохранения в 2002 году - МЗ России. М., 2003,56.
12. Демографический ежегодник России 2000: статистический сборник. Официальное издание— М.: Госкомстат России — 2002 (и за 1993-1999 гг.).
13. Российский статистический ежегодник. Статистический сборник. Официальное издание. -M. Госкомстат России 2002(и за 1994- 2001 гг.).
14. Стабилизация численности населения России (возможности и направления демографической политики). Коллектив авторов / Под общей редакцией Г.Н. Кареловой и Л.Л. Рыбаковского. — М. — 2001. — 262 с.
15. Yoon Y-H, Stinson., F.S., Yi H., -ufour M.C. /Acci-ental Alcohol Poisoning Mortality in the Unite- States, 1996- 1998// Alcоhol Research & Health - 2003,27, 1, P. 110-118.
Поступила 21/09-2004
