Большие симптомы в гастроэнтерологии
СтатьиФЕДЕРАЛЬНЫЙ ГАСТРОЭНТЕРОЛОГИЧЕСКИЙ ЦЕНТР Авторы:
З.д.н. РФ Академик МАН, проф. П.Я. Григорьев - руководитель Федерального гастроэнтерологического центра, Главный гастроэнтеролог Минздрава России
Д.м.н, проф. Э.П. Яковенко - зав. кафедрой гастроэнтерологии ФУВ РГМУ
К.м.н., доц. А.В. Яковенко - РГМУ
Данноее руководство издано компанией "Ранбакси" - производителем гастроэнтерологических препаратов ПИЛОБАКТ, РОМЕСЕК (омепразол), ГИСТАК (ранитидин), ПЕПФИЗ (ферментный препарат), а также антибиотиков ЦИФРАН (ципрофлоксацин), КЛАБАКС (кларитромицин)
При острых и обострении хронических болезней органов пищеварения возникает необходимость в проведении неотложных диагностических и терапевтических мероприятий паллиативного характера, а этиопатогенетическое курсовое и специализированное лечение проводится только после уточнения диагноза, чаще в условиях стационара.
Несмотря на то, что наиболее частыми симптомами при этих заболеваниях являются абдоминальные боли и расстройства стула, нередко важнейшее значение для выбора оптимальной тактики могут иметь и другие симптомы. Важно при обследовании больного определить температуру тела, частоту пульса и дыхания, провести перкуссию и аускультатцию сердца и легких, измерить уровень артериального давления и лишь после этого провести необходимое физикальное и по возможности инструментальное обследование органов пищеварения.
С большой уверенностью симптоматическое лечение назначается больным, диагнох у которых установлен в результате предшествующего обследования, в других случаях оно может быть назначено только с целью облегчения тяжести некоторых симптомов.
1. Заброс в полость носа или рта пищи
Заброс в полость носа или рта пищи с форсированным разбрызгиванием ее изо рта (больной давится, брызжет слюной, кашляет, не может проглотить пищу или даже жидкость). Возможны аспирация содержимого ротоглотки в трахею и развитие аспирационной пневмонии.
При хроническом течении болезнь приводит к уменьшению массы тела и даже истощению. При осмотре выявляются неподвижность язычка и мягкого неба, отсутствие гортанного рефлекса и паралич стенки глотки.
В этих случаях имеет место ротоглоточная или глоточно-пищеводная дисфагия.
Причины: миастения, бешенство, ботулизм, энцефалит, дифтерия, бульбарный или псевдобульбарный паралич, связанный с осложнениями церебрального атеросклероза. В ряде случаев причинами могут быть токсический зоб, сахарный диабет, алкоголизм, инфекционный фарингит, ангина, перитонзиллярный абсцесс, острый или подострый тиреоидит, объемные образования в глотке и гортани, лучевое поражение (рентгенотерапия по поводу злокачественной опухоли).
Такие больные должны быть госпитализированы, например: при подозрении на миастению - в хирургическую или неврологическую клинику, при подозрении на бешенство, ботулизм, дифтерию - в инфекционную, при наличии токсического зоба и сахарного диабета - в эндокринологическую и т.д.
2. Пищеводная дисфагия
Пищеводная дисфагия - акт глотания начинается нормально, но вскоре (чаще через 2-5 с) возникает чувство кома за грудиной (пищеводный комок), то есть пища как бы застревает, останавливается в загрудинном пространстве. Иногда больной испытывает боль или чувство распирания в груди. В основе этого симптома лежит спазм пищевода. Дисфагия может быть связана с приемом только твердой пищи или твердой и жидкой, может сочетаться с изжогой, срыгиванием (регургитация) съеденной пищи. Боли за грудиной иногда напоминают стенокардию, они даже могут уменьшиться после приема нитроглицерина и валидола.
Причины пищеводной дисфагии: анатомические аномалии (дивертикул Ценкера, дивертикулез, шейные остеофиты), нарушение моторики пищеводной стенки (ахалазия, идиопатическое расширение пищевода, диффузный спазм пищевода, склеродермия, рефлюкс-эзофагит, старческий пищевод), опухоли (плоскоклеточный рак и аденокарцинома пищевода, рак желудка с распространением в пищевод, варикозно-раширенные вены пищевода и кардиального отдела желудка). Надо иметь в виду также инфекционный эзофагит, сидеропении, прием едких веществ (щелочи, кислоты), послеоперационные состояния (стволовая ваготомия и др.), болезнь Крона, метастазы рака, в отдельных случаях "пептическую" язву.
Эти больные, несомненно, нуждаются в стационарном дообследовании в специализированных клиниках.
Однако в порядке дифференцированного подхода к решению вопроса рекомендуется уточнить следующее (см. схему):
- от приема какой пищи - твердой или жидкой - возникает пищеводная дисфагия;
- имеется ли при этом изжога;
- на каком уровне возникает чувство кома
Дифференциальная диагностика при пищеводной дисфагии
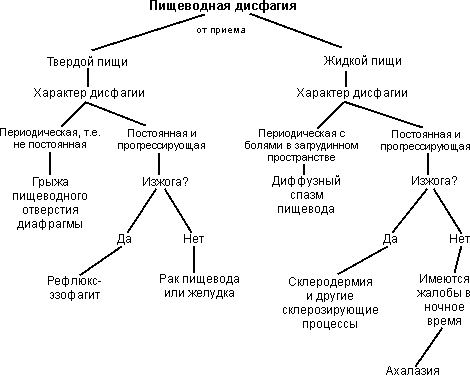
Так, например, при ахалазии кардии наряду с пищеводной дисфагией имеются загрудинная боль, срыгивание (регургитация), похудение, кашель. Нередко присоединяются аспирационная пневмония, лихорадка и другие интоксикационные симптомы. При ахалазии имеют место отсутствие перистальтики пищевода на всем протяжении и дистальное сужение на уровне нижнего пищеводного сфинктера, определяются расширенные тени средостения, обнаруживаются уровни жидкости в нем и его дистальное сужение. Терапия ахалазии кардии состоит в пневматической дилатации нижнего пищеводного сфинктера, применении специальной лекарственной терапии, например введение бутулистического токсина в область нижнего пищеводного сфинктера; иногда прибегают к оперативному вмешательству.
На догоспитальном этапе возможность оказания медицинской помощи при такой патологии крайне ограничена, однако некоторым больным с пищеводной дисфагией неотложная терапевтическая помощь может быть оказана. Например, если больной ранее был обследован, диагноз установлен, курсовое специализированное лечение проведено, определены соответствующие назначения в качестве симптоматической терапии "по требованию", то необходимо лишь подтвердить целесообразность их проведения в данное время.
Например, у больного диагностирована гастроэзофагеальная рефлюксная болезнь с эрозивным рефлюкс-эзофагитом, была ремиссия, но в домашних условиях усилились или вновь возникли субъективные проявления болезни, то есть рецидивировали симптомы, характерные для этого заболевания: изжога, ощущение жжения за грудиной и боль, иррадиирующая в шею, а иногда в лопатку. Наряду с изжогой может быть регургитация (заброс кислого, а иногда горького содержимого с примесью пищи в глотку). Больные нередко испытывают неприятный привкус во рту. Срыгивание, как правило, возникает после обильного приема пищи, при наклонах вперед и в положении лежа с опущенным изголовьем. Также может быть и пищеводная дисфагия, причиной которой обычно являются доброкачественные стриктуры пищевода. Часто при этом дисфагия возникает только при проглатывании твердой пищи, например куска мяса или хлеба. Ее возникновение связывается со значительным сужением просвета пищевода (менее 13 мм). Длительно существующая пищеводная дисфагия, при которой нарушается проглатывание жидкости, например, слюны, требует тщательного обследования и часто эндоскопического и хирургического вмешательства.
При рефлюкс-эзофагите наряду с изжогой и регургитацией могут иметь место избыточное слюнотечение, охриплость голоса, кашель и даже удушье. Если при этом отсутствует пищеводная дисфагия, то в порядке неотложной терапевтической помощи необходимо соблюдать диету, принимать антацидные средства, в основном алюминийсодержащие, типа фосфалюгеля, маалокса, ремагеля, альмагеля (по 1 дозе через 1,5 ч после еды 3 раза и 4-й раз непосредственно перед сном), мотилиума (по 10 мг 3-4 раза в день за 15-20 мин до еды), возобновляется курсовое специализированное лечение ингибитором протонной помпы и реже антагонистом Н2-рецепторов. Быстрый терапевтический эффект оказывает также шипучая таблетка зантака или гистака (150 или 300 мг на прием в 100 мл воды). Эффект от приема этих средств наступает быстро. Курсовое лечение рефлюкс-эзофагита проводится в зависимости от выраженности деструктивных изменений в пищеводе и состояния других внутренних органов, то есть с учетом сопутствующих заболеваний и эффективности лекарственной терапии.
Однако этиология эзофагитов, которые также могут протекать с симптомом пищеводной дисфагии, чрезвычайно разнородна, и поэтому разобраться с этим может только специалист. Для этого требуется проведение соответствующих исследований. Например, эзофагит может быть кандидозным, герпетическим, карозивным (от воздействия кислоты или щелочи), травматическим. Чтобы назначить обоснованное специализированное лечение, требуется проведение соответствующих исследований. Например, слизистая оболочка может быть поражена ВИЧ-инфекцией, вирусом простого герпеса, цитомегаловирусом, грибковыми и другими инфекционными агентами. Даже при гистологическом и цитологическом исследовании биоптатов нередко невозможна точная диагностика эзофагита. Например, пациентам с подозрением на бактериальный эзофагит показано выполнение бактериологического посева крови, так как бактериемия и сепсис достаточно частные состояния при бактериальном эзофагите, а идентификация возбудителя позволяет проводить целенаправленную антимикробную терапию. Нельзя без дообследования в некоторых случаях исключить эзофагит туберкулезного происхождения, то есть связь эзофагита с микобактериями туберкулеза.
3. Боли в грудной клетке, вызванные заболеваниями пищевода
Боли в грудной клетке, вызванные заболеваниями пищевода. Наиболее частыми причинами болей в грудной клетке, связанных с пищеводом, являются диффузный спазм пищевода и рефлюкс-эзофагит, но для подтверждения того или иного диагноза и исключения кардиальных болей и болей, обусловленных поражением позвоночника и грудной клетки, требуется тщательное обследование. При этом следует иметь в виду, что наиболее частой причиной болей в грудной клетке (за грудиной) является ишемическая болезнь сердца. Боли в грудной клетке, обусловленные заболеваниями пищевода, редко являются опасными для жизни и не требуют в отличие от болей коронарного генеза немедленной терапии. В связи с этим, в первую очередь при болях в груди, необходимо предполагать и, соответственно, исключать ишемическую болезнь сердца, в частности острый инфаркт миокарда.
4. Рвота
Рвота. Рвоте обычно предшествуют тошнота и слюнотечение, она сопровождается выраженным сокращением брюшных и грудных мышц, а срыгивание, в отличие от рвоты, характеризуется только внезапным возвращением небольших объемов содержимого пищевода и желудка в глотку в результате расслабления или недостаточности перстнеглоточной мышцы.
Причины:
- желудочно-кишечные заболевания (органическая непроходимость, псевдообструкция, перитонит, панкреатит, холецистит и ДР.);
- инфекционные заболевания (вирусный гепатит, острые инфекционные гастроэнтериты и колиты);
- метаболические нарушения (почечная недостаточность, кетоацидоз при сахарном диабете, болезнь Аддисона);
- заболевания и травмы ЦНС (опухоли, вестибулярные расстройства, энцефалит, сотрясение мозга, менингит);
- лекарства (препараты наперстянки, наркотические и химиотерапевтические средства, аминофиллин и производные)
При тошноте и рвоте, сочетающихся с полиурией и полидипсией, предполагают наличие метаболических нарушений. Подтвердить или исключить их можно только с помощью биохимических исследований (увеличение сахара в крови натощак и наличие ацетона в моче и выдыхаемом воздухе подтверждают сахарный диабет и т.д.). Наличие у больных рвоты и психических нарушений, головных болей, менингеальной симптоматики или мозговой травмы в анамнезе позволяет предположить существование центральных механизмов, обусловленных вовлечением в патологический процесс продолговатого мозга и других структур ЦНС. Этим больным с учетом их тяжести и остроты развития симптомов может быть показана срочная госпитализация.
Темп развития тошноты и рвоты также может влиять на тактику ведения больного. Хроническая рвота является характерной для гастропареза (нарушение эвакуации содержимого при отсутствии механического препятствия). В этой ситуации следует иметь в виду прием некоторых лекарств (например, наркотиков), оперативные вмешательства (например, ваготомия), сахарный диабет и даже идиопатический гастропарез. Аналогичные псевдообструктивные расстройства могут иметь место на уровне тонкой кишки (псевдообструкция). При этом больные испытывают абдоминальные боли, вздутие живота, определяется разлитая пальпаторная болезненность. Симптоматическое лечение включает прием внутрь дебридата (2 таб.) или метеоспазмила (2 таб.), или но-шпы форте (1 таб.)
5. Боли в животе
Боли в животе. Абдоминальные боли - характерный признак патологии органов брюшной полости, они часто сочетаются с другими симптомами (тошнота, рвота, понос, запор и т.д.). Характер болей, данные объективного обследования и результаты традиционных диагностических и лабораторных исследований (концентрация амилазы, печеночные пробы, клинический анализ крови и др.) позволяют более целенаправленно проводить обследование и лечебные действия. Например, увеличение концентрации амилазы в крови и соответствующая симптоматика (резкие боли в мезогастрии и другие клинические признаки) дают основание диагностировать острый панкреатит и срочно госпитализировать больного. Боли в верхней половине живота, рвота и понос характерны для пищевого отравления одним или несколькими токсинами и для инфекционного заболевания (острый гастроэнтероколит сальмонеллезной или другой этиологии). Абдоминальные боли и лихорадка наблюдаются при острых заболеваниях брюшной полости (перитонит, абсцессы разной локализации, сепсис).
6. Диспепсия
Диспепсия - дискомфорт или тупые боли в верхней половине живота, нередко к диспепсии относят чувство раннего (быстрого) насыщения во время еды, тошноту; отрыжки, вздутие живота (метеоризм), расстройство стула и др.
Наряду с так называемой органической диспепсией, возникающей при большинстве заболеваний органов пищеварения (язвенная болезнь, опухоли, инвазии, паразитозы и др.), выделяют и функциональную, в том числе идиопатическую диспепсию (парез желудка, псевдообструкция тонкой кишки, синдром раздраженного кишечника и др.). Однако при многих вариантах функциональной диспепсии можно выявить некоторые органические изменения в системе пищеварения. Например, при рефлюксно-подобной диспепсии - микроскопические изменения в дистальном отделе пищевода, при язвенно-подобной диспепсии - хронический активный гастрит, гастродуоденит, нередко ассоциированные с Helicobacter pylori; при системной диспепсии и синдроме раздраженного кишечника часто имеют место избыточная микробная колонизация тонкой кишки, дисбактериоз толстой кишки и катаральный (слабовыраженный воспалительный процесс в тонкой и толстой кишке) энтерит и колит.
Все это дает основания относить данную патологию к функциональным процессам. Например: диагностика синдрома раздраженного кишечника (СРК) основывается на исключении органических заболеваний и наличии следующих симптомов: постоянные или рецидивирующие, но сохраняющиеся в течение 3 месяцев и более абдоминальные боли, расстройство стула, вздутие живота или чувство распирания, нередко имеются астеноневротические и психоастенические симптомы (усталость, недомогание, головные боли, чувство тревоги, повышенная раздражительность и др.). В зависимости от ведущего клинического симптома принято различать три основных варианта СРК:
- с преобладанием диареи: жидкий стул 3-4 раза в день, преимущественно в утренние часы, неотложные (императивные) позывы на дефекацию, отсутствие диареи в ночное время;
- с преобладанием запоров: отсутствие стула в течение 3 и более суток, чередование запоров с поносами, чувство неполного опорожнения кишечника, стул в виде овечьего кала, лентообразный;
- с преобладанием абдоминальных болей и вздутия живота, их усиление перед актом дефекации и уменьшение после опорожнения кишечника
Так, при наличии диареи нельзя исключить псевдомембранозный и другие инфекционные колиты, целиакию, болезнь Уипла и др. То есть окончательный диагноз, а следовательно, рациональное лечение зависят от результата обследования, хотя симптоматическое лечение на короткий период может быть назначено (при диарее - имодиум, при болях - спазмолитики, при запоре - некоторые слабительные средства или очистительная клизма, при депрессии - амитриптилин, при вегетативных расстройствах - эглонил или мезапам,при бессоннице - ивадал). Обследование и курсовое лечение следует проводить в соответствующих стационарах под наблюдением специалиста.
Наиболее характерным заболеванием, при котором наблюдаются боли в правом верхнем квадранте живота (правое подреберье), является желчнокаменная болезнь и ее осложнения.
Желчная колика - боли в правом верхнем квадранте живота или эпигастральной области, интенсивность которых увеличивается в течение 5-15 мин, затем она становится постоянной и спустя некоторое время может исчезнуть. При болях нередко имеются тошнота, рвота, диарея, изжога, а если присоединяется холецистит или холангит, то имеются лихорадка и другие симптомы, возникновение которых зависит от осложнений (прободение, обтурация камнем холе-доха с развитием холангита, перитонита и т.д.).
Осложнения желчнокаменной болезни: холецистит, холедохолитиаз, холангит, панкреатит, гангрена желчного пузыря, перитонит, сепсис и др.
При осмотре больных с острым холециститом диагностическое значение имеют положительный симптом Мерфи, лихорадка, лейкоцитоз, HIDA-сцинтиграфия (отсутствие изотопа в желчном пузыре), УЗИ (камни в желчном пузыре и изменение его стенки).
Тактика ведения больных ЖКБ.
1. Острый калькулезный холецистит - холецистэктомия, по возможности в ранние сроки от начала заболевания.
2. Холангит/панкреатит - ранняя эндоскопическая ретроградная холангио-панкреатография со сфинктеротомией и удалением конкрементов из желчных протоков.
Консервативное лечение: антибиотикотерапия с эмпирическим подбором препарата и внутривенное введение жидкостей.
Чаще всего антибиотикотерапия включает ампициллин (или амоксициллин) в комбинации с аминогликозидами, а также пиперациллин или фторхинолоны в качестве монотерапии или в сочетании с метронидазолом.
Спектр заболеваний, которые иногда возникают после холецистэктомии, включает: рецидив развития или оставление камня в пузырном или общем желчном протоке, панкреатит, холангит, стеноз фатерова соска или повреждение во время операции желчных путей и даже дискинезию желчевыводящих путей, в основном сфинктера Одди (дисфункция сфинктера Одди). Дисфункция сфинктера Одди (ДСО) может иметь органическую (структурную) и функциональную (нарушение двигательной активности) природу, то есть со стенозом сфинктера (воспаление, фиброз, гиперплазия СО) и с дискинезией сфинктера (нарушенная регуляция тонуса).
Основная жалоба - боли в жизоте. При этом необходимо исключить известные причины болей (язвенная болезнь, псевдокисты поджелудочной железы, парафатеральный дивертикул, дивертикулит и др.) и при их отсутствии иметь в виду абдоминальные боли, связанные с дисфункцией сфинктера Одди. Болевой синдром при этом может напоминать панкреатит, "бинарную" колику, диспепсию и требует проведения обследования и лечения в специализированной клинике, так как трудно распознать дисфункцию сфинктера Одди без обследования, и главное, нет надежных методов лекарственной и инструментальной терапии. Абдоминальные боли с более частой их локализацией в левом нижнем квадранте живота в сочетании с нарушением стула, а иногда и с лихорадкой могут быть связаны с дивертикулезом толстой кишки. Это очень частая патология и встречается по меньшей мере у половины людей старше 50-60 лет. К тому же нередко дивертикулез осложняется воспалением (дивертикулит), прободением и даже перитонитом.
Больной дивертикулезом должен соблюдать рекомендации по режиму питания и стилю жизни. При усилении абдоминальных болей и особенно при присоединении синдрома интоксикации (тошнота, лихорадка, слабость и др.) показаны срочная госпитализация и массивная антибактериальная терапия с учетом бактериальной флоры (аэробная и анаэробная).
К характерным симптомам дивертикулита относят: внезапный приступ болей в животе, нарушение стула, пальпаторную болезненность, обычно в левом нижнем квадранте живота, лихорадку, лейкоцитоз. Однако при локализации дивертикулов в поперечной ободочной кишке пальпаторная болезненность по локализации может напоминать язву желудка или двенадцатиперстной кишки, а дивертикулы (дивертикулит) правых отделов ободочной кишки - острый аппендицит. При прогрессировании заболевания могут развиваться флегмона кишки и абсцесс. Кроме болей и болезненности при пальпации в животе могут наблюдаться пальпируемые опухолевидные образования. Системные признаки инфекции (лихорадка, лейкоцитоз) становятся более выраженными. У пожилых больных, а также у получающих кортикостероидные гормоны клинические симптомы заболевания могут быть стертыми, а при пальпации живота можно получить ложную информацию (отсутствие болезненности). Поэтому во избежание значительной задержки постановки диагноза следует быть исключительно внимательным, а также использовать инструментальные методы исследования, например компьютерную томографию.
Лечение дивертикулита определяется его тяжестью: при легкой форме (субфебрильная лихорадка, пальпаторная болезненность, незначительный лейкоцитоз без сдвига в формуле крови, отсутствие тошноты и рвоты) лечение проводится во внебольничных условиях (внутрь триметоприм - сульфаметоксазол 960 мг/сут + метронидазол 800-1000 мг/сут на 10-14 дней или цефалексин 1-2 г/сут + клиндамицин 0,6 г/сут на 10-14 дней). При форме средней тяжести и отсутствии осложнений (фебрильная лихорадка, выраженная пальпаторная болезненность, значительный лейкоцитоз со сдвигом формулы влево, тошнота, анорексия, потливость, ознобы и другие симптомы интоксикации) лечение осуществляется в хирургических стационарах, антибактериальные препараты вводятся парентерально.
7. Диарея
Диарея. Одним из наиболее распространенных симптомов заболеваний желудочно-кишечного тракта является диарея - острая и хроническая. Причинами острой кровавой диареи являются дизентерия, воспалительные болезни кишечника (неспецифический язвенный колит и болезнь Крона) и ишемический колит. При дизентерии в испражнениях содержатся кровь и полиморфно-ядерные лейкоциты, а также бактерии. Повреждение слизистой оболочки возникает посредством либо прямой инвазии микроорганизма (возбудителя) в эпителий толстой и подвздошной кишки, либо посредством выделения токсина, который вызывает некроз клеток и повреждение тканей. Симптомы дизентерии включают боли и схватки в животе, болезненные позывы к дефекации (тенезмы), лихорадку и симптомы дегидратации (обезвоживание). Наиболее частыми возбудителями инфекционного энтероколита в России являются Campylobacter, Salmonella, Shigeila, Yersinia и некоторые штаммы Escherichia coli. Наличие в кале полиморфно-ядерных и мононуклеарных лейкоцитов помогает различить диарею воспалительного и не воспалительного характера. В норме лейкоциты в кале отсутствуют.
Особого внимания заслуживает энтеро-геморрагический штамм E.coli О157. Заражение главным образом связывают с употреблением в пищу инфицированной говядины, хотя возбудитель может проникать в организм человека с загрязненной водой, молоком и другими продуктами, а также в результате непосредственного контакта с больным. Клинически болезнь характеризуется выраженными схваткообразными болями в животе и водянистым поносом, который переходит в кровавый. Возбудитель вырабатывает токсин, воздействующий на эндотелий сосудов. В связи с этим иногда энтероколит протекает на фоне развивающегося гемолитического, уремического синдромов и тромбоцитопенической пурпуры. У детей и пожилых больных заболевание нередко заканчивается летально.
Для иерсиниоза являются характерными понос (иногда кровавый), боли в животе и лихорадка. При микроскопическом исследовании кала в нем обычно обнаруживаются эритроциты и лейкоциты. Боли чаще локализуются в правой подвздошной области, а в сочетании с лихорадкой и лейкоцитозом напоминают острый аппендицит.
Несмотря на то что современные антибактериальные препараты, как правило, имеют широкий спектр действия, все же в терапии больных острой диареей рекомендуется к их назначению относиться дифференцированно (см. табл. 1).
Таблица 1. Отличительные признаки язвенного колита и болезни Крона
| Признаки | Болезнь Крона | Язвенный колит |
| Симптомы | Боли в животе, чаще в левом нижнем квадранте; кровавая диарея не характерна | Диарея с примесью крови, слизи и иногда гноя |
| Локализация патологического процесса | Может локализоваться в любом отделе ЖКТ | В пределах толстой кишки и всегда в прямой кишке |
| Распространенность патологического процесса | Очаговый характер | Диффузный характер |
| Эндоскопическая картина | Типа "булыжной мостовой", щелевидной формы язвы на фоне мало измененной СО, чаще в процесс вовлекается дистальный отдел подвздошной кишки | Зернистость, утрата сосудистого рисунка, наличие эрозий, участков изъязвлений, псевдополипов |
| Гистологическая картина СО | Трансмуральное воспаление | Воспаление в пределах микроабсцессы, атрофия |
При хронической диарее больные подлежат обследованию. Прежде всего необходимо исключать неспецифический язвенный колит и болезнь Крона (см. табл. 2).
Таблица 2. Терапия острой диареи
| Возбудитель | Лечение |
| Campylobacter | Эритромицин, ципрофлоксацин, иногда триметоприм / сульфометоксазол (Тр. Сm) |
| Salmonella (не тифоидная) | Ампициллин, Тр. Сm |
| Shigella | Ципрофлоксацин, Тр. Сm |
| Escherichia coli | Ампициллин, тетрациклин, Тр. Сm |
| Yersinia | Тр. Сm |
| Clostridium difficilexo | Метронидазол, ванкомицин |
Алгоритм лечения неспецифического язвенного колита (НЯК)
Язвенный колит (ЯК) - некротизирующее воспаление СО толстой и прямой кишки, характеризующееся обострениями. Чаще встречается проктит, нежели тотальный колит, и в зависимости от выраженности и распространенности неспецифического некротизирующего воспаления выделяют легкую (проктит), средней тяжести (проктосигмоидит) и тяжелую (тотальный колит) формы. Возможно острое течение болезни.
Осложнения: профузное кровотечение, перфорация, токсическая дилатация толстой кишки.
Заболевания, ассоциированные с ЯК: первичный склерозирующий холангит, спондилит, артриты, дерматиты и др.
Первичное обследование: общий анализ крови и мочи, калий, натрий, кальций, холестерин, общий билирубин и фракции, общий белок и фракции, АсАТ, АлАТ, ЩФ, ГГТП, сывороточное железо крови, группа крови, резус-фактор, копрограмма, кал на скрытую кровь (при отсутствии в фекалиях примеси крови), посев кала на патогенную микрофлору, ректороманоскопия с гистологическим и цитологическим исследованием биоптатов.
Дополнительные исследования (по показаниям): коагулограмма, гематокритное число, ретикулоциты, сывороточные иммуноглобулины, исследования на ВИЧ и маркеры гепатита В и С.
В зависимости от тяжести течения ЯК, осложнений и сопутствующих заболеваний перед назначением СКЛ проводятся УЗИ брюшной полости и малого таза, ЭРПХГ, рентгенография брюшной полости; обязательны консультации специалистов (хирург, гинеколог и др.).
Лечебные мероприятия в активной фазе (при обострении) - дистальный проктит. Салофальк или пентаса в свечах по 0,5 г 4 раза или по 1 г 2 раза, или преднизолон в свечах 10 мг 2 раза (утро, вечер). Продолжительность курса - 8-12 недель; далее доза препарата уменьшается в 2 раза, и терапия продолжается в течение 2-3 месяцев. После окончания курсового лечения в стадии ремиссии диспансерное наблюдение продолжается пожизненно, а лечение проводится "по требованию", то есть при обострении.
Легкая форма (преимущественно распространенный проктит или ограниченный проктосигмоидит):
1. Преднизолон внутрь 20 мг в сутки в течение месяца, далее постепенная отмена (по 5 мг в неделю).
2. Микроклизмы с гидрокортизоном (125 мг) дважды в сутки в течение 7 дней.
3. Сульфасалазин внутрь 1 г или месалазин (салофальк, пентаса и другие синонимы) 1 г в сутки (в течение многих лет).
Среднетяжелая форма (преимущественно проктосигмоидит, реже левосторонний колит):
1. Преднизолон внутрь 40 мг в сутки в течение месяца, далее постепенная отмена по 10 мг в неделю.
2. Микроклизмы с гидрокортизоном (125 мг) или преднизолоном (20 мг) дважды в сутки в течение 7 дней.
3. Сульфасалазин внутрь 2 г, при непереносимости - месалазин (салофальк, пентаса) 1 г в сутки длительно (в течение многих лет).
4. Метронидазол 1 г в сутки в течение 20-30 дней. Если с помощью этой комбинации средств не удается обеспечить ремиссию, то рекомендуется пролонгировать терапию преднизолоном до 3 и более месяцев и дополнительно назначить азатиоприн (2-4 мг/кг массы тела в сутки) до развития стабильной ремиссии.
Тяжелая форма:
1. Гидрокортизон 125 мг внутривенно 4 раза в сутки или преднизолон 30 мг внутривенно 4 раза в сутки на 5-7 дней.
2. Гидрокортизон 125 мг или преднизолон 20 мг ректально капельно (препарат растворяется в 100 мл 0,9% раствора натрия хлорида) дважды в сутки в течение 5-7 дн.
3. Парентеральное питание и другие реанимационные мероприятия в соответствующем отделении (гемотрансфузии, введение жидкостей, электролитов и т.д.).
При наличии диареи, в том числе с примесью крови, следует иметь в виду ишемический колит, который в основном встречается у лиц среднего и пожилого возраста и развивается на фоне ишемической болезни сердца и мозга.
К ишемии ободочной кишки может приводить прием некоторых лекарств (НПВП, мочегонные и др.). Чаще всего ишемические расстройства развиваются в левых отделах ободочной кишки. Заболевание начинается с внезапных интенсивных болей в животе. Часто проявляются кровавым поносом, при эндоскопии выявляются очаги деструкции (эрозии, изъязвления), в основном в левых отделах ободочной кишки, но не в прямой кишке. Ишемический колит почти всегда возникает у больных с атеросклерозом аорты, который может осложняться ее аневризмой. У больных с разрывом аневризмы брюшного отдела аорты обычно возникает острая, умеренной интенсивности боль, иррадиирующая в спину. Затем быстро ухудшается общее coстояние (падает артериальное давление, развивается шок и т.д.). Эти больные нуждаются в срочной госпитализации в соответствующую клинику.
Диагностика большинства болезней органов пищеварения по субъективным и объективным данным является не вполне обоснованной, и поэтому лечение обычно базируется только на совокупности клинических и лабораторно-инструментальных исследований. Это связано еще и с тем, что многие болезни органов пищеварения имеют хроническое и прогрессирующее течение и нередко осложняются (кровотечение, прободение, абсцедирование и др.). Так, например, при язвенной болезни ее клинические проявления зависят от локализации процесса, его распространенности, наличия осложнений и даже от возраста и пола больного. Так, например, при рецидиве стеноза выходного отдела желудка (при ЯБЖ) или начального отдела двенадцатиперстной кишки (при ЯБДК) часто имеет место рвота в сочетании с болями (типичные симптомы обострения язвенной болезни). Но даже в этой ситуации требуется эндоскопическое, иногда рентгенологическое и другое обследование, которые всегда предшествуют назначению лечения. Такие больные нуждаются в интенсивном консервативном лечении, но при этом необходимо всегда иметь в виду и оперативное лечение, показания, сроки и объем операции определяются достигнутыми результатами консервативной терапии.
Важно, чтобы в терапии использовались современные достижения фармакологии - ингибиторов протонной помпы, блокаторов Н2-рецепторов, современные схемы эрадикационной антибактериальной терапии. Важно определить, когда медикаментозная терапия станет более опасной, чем риск оперативного лечения. Решить эти задачи можно только в условиях специализированной клиники.
Комментарии
ПРАКТИКА ПЕДИАТРА
