Вторичная катаракта: диагностика, лечение, профилактика (учебное пособие для врачей)
СтатьиАкадемия постдипломного образования Федерального государственного бюджетного учреждения «Федеральный научно-клинический центр специализированных видов медицинской помощи и медицинских технологий Федерального медико-биологического агентства»
(Учебное пособие)
Москва 2020
Составители:
Заведующий кафедрой офтальмологии АПО ФГБУ ФНКЦ ФМБА России, д.м.н., профессор Трубилин В.Н.
Доцент кафедры офтальмологии АПО ФГБУ ФНКЦ ФМБА России, к.м.н. Орлова О.М.
Клинический ординатор кафедры офтальмологии АПО ФГБУ ФНКЦ ФМБА России Ким В.Ю.
Клинический ординатор кафедры офтальмологии АПО ФГБУ ФНКЦ ФМБА России Петраш В.А.
Рецензенты:
Заведующий офтальмологическим отделением, ФГБУ ЦКБ с поликлиникой УДП РФ, к.м.н. Хачатрян Г.Т.
Главный научный сотрудник ТюмНЦ СО РАН, д.м.н., профессор Петров С.А.
«Вторичная катаракта: диагностика, лечение, профилактика» учебное пособие - Москва: АПО ФГБУ ФНКЦ ФМБА России, 2020 - 30 стр.
Учебное пособие посвящено диагностике, лечению и профилактике вторичной катаракты.
Составлено в соответствии с примерной программой по глазным болезням для постдипломной подготовки врачей, клинических ординаторов и интернов с целью улучшения результатов лечения вторичной катаракты, профилактики и снижения частоты осложнений данной патологии. Пособие рекомендовано к использованию при проведении практических занятий для облегчения процесса обучения и восприятия информации.
Рекомендовано к изданию Ученым Советом АПО ФГБУ ФНКЦ ФМБА России
СОДЕРЖАНИЕ
ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ К ДИСЦИЗИИ ВТОРИЧНЫХ КАТАРАКТ
ВЫБОР ТАКТИКИ И МЕТОДА ЛЕЧЕНИЯ
ИСПОЛЬЗОВАНИЕ ЛАЗЕРОВ В ОФТАЛЬМОЛОГИЧЕСКОЙ ПРАКТИКЕ
ТЕХНИКА ВЫПОЛНЕНИЯ ДИСЦИЗИИ ВТОРИЧНЫХ КАТАРАКТ
ПРЕДИСЛОВИЕ
В связи с постоянным прогрессированием методик хирургического лечения катаракты, развитием технического оснащения и созданием различных моделей ИОЛ и материалов, из которых они изготавливаются, хирургия катаракты в последние годы стала рядовой операцией, которая выполняется повсеместно. Количество интраоперационных и послеоперационных осложнений факоэмульсификации существенно снизилось. Однако, одной из наиболее часто встречающихся патологий после экстракции катаракты является помутнение задней капсулы хрусталика или вторичная катаракта. YAG-лазерная дисцизия задней капсулы хрусталика на сегодняшний день считается наиболее эффективным методом лечения данной патологии. Не смотря на простоту выполнения процедуры, есть ряд факторов, которые могут спровоцировать осложнения как в ходе её выполнения, так и после её проведения.
Врач-офтальмолог, выполняющий лазерную дисцизию должен иметь понимание о лазерных установках, физических параметрах лазеров и их работе. Чтобы провести процедуру успешно, получить хорошие зрительные результаты и снизить риск интра- и послеоперационных осложнений, лазерный хирург должен знать не только технику операции, но разбираться в причинах возникновения, патогенезе и видах помутнений задней капсулы.
Учитывая вышесказанное, было принято решение создать данное учебное пособие, целью которого является комплексное ознакомление с лазерной микрохирургией вторичных катаракт.
АКТУАЛЬНОСТЬ
На сегодняшний день хирургическое лечение катаракты методом факоэмульсификации с имплантацией интраокулярной линзы является единственным эффективным методом. Несмотря на очевидный прогресс и постоянное совершенствование техники хирургии катаракты, снижение интра- и послеоперационных осложнений, а также появление новых моделей ИОЛ из различных материалов, помутнение задней капсулы хрусталика после факоэмульсификации выявляется примерно в 60% случаев.
Учитывая большой опыт в проведении лазерной дисцизии вторичных катаракт, накоплено достаточно сведений о рисках развития различных осложнений как в момент проведения дисцизии, так и в отсроченном послеоперационном периоде. Поэтому существует необходимость тщательного отбора пациентов и понимание относительных и абсолютных противопоказаний к лазерному лечению вторичных катаракт [4].
Лазерная хирургия имеет ряд достоинств и является прекрасной альтернативой хирургическим методам коррекции послеоперационных осложнений. YAG-лазерная дисцизия, несомненно, самый эффективный способ лечения вторичной катаракты.
Несмотря на ряд преимуществ и частоту применения лазерных методов лечения, по-прежнему сохраняется актуальность изучения лазерного излучения, его возможностей, выявление новых и совершенствование уже имеющихся техник и методов лечения.
МЕХАНИЗМ ВОЗНИКНОВЕНИЯ
Хрусталик глаза - это белковая структура с низким содержанием воды (около 50-60%], в отличие от других структур глаза. С возрастом количество воды уменьшается, из-за чего клетки хрусталика мутнеют и уплотняются, приобретая интенсивный желтый или красный оттенок и их различные сочетания. Поскольку хрусталик имеет форму двояковыпуклой линзы, то капсульная сумка, покрывающая переднюю часть хрусталика называется «передняя капсула». Часть, которая покрывает заднюю поверхность хрусталика называется «задняя капсула» (Рис.1).
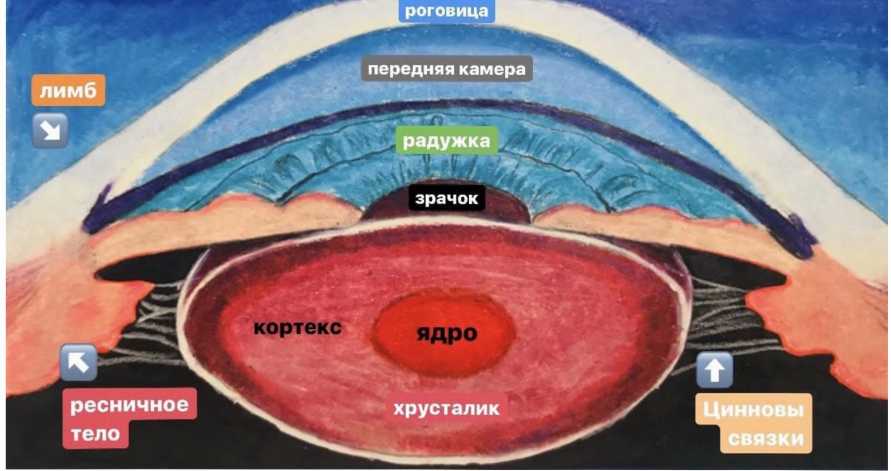 |
|
Рис. 1. Строение переднего отрезка глазного яблока |
Эпителиальные клетки располагаются только на передней капсуле хрусталика, на её внутренней поверхности. Задняя капсула тоньше передней почти в 2 раза и в норме не эпителизирована. На протяжении всей жизни эпителий передней капсулы участвует в обменных процессах хрусталика. Эти клетки размножаются непрерывно на протяжении всей жизни. (Рис.2)
Патологические изменения на задней капсуле могут появляться в разные сроки: от 7 дней до 4-5 лет после факоэмульсификации.
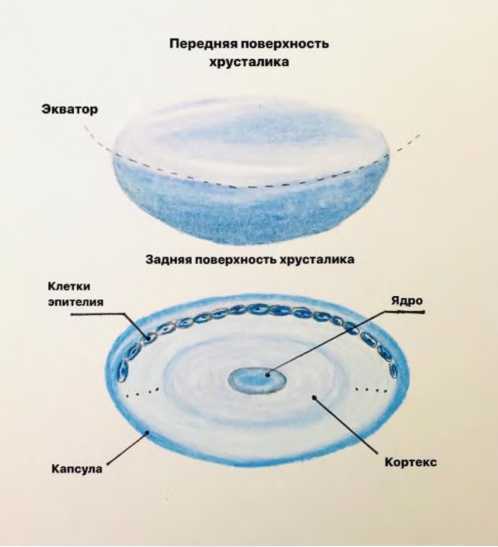
Рис. 2. Строение хрусталика
Чаще всего (в 7-10% случаев], в раннем послеоперационном периоде встречаются экссудативные зрачковые мембраны. Как правило, данные помутнения встречаются у пациентов группы риска с миопией высокой степени, с глаукомой, увеитом, пигментным ретинитом и системными заболеваниями [1].
Фибриноидные помутнения задней капсулы образуются в следствие нарушения гематоофтальмического барьера. Воспалительные процессы потенцируют синтез медиаторов, в ответ на образование медиаторов воспаления усиливается клеточная пролиферация. Провоспалительные цитокины и внеклеточные белки выступают как фактор роста. На фоне подобных патологических процессов и сниженной иммунорезистентности риск активации инфекционных агентов резко возрастает. За счет этого происходят репаративные процессы и синтез соединительной ткани на задней капсуле хрусталика.
Раннее возникновение экссудативных пленок напрямую связано с нарушениями иммунных процессов в организме. Таким образом, фиброзная трансформация - это иммунозависимый процесс. В ответ на синтез антигенов хрусталика формируется тканеспецифический иммунный ответ.
Согласно другой патогенетической теории, вторичная катаракта -это проявление адаптации глазного яблока на имплантацию ИОЛ. После имплантации ИОЛ активируется моноцитарно-макрофагальная система организма, поскольку организм воспринимает ИОЛ как инородное тело. Фибробласты оседают на поверхности ИОЛ и со временем образуется соединительнотканная оболочка разной плотности.
Ещё одна причина появления экссудативных пленок на поверхности ИОЛ в послеоперационном периоде - нарушение процессов стерилизации линзы и реакция организма на материал, из которого она изготовлена. Особенно, при наличии контакта оптической части ИОЛ с капсулой.
Вероятность развития вторичной катаракты после имплантации ИОЛ из ПММА почти 60%, из силикона - 50%, из акрила - 13%. Таким образом, наименьший риск помутнений задней капсулы при имплантации акриловых линз [11].
Причиной помутнения задней капсулы могут стать остатки кортикальных масс в момент аспирации, несоответствие диаметра переднего капсулорексиса по отношению к оптической части ИОЛ. Захват зрачка и травмы радужки в ходе операции также могут привести к помутнению задней капсулы в послеоперационном периоде.
Согласно ряду исследований доказана достоверность выражения «нет места, нет миграции клеток». В глазах с имплантированной ИОЛ частота развития вторичных катаракт практически в 2,5 раза ниже, чем в афакичных глазах. Механическое препятствие в виде ИОЛ препятствует миграции клеток на заднюю капсулу и её помутнению. Исследования показали, что чем больше контакт ИОЛ с задней капсулой, тем ниже вероятность её помутнения [6].
Однако, есть и обратное мнение, что слишком тесный контакт ИОЛ и задней капсулы, наоборот, способствует развитию вторичной катаракты и расценивается как реакция на инородное тело.
Таким образом, существует множество причин, способствующих помутнению задней капсулы. Зная их, можно существенно снизить риск развития вторичной катаракты как в ранние, так и в отдалённые сроки после операции.
КЛАССИФИКАЦИЯ
(Гамидов А.А., 2016)
По топографии
1. Прелентарные (передняя капсула)
- прогрессирующий фиброз края отверстия передней капсулы хрусталика
- скопление клеточных структур на передней поверхности ИОЛ
- преципитаты
- остатки хрусталиковых масс в передней камере
2. Ретролентарные (задняя капсула)
- фиброзная ВК
- псевдорегенераторная ВК
- гиалоподобная ВК
- остатки хрусталиковых масс в капсульном мешке
- пигментные отложения
- складчаточть задней капсулы с фиброзом
- смешанная форма помутнений
3. Зрачковые псевдомембраны (минеральные отложения на ИОЛ)
- локальные помутнения ИОЛ (центральные, периферические, на задней или передней поверхности ИОЛ)
- сплошное помутнение ИОЛ
По морфологии
1. Регенераторная форма - наличие на задней капсуле клеток хрусталикового эпителия и его форм - шаров Эльшнига-Адамюка (визуально шары похожи на лягушачью икру).
2. Фиброзная форма - фиброзная метаплазия (перерождение) эпителиальных клеток хрусталика в миофибробластные формы.
3. Неоваскулярная форма - на капсуле образуется плотная мембрана серого цвета с наличием в ней неососудов и пигментацией.
4. Смешанная форма содержит вышеперечисленные признаки.
По срокам образования помутнения
1. Первичные (остаточные проявления катаракты, например, остатки кортикальных помутнений при заднекапсулярной катаракте]
2. Вторичные (помутнения, сформировавшиеся в раннем или позднем послеоперационном периоде за счёт пролиферации эпителиальных клеток хрусталика на заднюю капсулу].
По степени выраженности (с помощью биомикроскопии и денситометрии)
1 степень - начальные изменения в виде лёгкого помутнения задней капсулы, рефлекс с глазного дна чёткий; оптическая плотность помутнений 10-15%
2 степень - умеренные изменения полупрозрачных или неравномерный помутнений на задней капсуле, рефлекс с глазного дна снижен; оптическая плотность помутнений 16-30%
3 степень - выраженные помутнения в виде непрозрачной мембраны белого или серого цвета; глазное дно за «флёром»; оптическая плотность помутнений выше 30%.
По степени контакта ИОЛ с задней капсулой хрусталика
«О» широкое пространство (0,4-0,5 мм и более]
«I» узкое пространство (0,1-0,3 мм]
«II» плотный контакт.
Ложные вторичные катаракты (минеральные отложения на ИОЛ), как правило, симптомы и жалобы пациента такие же как и при вторичной катаракте, но при обследовании и биомикроскопии выявляется, что задняя капсула прозрачна, а помутнения находятся на передней или задней поверхности ИОЛ или покрывают её полностью. В данной ситуации необходимо определить дальнейшую тактику лечения пациента, оценить целесообразность замены линзы и другие альтернативные варианты.
ДИАГНОСТИКА
Сбор анамнеза
Основной жалобой пациентов с вторичной катарактой является снижение зрения после проведенной факоэмульсификации с имплантацией ИОЛ. Зрение может ухудшаться как вдаль, так и вблизи. Возможно нарушение фокусировки, размытость изображения. Если произошло помутнение капсулы по периферии, тогда характерными жалобами могут быть нечеткость изображения в ночное время, в темном помещении или со стороны, где помутнела капсула или, если помутнела сама ИОЛ, то непосредственно в зоне её помутнения. У некоторых пациентов возникают блики и ареолы, особенно, в тёмное время суток и при взгляде на яркий источник света (фонарь, свет фар). Появляется утомляемость при обычных зрительных нагрузках, в то время как после замены хрусталика данной жалобы не отмечалось.
Характерными жалобами для вторичной катаракты могут быть двоение, ощущение пелены, тумана перед оперированным глазом или эффект «мухи на объективе камеры», когда есть одно или несколько точечных помутнений на ИОЛ или капсуле, которые смещаются с перемещением взгляда в ту же сторону. Пациент может отмечать снижение контрастной чувствительности и/или нарушение цветового восприятия и яркости изображения.
Визиметрия
При диагностике важно оценить остроту зрения после хирургического лечения с текущей остротой зрения и сопоставить со сроками проведения операции. Средний срок развития вторичной катаракты от 2 месяцев до 4 лет после имплантации ИОЛ.
Тонометрия
С целью предотвращения осложнений в связи с повышенным ВГД рекомендуется проводить измерение внутриглазного давления в ходе диагностики и предоперационной подготовки пациента.
Биомикроскопия
Важно проводить биомикроскопию с широким зрачком. Очень часто диагностику и лазерное лечение вторичной катаракты проводят на узким зрачке, что увеличивает риск развития осложнений. Например, у пациента может быть подвывих ИОЛ, разрыв капсулы на периферии, слабость связок и другая патология. Если её не выявить своевременно, риск интра- и послеоперационных осложнений существенно увеличится.
Офтальмоскопия
Если плотность и степень помутнения позволяют провести осмотр глазного дна, то это необходимо сделать. Особенно, если данные показатели не соответствуют резкому снижению остроты зрения пациента после факоэмульсификации. В этом случае необходимо искать другие причины. Также, офтальмоскопия важна для оценки сопутствующих глазных заболеваний, при которых лазерное лечение противопоказано, например, макулярная патология.
Существует ряд дополнительных методов обследования для оценки различных параметров и определения показаний и противопоказаний к лазерному лечению (измерение толщины задней капсулы, глубины передней камеры, степень закрытия угла передней камеры, конфокальная микроскопия, ЭФИ, УЗИ и др.).
ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ К ДИСЦИЗИИ ВТОРИЧНЫХ КАТАРАКТ
Показания к проведению лазерной дисцизии определяются индивидуально для каждого пациента. Важно учитывать степень выраженности помутнений, уровень снижения остроты зрения и сроки после проведения хирургического лечения катаракты. При отсутствии противопоказаний, лазерную дисцизию рекомендуется проводить при снижении остроты зрения на 0,3 и более, после экстракции катаракты.
Необходимо учитывать и индивидуальные показатели, опираясь на жалобы пациента. В некоторых случаях даже несущественное помутнение задней капсулы может приводить к явному ухудшению зрительного восприятия и снижению качества жизни пациента. Например, повышенная чувствительность к ослеплению, изменение пространственной и контрастной чувствительности, блики, ареолы, явный зрительный дискомфорт.
Таким образом, при отсутствии иных противопоказаний подобные жалобы служат основанием для проведения лазерной деструкции вторичной катаракты.
Абсолютные противопоказания
- низкий прогнозируемый результат
- высокие риски развития осложнений и сопутствующая глазная патология
- снижение эндотелиальных клеток роговицы
Чтобы определить прогнозируемый результат, необходимо заранее оценить все риски. Для этого, перед операцией, обязательным исследованием является офтальмоскопия и оценка состояния глазного дна и наличия сопутствующей глазной патологии. В случае плотного помутнения задней капсулы необходимо провести дополнительные методы исследования: УЗИ глазного яблока, ЭФИ
(электрофизиологическое обследование], эхографию, оценить ретинальную остроту зрения, сохранность зрительных нервых волокон и прозрачность стекловидного тела. В случае, если прогноз зрительных функций после лазерной дисцизии не приведет к улучшению остроты зрения лечение проводить не целесообразно.
При наличии высоких рисков развития осложнений выявлении или наличии сопутствующей глазной патологии необходимо определиться с дальнейшей тактикой лечения. Например, наличие выраженного макулярного отека, субретинальная неоваскулярная мембрана, декомпенсированная глаукома и др. патология служат причинами для смены тактики лечения.
Отдельно следует отметить повреждение эндотелиальных клеток роговицы. Вероятность снижения их количества и развития дальнейших осложнений после воздействия лазера существенно увеличивается.
Допустимый предел эндотелиальных клеток не менее 800 кл./мм.кв., а их количество должно быть больше 10%.
Относительные противопоказания
- ригидный [узкий] зрачок
- плотный контакт ИОЛ с задней капсулой или узкое пространство [0,1-0,3 мм] между ними
- сопутствующая глазная патология
При наличии узкого зрачка увеличивается риск повреждения оптической части ИОЛ и возникновению нежелательных оптических эффектов после удаления вторичной катаракты. Из-за этого существенно снижается качество послеоперационного результата. В данной ситуации решение о целесообразности дисцизии вторичной катаракты решается индивидуально. Пациент должен быть предупрежден о возможных осложнениях и побочных эффектах.
При принятии решения о лазерном лечении так же необходимо учитывать материал из которого изготовлена ИОЛ. Линзы из акрила считаются лазеропрочными и меньше других подвержены лазерному повреждению. Линзы из ПММА и силикона не обладают подобным свойством. Поэтому, при их повреждении послеоперационный эффект может быть существенно ниже.
Так же, при ригидном зрачке существует риск повреждения сосудистой сети радужной оболочки и образование гифемы.
Еще одно относительное противопоказание к лазерной дисцизии задней капсулы - плотный контакт ИОЛ с задней капсулой или слишком узкое расстояние между ними. Чем оно меньше, тем выше риск повреждения оптической части ИОЛ. В данной ситуации стоит так же обращать внимание на материал из которого изготовлена линза.
При наличии у пациента сопутствующей глазной патологии (ЗОСТ, риск развития макулярного отека, глаукома, офтальмогипертензия, дистрофия роговицы снижение прозрачности сред и иные], решение вопроса о лазерной дисцизии принимается индивидуально. Иногда, наличие подобной патологии служит абсолютным противопоказанием к выбору данного метода лечения и рекомендуется либо лечение сопутствующей патологии первым этапом, либо проведение дисцизии хирургическим методом.
ВЫБОР ТАКТИКИ И МЕТОДА ЛЕЧЕНИЯ
На сегодняшний день наиболее оптимальным считается лазерное лечение вторичных катаракт. При отсутствие противопоказаний хирург выбирает данную методику, учитывая ряд преимуществ.
Тем не менее, в ряде случаев, при необходимости удаления вторичной катаракты и наличии противопоказаний к YAG-лазерной дисцизии, проводится задний капсулорексис инвазивным методом, с использованием микрокрючков, микроножниц, пинцетов и других инструментов. При выборе данного метода лечения необходимо заранее оценить все возможные риски, такие как грыжа стекловидного тела, гипотония, гипертензия, прозрачность сред (роговица, внутриглазная жидкость) и ряд других осложнений. Перед операцией необходимо провести максимально расширенную диагностику, предоперационную подготовку, оценить послеоперационный зрительный прогноз и объяснить пациенту о возникновении возможных осложнений.
Наиболее оптимальным сроком для проведения лазерной дисцизии считаются период от 3 месяцев после выполнения экстракции катаракты. В случае проведения фотодеструкции в более ранние сроки риск развития осложнений возрастает. Наиболее частым осложнением являются воспалительные процессы (например, иридоциклит), которые приводят к рецидиву плёнчатых помутнений и другим осложнениям.
ИСПОЛЬЗОВАНИЕ ЛАЗЕРОВ В ОФТАЛЬМОЛОГИЧЕСКОЙ ПРАКТИКЕ
Диапазон применения лазеров в офтальмологической практике очень широк. Лазерное излучение используют для терапевтического и хирургического лечения в различных структурах глаза. Воздействовать лазером можно как на ткани переднего отдела глаза, так и заднего: роговица, радужная оболочка, капсула хрусталика, стекловидное тело, сетчатка.
Выделяют 4 механизма воздействия лазером на ткани глаза:
- - биостимуляция тканей низкоинтенсивным лазерным излучением (за счет сложных фотохимических процессов происходит снижение воспаления, улучшаются процессы трофики, репарации и др.);
- - фотокоагуляция или тепловое воздействие (излучение поглащается биотканью). Термическое воздействие применяется в основном, при сосудистой патологии глазного Дна;
- - фотодеструкция или оптический пробой, во время которого происходит образование плазменной искры и тепловой нагрев окружающих тканей. Такое воздействие лазера в основном используется для удаления синехий, гифем, плёнчатых мембран, в том числе вторичной катаракты;
- - фотоабляция или поверхностное удаление биоткани, без значительного нагрева окружающих тканей. Ткань не нагревается, так как удаляемое вещество поглощает практически всё излучение. Данное излучение используется в рефракционной хирургии, лечении дистрофий роговицы с помутнениями, птеригиума и т.д..
В офтальмологической практике наиболее значимыми являются тепловое воздействие лазерного излучения (фотокоагуляция] и механическое воздействие (фотодеструкция].
Фотокоагуляция (прижигание биоткани] используется в лечении и профилактики заболеваний глазного дна.
В лазерной хирургии вторичных катаракт используется механизм деструкции тканей, т.е. рассечение капсулы. При воздействии импульсов малой мощности биоткань быстро нагревается и возникают термохимические процессы. В зависимости от плотности и установленной мощности в определенный момент в зоне фокусировки луча лазера происходит оптический пробой. Он образуется за счёт высвобождения большого количества энергии в ограниченном объёме. При этом, в точке воздействия лазерного излучения образуется плазма, которая приводит к созданию ударной волны и микроразрыву ткани.
Область применения лазера в офтальмологии определяется и длиной волны лазерного излучения.
Аргоновый лазер излучает свет в синем и зеленом диапазонах, который совпадает со спектром поглощения гемоглобина. Поэтому данный лазер часто используют при сосудистой патологии, например, при диабетической ретинопатии, тромбозах вен сетчатки и других.
Криптоновый лазер излучает свет в желтом и красном диапазонах, которые максимально поглощает пигментный эпителий и сосудистая оболочка. При этом нервный слой сетчатки не повреждается. Поэтому лазеры с таким излучением используют для коагуляции в центральных отделах сетчатки.
Диодный лазер так же используется при патологии сетчатки. Его излучение проникает в сосудистую оболочку глаза глубже, чем излучение аргонового и криптонового лазера. Излучение происходит в ИК диапазоне и в момент коагуляции пациенты не ощущают слепящего эффекта.
Неодимовый лазер на аллюмоитриевом гранате (Nd: YAG-лазер] работает в импульсном режиме и применяется для рассечения вторичных катаракт, рассечения плёнчатых мембран в области зрачка, для удаления гифем и другой патологии. Источником лазерного излучения является кристалл иридий-алюминиевого граната с включением в его структуру атомов неодимия, поэтому лазер назван «ИАГ» - по первым буквам излучающего кристалла (Рис. 3].
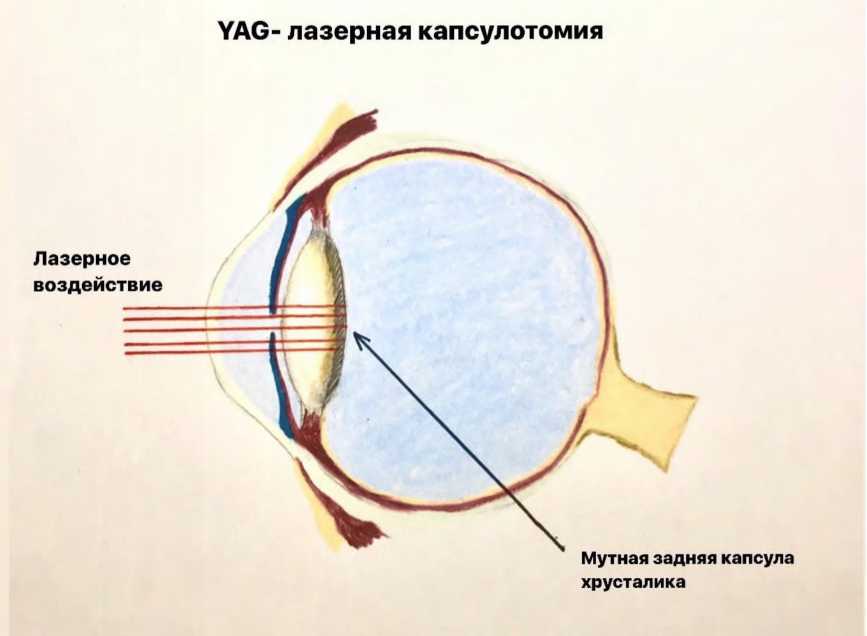 |
|
Рис. 3. Воздействие лазерным излучением на заднюю капсулу хрусталика |
ТЕХНИКА ВЫПОЛНЕНИЯ ДИСЦИЗИИ ВТОРИЧНЫХ КАТАРАКТ
Впервые, способ лазерной дисцизии вторичных катаракт был предложен М.М. Красновым в 1975 году.
Перед выполнением лазерной дисцизии помутневшей задней капсулы необходима предоперационная подготовка. Одним из обязательных условий является расширение зрачка. За 20-30 минут до операции проводится инстилляция мидриатика короткого действия (тропикамид или мидриацил). В случае ригидного зрачка инстиллируют мидриатики продолжительного действия (например, ирифрин или цикломед]. При неэффективности капель проводят субконъюнктивальную инъекцию с раствором атропина или мезатона, или закладывают турунду с мезатоном под нижнее веко.
Выбор энергии начинается с мощности 1,0 мДж и при необходимости увеличивается в зависимости от плотности помутнений капсулы. Мягкие плёнки (например, регенетраторная форма вторичной катаракты с шарами Адамюка-Элыпнига) рассекаются на небольшой мощности (1-4 мДж). При выраженных фиброзных изменениях требуется воздействие большей мощности (от 5 до 18 кДж).
Количество ударных импульсов зависит от толщины задней капсулы, её плотности и степени натяжения. В некоторых случаях достаточно 1-2 импульсов для полного формирования отверстия, иногда требуется несколько десятков импульсов для достижения результата.
Чтобы избежать воздействия лазерного излучения на макулярную область, импульсы проводят под углом 30-40° к оптической оси.
Формируемое в задней капсуле отверстие должно быть не меньше 1,5 мм. В случае формирования маленького диаметра пациенты после лазерной дисцизии предъявляют жалобы на плохое зрение при слабой освещенности. Если размер сформированного отверстия больше 2,5 мм, то максимально прогнозируемое зрение может снизится на 1-3 строчки. Необходимо помнить, что после проведения дисцизии рефракция пациента может изменяться в сторону миопизации за счёт «проседания» ИОЛ. Наиболее оптимальным считается отверстие в задней капсуле с диаметром 2-2,5 мм, то есть чуть меньше оптической части ИОЛ (Рис. 4 и 4.1). При рассечении мягких, рыхлых плёнок дисцизионное отверстие может увеличиться на 0,5-1,0 мм через некоторое время после процедуры. Исходя из этих соображений целесообразно заранее оценивать морфологическую форму помутнения.
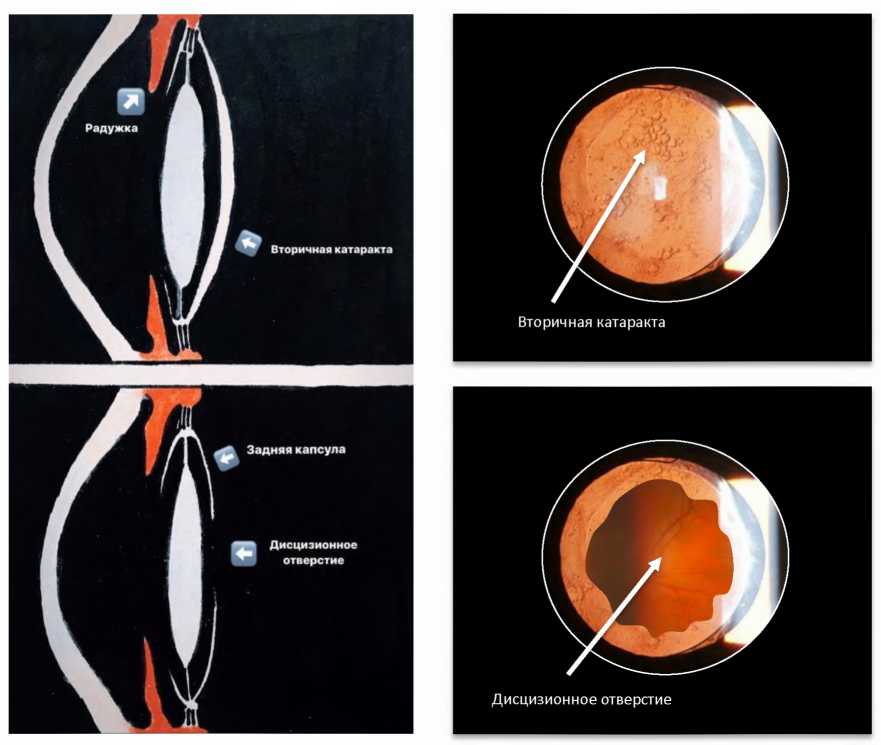 |
|
Рис. 4 Задняя капсула до фотодеструкции (сверху) и после её выполнения (снизу). |
 |
|
Рис. 4.1 Слева вторичная катаракта (Шары Адамюка-Элыпнига], справа дисцизионное отверстие после рассечения задней капсулы YAG-лазером. |
Использование контактных линз типа Абрахама, при выполнении лазерной дисцизии вторичных катаракт, снижает риск осложнений и позволяет использовать меньшую мощность при рассечении плёнок. Также, линза помогает фиксировать глазное яблоко во время операции.
Существует три техники рассечения задней капсулы:
- по типу «вскрытия консервной банки»
- по спирали
- крестом
При использовании техники по типу «вскрытия консервной банки» импульсы совершают по часовой стрелке или против неё. Важно полностью сформировать отверстие. Если в ходе операции образуется лоскут, который удерживает заднюю капсулу, то под действием ударной волны от последующих импульсов она будет «колыхаться» и отделить её будет сложнее. В этом случае возможность качественно завершить процедуру снизится. При любых торсионных движениях капсула будет появляться в оптической зоне и доставлять зрительный дискомфорт пациенту. Характерной жалобой в таком случае будет ощущение «мушки» или завесы, периодически наплывающей в оптическую зону. (Рис. 5].
 |
|
Рис. 5. Техника рассечения задней капсулы по типу «консервной банки» |
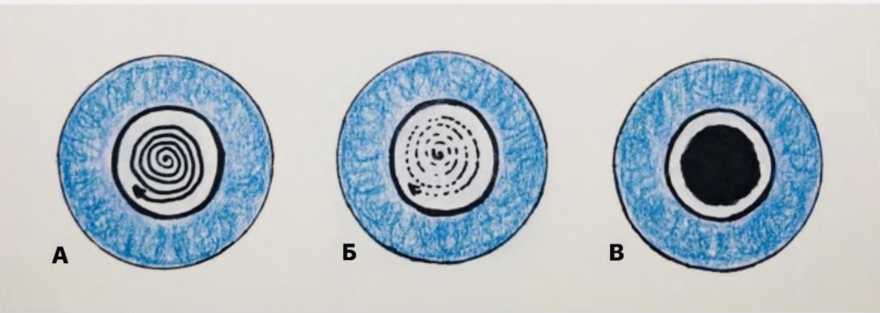
При рассечении задней капсулы по типу «спирали» первые импульсы производят в центральной (оптической зоне) и постепенно сдвигают фокусирующий луч по направлению к периферии (Рис. 6). По достижении необходимого диаметра отверстия спираль рассекают лазерными импульсами на более мелкие части и формируют завершённое отверстие в задней капсуле. При выборе данного метода следует помнить, что проведение первых импульсов в оптической зоне может нанести повреждения на поверхность ИОЛ и снизить прогнозируемые зрительные результаты. Данную технику не рекомендуется использовать начинающим специалистам (в связи с высоким риском повреждения оптической части ИОЛ) и при контакте линзы с задней капсулой 1 и II степени (см. классификацию).
 |
|
Рис. 6 . Техника рассечения задней капсулы по типу «спирали» |
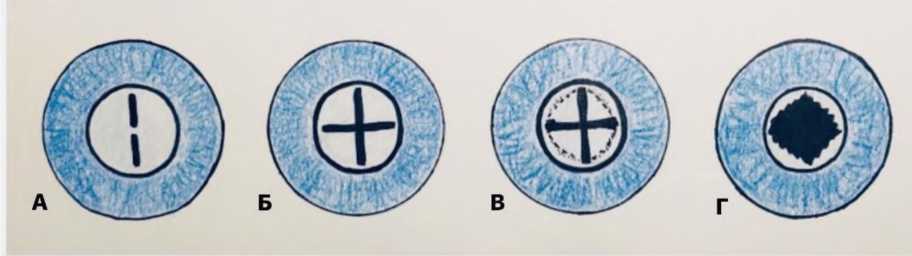
Техника «креста» предполагает формирование квадратного (ромбовидного) отверстия в задней капсуле по достижении окончательного результата. Первые импульсы выполняются чуть выше и ниже от центральной точки в оптической оси глаза, на расстоянии примерно 1 мм от неё. Далее от центра к периферии формируют горизонтальную и вертикальную щели в задней капсуле, длиной 1,5-2 мм. Затем, образованные треугольные лоскуты рассекают у основания (Рис. 7).
 |
|
Рис. 7. Техника рассечения задней капсулы по типу «креста» |
При удалении прелентальных помутнений (помутнений передней капсулы] необходимо учитывать ряд особенностей. В силу того, что передняя капсула анатомически расположена ближе к эндотелию роговицы по сравнению с задней, риск воздействия на эндотелий и его повреждение увеличивается. Поэтому, использование высокой мощности лазера не желательно. На этапе предоперационной подготовки необходимо провести конфокальную микроскопию и убедиться, что плотность и структура эндотелиальных клеток не нарушены. При наличии эндотелиальных дистрофий и плотных прелентальных помутнений стоит отдать предпочтение инвазивному (хирургическому] методу лечения.
Если на передней поверхности ИОЛ имеются преципитаты или пигмент, то применяют «метод сдувания» или расфокусировки лазерного излучения. Луч наводят на отложения, затем добиваются расфокусировки луча, смещая его на себя на 1-2 мм. После этого производят импульсы и за счёт воздействия гидродинамической волны происходит «сдувание» пигмента или преципитатов. При выполнении данной методики используют низкую энергию (от 1 до 2,5 мДж]. Это позволяет избежать дистантных повреждений оптической части ИОЛ и эндотелия роговицы.
Техника выполнения дисцизии задней капсулы у пациентов с тампонадой витреальной полости так же имеет ряд особенностей. За счёт высокой плотности силиконового масла, по сравнению с плотностью стекловидного тела задняя капсула не оседает сразу и может оставаться в оптической зоне до 1-2 недель. Из-за этой особенности у хирурга может возникнуть ощущение незавершённости процесса и желание сделать добавочные импульсы, чтобы капсула быстрее «уплыла» из оптической зоны. Тем не менее, во избежание повреждений оптической части ИОЛ рекомендуется выждать некоторое время и капсула самостоятельно опустится. Пациенту необходимо заранее сообщить о возможном побочном эффекте, чтобы не возникло чувства неудовлетворённости процедурой.
Ещё одной характерной особенностью при дисцизии вторичной катаракты в условиях тампонады силиконовым маслом является формирование пузырьков воздуха в нём. За счёт этих воздушных пузырьков образуется дополнительное пространство между задней капсулой и ИОЛ, что снижает риск дистантных повреждений оптической части ИОЛ.
ОСЛОЖНЕНИЯ
Наиболее часто встречаются следующие виды осложнений:
- транзиторная гипертензия глазного яблока
- кровотечение (гифема)
- гемофтальм
- повреждение роговицы
- макулярный отёк
- отслойка сетчатки
- грыжа стекловидного тела
- дислокация ИОЛ
- дистантные повреждения ИОЛ
- рецидив помутнения
Транзиторная гипертензия глазного яблока одно из наиболее частых осложнений. Встречается примерно в 75% случаев после YAG-лазерной дисцизии вторичной катаракты. Длительность гипертензии, как правило, не превышает 3-5 дней. В случае резкого и значительного повышения ВГД рекомендуется назначить диакарб по 1 таблетке в день на 1-3 дня. Необходимо помнить, что в ряде случаев приём диакарба противопоказан, например, при сахарном диабете. В подобной ситуации назначают гипотензивные капли на 3-5 дней с последующим контролем ВГД. Согласно проведённым исследованиям, среднестатистический подъём внутриглазного давления составляет 5-10 мм рт. ст. от исходного давления пациента [10].
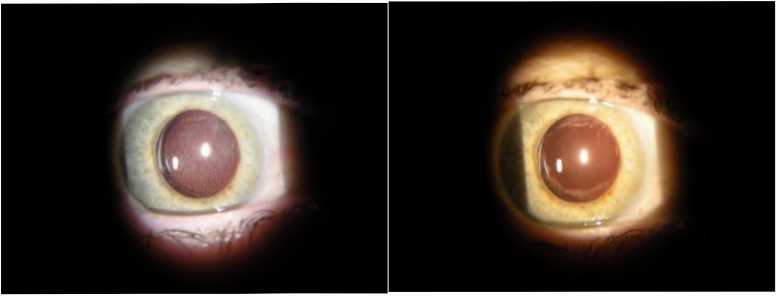
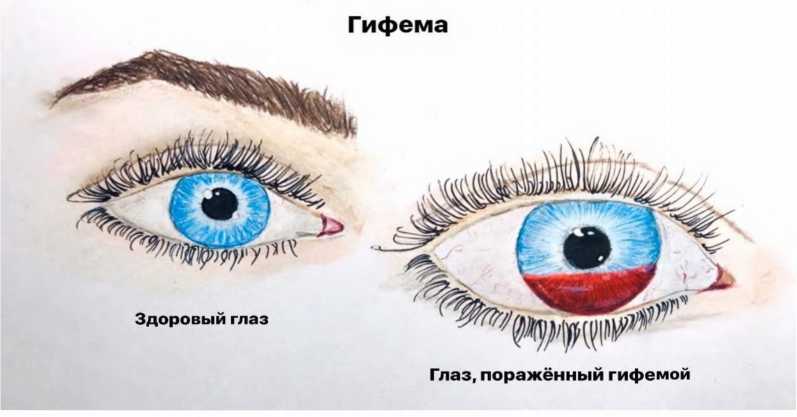
Кровотечение (гифема) (Рис. 8] может возникнуть при повреждении сосудистой сети радужки, особенно при наличии новообразованных сосудов на её поверхности, при наличии пленок с неоваскуляризацией или сильных сращений радужной оболочки с задней капсулой.
Для остановки кровотечения применяют метод пальцевой компрессии глазного яблока. Пациента просят закрыть глаза или опустить взгляд вниз и надавливают пальцами на верхнее веко в течение 2-3 минут. В случае, если кровотечение не остановилось, поврежденный сосуд коагулируют лазером.
 |
|
Рис. 8. Гифема после выполнения YAG-лазерной дисцизии вторичной катаракты |
При выраженной неоваскуляризации ещё на этапе предоперационной подготовки можно провести коагуляцию сосудов с целью предотвращения интраоперационного кровотечения. Пациентам, с предрасположенностью к кровотечениям, на этапе подготовки рекомендуется назначение ангиопротекторов. Например, глазных капель эмоксипин 1% по 1 капле 3 раза в день за 5-7 дней до планируемой процедуры. Или доксихем [аскорутин] по 1 таблетке 2 раза в день за неделю до фотодеструкции.
Если кровотечения избежать не удалось и сформировалась гифема, то после операции назначается курс рассасывающей терапии: гемаза, дицинон или эмоксипин по 0,5 мл в виде субконъюнктивальных инъекций.
Иногда, с целью ускорения процесса лизирования крови прибегают к лазерной коагуляции гифемы. Лазерный луч фокусируют на сгустке крови и наносят коагуляты плотно друг к другу, покрывая всю поверхность кровоизлияния. Для достижения эффекта может потребоваться 2-3 сеанса. При применении данной методики сроки рассасывания составляют 4-5 дней. В стандартных случаях гифема рассасывается в течение 7-10 дней.
В лечении данного осложнения применяют не только фотокоагулирующий эффект, но и фотодеструктивный, с использованием YAG-лазера. Луч лазера фокусируют на сгустке и ударная волна разбивает его на более мелкие части. Количество импульсов должно быть не больше 35 на мощности 0,3-4,9 мДж. Количество сеансов - от 1 до 5.
В совокупности с лазерным лечением целесообразно назначать субконъюнктивальные инъекции препаратов, ускоряющих процессы рассасывания.
Гемофталъм (Рис. 9) при дисцизиях вторичных катаракт возникает крайне редко. Как правило, его развитие связано с пересечением сращений между зрачковой мембраной и радужкой, которое может сопровождаться обильным кровотечением сначала в переднюю камеру глаза, а затем в стекловидное тело. Тактика лечения при возникновении гемофтальма схожа с тактикой лечения гифемы, описанной выше. В данном случае препараты вводятся парабульбарно.
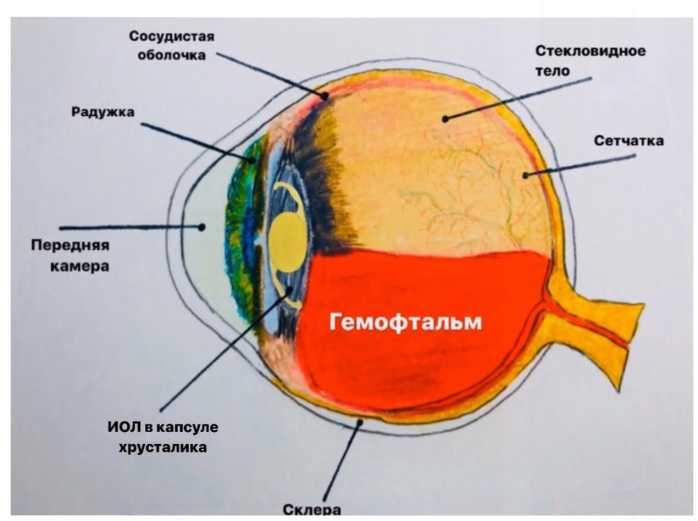 |
|
Рис. 9. Гемофтальм после дисцизии вторичной катаракты |
Повреждение роговицы чаще всего происходит при маленькой дистанции между облучаемой структурой и эндотелием роговицы, а так же при использовании большой мощности лазерного луча, что может приводить к повреждению не только задней поверхности роговицы, но и других её слоёв, в виде образования сетки и трещин на её поверхности или даже к надрывам десцеметовой оболочки [12]. К подобным изменениям приводит удар гидродинамической волны лазерного луча по клеткам эндотелия. Склонность к развитию дальнейших дистрофических изменений роговицы увеличивается при наличии уже имеющегося дефицита эндотелиальных клеток и нарушения их структуры. Именно поэтому, как уже говорилось ранее, важно ещё на этапе диагностики и предоперационной подготовки проводить конфокальную микроскопию, с целью оценки рисков и возникновения осложнений. Количество эндотелиальных клеток ниже допустимого уровня заведомо приведёт в послеоперационном периоде к отеку роговицы и снижению её прозрачности.
Нарушение целостности роговицы может быть связано с расфокусировкой лазерного луча из-за отёка или дистрофии роговицы, астигматизма, кератоконуса или травматических повреждений роговицы, сопровождающихся формированием помутнений [7].
Плохая фиксация взора пациента также повышает риск развития осложнений и может привести к повреждению роговицы в ходе проведения лазерной дисцизии.
Согласно проведенным исследованиям плотность эндотелиальных клеток поле проведения лазерной дисцизии уменьшалась на 7,7-9,1%. Степень дефицита клеток зависит от уровня энергии лазерного излучения, а выбор уровня энергии напрямую связан с плотностью помутнения облучаемой структуры.
Отёк роговицы развивается только при отсутствии достаточного количества эндотелиальных клеток, при их низкой плотности (менее 900 кл./кв.мм). Снижение уровня клеток до критических величин служит абсолютным противопоказанием к проведению лазерного вмешательства [3].
Макулярный отёк (Рис. 10) редкое осложнение, которое составляет от 0,05-3% от общего числа осложнений. Макулярный отёк формируется в послеоперационном периоде и характеризуется снижением центрального зрения через некоторый промежуток времени после проведения процедуры. Схема лечения макулярного отёка включает в себя парабульбарные инъекции дексаметазона или других кортикостероидов (по 0,5 мл) в течение 5 дней. С целью купирования отёка назначают НПВС в виде глазных капель (индокаллир, наклоф, диклоф и др.) по 1 капле 3-4 раза в день в течение 2-4 недель. При отсутствии противопоказаний назначают НПВС в таблетированной форме для приема внутрь (индометацин и др.) по 1 таблетке 2-3 раза в день в течение 1 недели. При отсутствии противопоказаний пациенту назначают диакарб с препаратами калия (например, панангин) по 1 таблетке 1-2 раза в день в течение 2-3 дней.
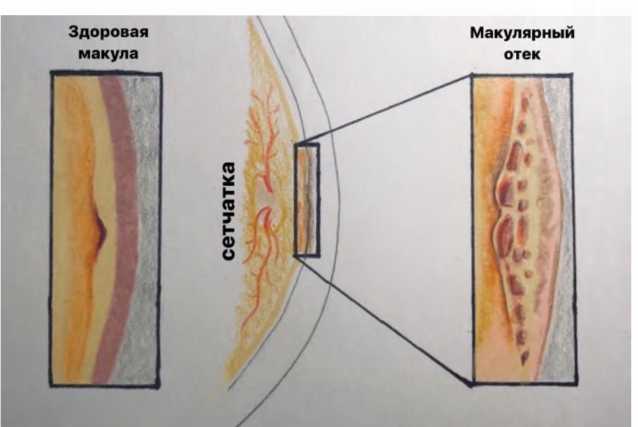 |
|
Рис. 10. Макулярный отёк, после лазерной дисцизии вторичной катаракты. |
Отслойка сетчатки (Рис. 11] крайне редкое осложнение, которое составляет не более 3% от общего числа осложнений, возникающих в ходе лазерной дисцизии вторичной катаракты и после её удаления. Группой риска к развитию отслойки или разрыва сетчатки служат пациенты, в анамнезе у которых уже были отслойки, разрывы сетчатки или периферические дистрофии. В группу развития входят пациенты с задней отслойкой стекловидного тела с тракцией. Для предотвращения подобных осложнений необходимо на этапе подготовки провести УЗИ глазного яблока с целью оценки состояния внутренних структур глаза.
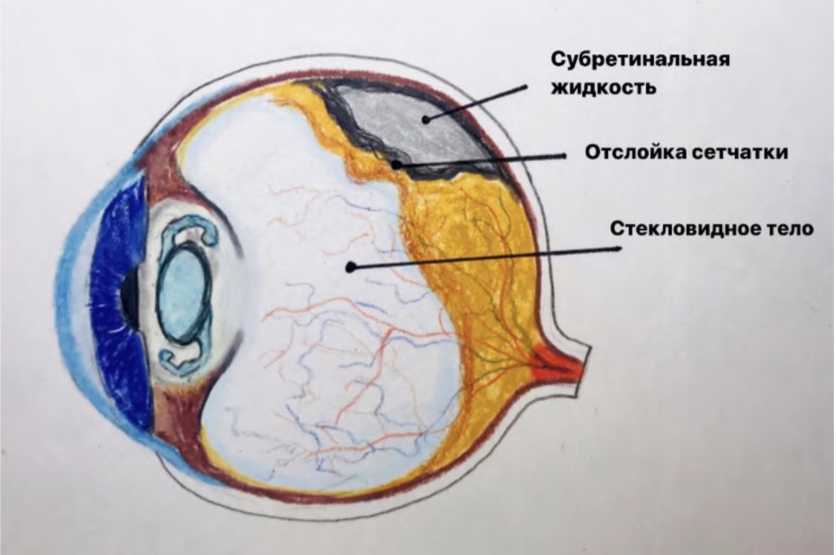 |
|
Рис. 11. Отслойка сетчатки после YAG-лазерной дисцизии |
Грыжа стекловидного тела (выпадение стекловидного тела в переднюю камеру глаза], как правило, возникает у пациентов группы риска, с повреждёнными и слабыми цинновыми связками и при наличии дислокации ИОЛ ещё до момента проведения операции. В этом случае, ударная гидродинамическая волна от лазерного излучения вызывает сотрясение связочного аппарата, капсульного мешка и ИОЛ, находящейся в ней. Таким образом, зона в области ресничного пояска повреждается и риск развития грыжи стекловидного тела увеличивается.
Как было сказано ранее, диаметр дисцизионного отверстия не должен превышать диаметр оптической части ИОЛ. Важно помнить, что мягкая, рыхлая задняя капсула имеет свойство расширяться. При наличии такой капсулы лучше формировать отверстие более узкого диаметра по сравнению с тем, который планируется достигнуть после проведения процедуры. В случае большого диаметра и наличии дефектов в передней гиалоидной мембране риск развития грыжи стекловидного тела увеличивается. Риск возникновения грыжи возрастает ещё больше при нарушении структуры стекловидного тела, когда оно становится разжиженным.
Продолжительный мидриаз так же способствует развитию данного осложнения. Поэтому, важно делать правильную предоперационную подготовку и по возможности отдавать предпочтение мидриатикам короткого действия.
Дислокация ИОЛ в стекловидное тело происходит из-за образования радиальных трещин в задней капсуле. Трещины увеличивают дисцизионное отверстие и ИОЛ смещается в стекловидное тело (Рис. 12, 12.1]. Иногда, ИОЛ остаётся в капсульном мешке, децентрируется и изменяет своё положение, создавая тем самым сильные изменения в рефракции пациента (Рис. 13). Для предотвращения подобных осложнений необходимо заранее оценивать плотность помутнений и морфологическую структуру задней капсулы. Если структура неоднородная по всей поверхности, рекомендуется начинать дисцизию с рыхлых, мягких зон и выбирать низкую мощность лазерного излучения. После каждой вспышки рекомендуется выждать временной промежуток и посмотреть как растягивается капсула. Далее наносить повторные импульсы, наблюдая за формирующимся отверстием и, постепенно, по мере увеличения отверстия и уменьшении натяжения рассекать более плотные участки капсулы. В некоторых случаях достаточно сделать несколько импульсов в зону с наименьшей плотностью и дисцизионное «окно» будет сформировано.
|
Разрыв задней капсулы |
 |
|
Рис. 12. Дислокация ИОЛ в стекловидное тело в момент рассечения мутной задней капсулы |
 |
|
Рис. 12.1. Дислокация ИОЛ в стекловидное тело в момент рассечения мутной задней капсулы |
 |
|
Рис. 13. Дислокация ИОЛ, вследствие удара гидродинамической волны в момент YAG-лазерной дисцизии вторичной катаракты. |
Дистантные повреждения ИОЛ в ходе дисцизии вторичных катаракт возникают достаточно часто. Согласно исследованиям, повреждения ИОЛ в виде сколов, треков и трещин может достигать 91 % [4].
Литые и штампированные линзы больше подвержены повреждениям, чем точёные. Повреждение ИОЛ может быть связано с неправильными настройками лазера, нечёткой фокусировкой, а так же с нарушением фиксации взора пациента. При дислокации или развороте линзы в капсульном мешке, риск её повреждения в ходе дисцизии увеличивается.
Повреждения ИОЛ могут быть связаны с материалом из которого они изготовлены. Риск образования треков, сколов и других повреждений существенно ниже у мягких линз, изготовленных из акрила и гидрогеля. Силиконовые ИОЛ больше других подвержены деформации от лазерного излучения [9]. Согласно исследованиям, повреждения в виде треков на искуственных хрусталиках, изготовленных из ПММА происходят почти в 57 %. ИОЛ из силикона повреждаются почти в 92% случаев, из акрила в 0% [4].
Линзы из силикона имеют двояковыпуклую поверхность. Согласно данной конструкции, выпуклая задняя поверхность позволяет сдерживать миграцию эпителиальных клеток на заднюю капсулу и препятствует развитию вторичной катаракты. Тем не менее, при формировании помутнений на задней капсуле и необходимости воздействия на неё лазером, между капсулой и задней поверхностью ИОЛ остаётся очень маленькое дистантное расстояние, или оно вовсе отсутствует, что влечёт к повреждению линзы в момент дисцизии вторичной катаракты. Поэтому, последнее время отдают предпочтение ИОЛ, которые обеспечивают наличие пространства между задней поверхностью линзы и капсулой.
Вопрос о том, насколько влияют повреждения оптической части ИОЛ на её оптические свойства остается открытым. Согласно одним исследованиям, наличие 100 дефектов в линзе задерживает всего 2 % светового потока, что никак не влияет на остроту зрения и субъективную рефракцию пациента. Другие исследования показывают, что даже незначительное количество дефектов в оптической части ИОЛ изменяет оптические свойства линзы и вызывает у пациента субъективный зрительный дискомфорт. Установлено, что даже единичные дефекты линзы вызывают резкое снижение контраста интерференционной картины.
Следует отметить, что парацентральные повреждения ИОЛ не изменяют её преломляющие свойства в оптической зоне. При нанесении значительных повреждений в оптической зоне возможно ограничение светового потока за счёт эффекта светорассеяния.
Рецидив помутнения возможен при наличии хронических иридоциклитов в анамнезе или послеоперационного иридоциклита, наличии у пациента пигментного ретинита, сахарного диабета и другой соматической патологии. Частота возникновения экссудативных процессов и формирования повторного плёнчатого помутнения после проведения дисцизии в таких случаях резко возрастает.
Для снижения риска подобных осложнений пациентам назначают НПВС (нестероидные противовоспалительные препараты) в виде глазных капель (наклоф, диклоф, индокаллир, неванак и др.) 3 раза в день по 1 капле в течение 1-2 недель после лазерной дисцизии. В некоторых случаях эти препараты по той же схеме назначаются за 1 неделю до проведения планируемой процедуры.
НПВС назначают внутрь в виде таблеток (по 1 таблетке 2 раза в день после приема пищи за 2-3 дня до процедуры и продолжить их применение в течение 2-3 дней после процедуры). Важно помнить о наличии противопоказаний к назначению нестероидных противовоспалительных препаратов в таблетированной форме и тщательно собирать анамнез.
Еще один метод профилактики повторного возникновения помутнений - субконъюнктивальная инъекция кортикостероидов (например, дексаметазона) после дисцизии. Возможно назначение капель с содержанием гормона (дексаметазон, максидекс и др.) по 1 капле 3 раза в день в течение 5-7 дней.
Кортикостероиды не назначаются при офтальмогипертензии, так как провоцируют повышение внутриглазного давления.
ПРОФИЛАКТИКА
Существует ряд мер, для профилактики и предотвращения развития вторичной катаракты.
Например, введение урокиназы переднюю камеру, во время экстракции катаракты с имплантацией ИОЛ, с целью снижения фибринообразования [5].
Ещё один вариант интраоперационной профилактики развития вторичной катаракты - имплантация внутрикапсульного кольца. Кольцо служит механическим препятствием к разрастанию эпителиальных клеток на заднюю поверхность капсулы.
Наиболее оптимальным считается расположение ИОЛ непосредственно в капсульном мешке, поскольку гаптика линзы так же считается механической преградой для миграции эпителиальных клеток с экватора к заднему полюсу. Более того, подобное расположение ИОЛ обеспечивает максимально комфортные условия для дальнейшей YAG-лазерной дисцизии при возникновении такой необходимости.
При наличии макулярной патологии и возможном её развитии и прогрессировании, патологии стекловидного тела или риске отслойки сетчатки некоторые хирурги избирают тактику интраоперационного проведения заднего капсулорексиса сразу после имплантации ИОЛ. Этот метод позволяет избежать в дальнейшем проведения лазерного лечения, что особенно важно для пациентов с сопутствующей глазной патологией и риском развития осложнений при проведении в дальнейшем лазерной дисцизии вторичной катаракты.
Стоит отметить важность назначения противовоспалительной терапии в раннем послеоперационном периоде, после экстракции катаракты и имплантации ИОЛ. Использование НПВС существенно снижает риск развития воспалительной экссудативной реакции и возникновения вторичных изменений в капсуле хрусталика [8].
ЗАКЛЮЧЕНИЕ
На сегодняшний день лазерная оптико-реконструктивная хирургия при наличии помутнений в области иридохрусталиковой диафрагмы является наиболее эффективным методом лечения данной патологии.
Не смотря на ряд преимуществ данной процедуры есть ряд факторов, которые могут привести к нежелательным результатам. Для того, чтобы снизить риски развития осложнений и достигнуть максимально высоких зрительных результатов после лечения, необходимо понимать все этапы данной патологии. Важно не только уметь проводить лазерную дисцизию вторичных катаракт, но и уметь провести полноценный сбор анамнеза, разбираться в классификации плёнчатых помутнений, понимать патогенез и факторы развития вторичных катаракт, знать механизмы воздействия лазерного излучения на структуры глаза, владеть различными техниками дисцизии, уметь предвидеть и предотвратить осложнения, а в случае их возникновения провести правильную и корректную терапию для достижения максимальных зрительных результатов.
СПИСОК ЛИТЕРАТУРЫ
- 1. Белькова А.Г. факторы риска развития экссудативной реакции и фиброза задней капсулы после экстракции катаракты с имплантацией искусственного хрусталика // Вестн. Офтальмологии. - 2001. №6. - С. 7-9.
- 2. Гамидов А.А., Большунов А.А., Бузыканова М.А. оптимизация лазерного лечения пациентов с пленчатыми зрачковыми мембранами после экстракции катаракты при сопутствующем сахарном диабете // сахарный диабет и глаз; научно-практ. конф.; тезисы. - М., 2006. - С. 8486.
- 3. Гамидов А.А., Бородина Н.В. Влияние лазерного излучения на состояние роговицы при проведении лазерной дисцизии зрачковых мембран // Современные методы диагностики и лечения заболеваний роговицы и склеры; научно-практ. конф.: тезисы. - М., 2007. - Т. 1. - С. 217-219.
- 4. Гамидов А.А., Сосновский В.В.,Боев В.И.,Бузыканова М.А. Изучение факторов риска повреждения ИОЛ лазерным излучением // Вестн. Офтальмологии. - 2006. №5. - С. 28-31.
- 5. Евграфов В.Ю. Внутрикамерное введение урокиназы в профилактике фибринообразования при имплантации заднекамерных ИОЛ // Пролиферативный синдром в офтальмологии: междунар. научно-практ. конф., 2-я: тезисы. - М., 2002. -С. 86-87.
- 6. Зуев В.К., Туманян Э.Р.,Стерхов А.В. Роль дизайна заднекамерной «реверсной» ИОЛ в профилактике развития вторичных катаракт и витреоретинальных осложнений в артифакичных глазах при миопии высокой степени // Офтальмохирургия. - 2001. С. 14-19.
- 7. Иванов А.Н. результаты неодимиевого ИАГ-лазераного воздействия при выраженной экссудативной реакции после имплантации интраокулярной линзы // Вестн. Офтальмологии. - 2002. №3. - С. 1315.
- 8. Макаров И.А., Куренков В.В., Полунин Г.С. диагностическое значение денситометрического анализа изображений передней и задней капсулы в хирургии хрусталика // Рефракц. хир. И офтальмология. -2001. -Т. 1. - №2. - С. 26-33.
- 9. Barakova D., Kuchyka P., Kiecka D. et.al. Frequency of secondary cataracts in patients with AcrySof MA30BA and MA60BM lenses // Cesk.-Slov. Ophthalmol. - 2000. - Vol. 56. - №1. - P. 38-42.
- 10. Fankhauser F., Kwasniewska S. Laser in ophthalmology. Basic, diagnostic and surgical aspects. - Hague, Netherlands, 2003.
- 11. Latz C., Migonney V., Pavon-Djavid G. et.al. Inhibition of lens epithelial cell prolifiration by substituted PMMA intraocular lenses // Graefes. Arch. Clin. Exp. Ophthalmol. - 2001. - Vol. 238. - №8. - P. 697-700.
- 12. Morita S., Kora Y., Takahasi K. et.al. Intraocular and anterior persistent hyperplastic primary vitreous // J. Cataract. Refract. Surg. - 2001. - Vol. 27. - №3. - P. 477-480.
