Особенности и преимущества препарата Релпакс: Мигрень
СтатьиМигрень - хроническое заболевание нервной системы, наиболее частым и характерным проявлением которого являются эпизодически возникающие сильные и мучительные приступы односторонней (редко двусторонней) головной боли, сопровождающееся в большинстве случаев тошнотой, рвотой, плохой переносимостью яркого света (фотофобией), громких звуков (фонофобией), а после приступа - сонливостью и вялостью. Характерно повторяемость приступов и наследственная предрасположенность [2].
Эпидемиология мигрени
Мигрень - достаточно распространённое заболевание. В популяции встречается чаще, чем такие хронические заболевания, как сахарный диабет и бронхиальная астма [2-5].
Мигрень является второй по частоте первичной головной болью после головной боли напряжения. Частота заболевания в популяции составляет в среднем 12%. Распространенность мигрени у женщин составляет 18%, у мужчин - 6%, а хотя бы один раз в жизни мигренозный приступ встречается у 25% женщин и у 8% мужчин. Более 85% пациентов, страдающих мигренью, переносят свой первый приступ до наступления 40-летнего возраста. В возрасте 35-45 лет частота и интенсивность мигренозных приступов достигают максимума, после 55-60 лет у большинства больных мигрень прекращается. По данным различных исследований, у 60-70% больных мигрень имеет наследственный характер [6,19,20]. Таким образом,
Экономические потери от различных видов головной боли складываются из нескольких показателей: потеря рабочих дней, снижение эффективности на работе или учебе. Так, в США данные совокупные потери от всех видов головной боли составляют 20 миллиардов долларов в год, снижая продуктивность экономики на 9%. В Европе сосчитали аналогичные потери только от мигрени, и они составили 27 миллиардов евро в год. Эти суммы аналогичны затратам на медицинское обеспечение и экономические потери от деменции, и гораздо больше, чем затраты на другие столь важные заболевания, как инсульты, эпилепсия и расстройства движения вместе взятые [19,20].
2/3 пациентов испытывают во время мигренозной атаки сильную и очень сильную головную боль, которая сопровождается значительным нарушением трудоспособности. Снижение работоспособности и пропуски рабочих дней приводят также значительным экономическим потерям.
К сожалению, менее 50% пациентов, страдающих от головной боли, обращаются к врачу, а среди тех, кто получает лечение, более 70% не удовлетворены его результатом, при том, что терапия мигрени хорошо разработана и, по данным американской ассоциации по изучению головной боли, эффективность правильного лечения может достигать 95% [1].
Таким образом, мигрень очень часто остаётся не выявленной. Пациенты, которые получают лечение, представляют собой только вершину огромного айсберга. Однако и им не всегда назначаются адекватные методы терапии головной боли. В связи с этим, несмотря на в целом доброкачественный характер заболевания, эффективное и безопасное лечение мигрени является на сегодняшний день серьёзной медицинской задачей.
Этиология заболевания
Мигрень - заболевание, при котором часто прослеживаются генетически обусловлен-ные нарушения в сосудистой, нервной и эндокринной системах. При этом предполагается ауто-сомно-доминантный тип наследования. Помимо наследственной предрасположенности, для развития каждого приступа мигрени необходимо воздействие одного или нескольких предрасполагающих, запускающих, факторов (триггеров). Это могут быть эндогенные (например, менструация) или экзогенные (например, бокал красного вина) влияния. Одновременное сочетание всех этих факторов встречается редко, поэтому человек на протяжении своей жизни испытывает мигрень в течение только относительно небольшой части времени [2-5].
Выделены следующие предрасполагающие факторы, которые увеличивают риск развития приступа мигрени [5]:
- Гормональные факторы - у многих женщин мигрень чаще возникает за несколько дней до и после, а также во время менструации, у некоторых - во время овуляции. Другие отмечают, что головная боль беспокоит их больше или, наоборот, меньше, во время беременности, первого месяца после рождения ребёнка или в менопаузе. Часто приступы возникают на фоне приема контрацептивных препаратов, гормонально-заместительной терапии;
- Пищевые продукты и алкоголь - часто головную боль вызывает кофеин (кофе, чай, "Кока-кола", шоколад), никотин, алкоголь (крепкие ликёры и красное вино), сыр и другие молочные продукты, сахарозаменители и кондитерские изделия;
- Психогенные факторы - стресс (при стрессе в организме выделяется адреналин - вещество, способствующее развитию мигрени, поэтому при депрессии, разочаровании, злости тревоге, беспокойстве чаще возникают приступы головной боли); недосыпание или избыток сна, разрядка после избыточных положительных или отрицательных эмоций;
- Физические воздействия - интенсивный или мерцающий свет провоцирует приступы примерно у 30% людей, страдающих мигренью. Яркое солнце, свет стробоскопа могут быть триггерами мигрени; громкий или монотонный шум, сильные запахи.
- Факторы окружающей среды - погодные факторы влияют на биохимические процессы в организме человека. Некоторые люди отмечают, что у них чаще болит голова в сырые и облачные дни, либо в сухую ветреную погоду, либо при изменении атмосферного давления, изменении метеоусловий.
Наиболее важным провоцирующим фактором развития приступа мигрени является колебания уровня половых гормонов у женщин, особенно в репродуктивный период. Об этом свидетельствует тот факт, что в данном периоде разница в частоте мигрени между женщинами и мужчинами максимальна [18, 22].
Психоэмоциональный стресс, переживаемый пациентами, может способствовать возникновению приступов мигрени. Иногда мигрень дебютирует в период тяжёлых жизненных испытаний.
Патогенез мигрени.
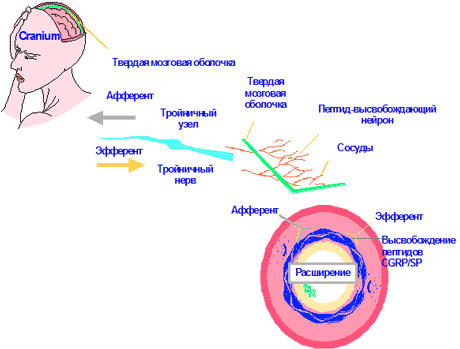
В развитии приступа мигрени важная роль принадлежит чувствительным волокнам тройничных нервов, иннервирующим черепные сосуды и сосуды твердой мозговой оболочки. Во время приступа мигрени тройничные нервы активируется и повышается уровень вазоактивного пептида - CGRP, являющегося маркером активации тройничного нерва и обладающего выраженными сосудорасширяющими свойствами [7-9].
В развитии приступа мигрени выделяют три компонента:
- Активация центральной тригемино-васкулярной системы, а именно спинального тракта тройничного нерва (nucleus tractus caudalis) и его центральных связей.
- Быстро развивающееся нейрогенное (асептическое) воспаление в периваскулярной области:
- Выделяются воспалительные нейропептиды в окончаниях тройничного нерва на сосудах твёрдой мозговой оболочки;
- Развивается вазодилятация преимущественно интракраниальных сосудов, включающих сосуды твёрдой мозговой оболочки и крупные мозговые артерии, увеличивается проницаемость сосудистой стенки;
- Алгогенные вещества плазмы крови проникают в периваскулярное пространство;
- Формируется нейрогенное воспаление.
- Головная боль.
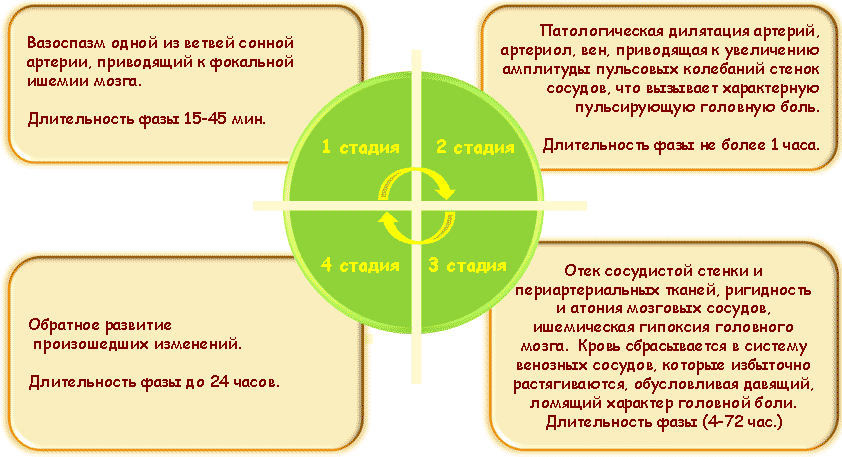
С точки зрения патоморфологии в приступе мигрени выделяют четыре стадии [5].
Патоморфология приступа мигрени
Диагностика и дифференциальная диагностика мигрени.
Диагноз мигрени устанавливают на основании анамнеза в соответствии с критериями Международной классификации головной боли (МКГБ, 2003) [23].
Физикальное обследование и дополнительные методы исследования используют не для постановки диагноза мигрени, а для исключения других видов головной боли.
Согласно данной классификации выделяют следующие формы мигрени.
- Мигрень без ауры.
- Мигрень с аурой.
- С типичной аурой.
- С длительной аурой.
- Семейная гемиплегическая мигрень.
- Базилярная мигрень.
- Мигренозная аура без головной боли.
- Офтальмоплегическая мигрень.
- Ретинальная мигрень.
- Осложнения мигрени: мигренозный статус, мигренозный инсульт.
Мигрень без ауры (простая мигрень) является наиболее распространенной формой (до 75% случаев). В соответствии с Международной классификации головной боли мигрени без ауры - повторяющиеся головные боли, проявляющиеся приступами (атаками) цефалгии продолжительностью 4-72 часа. Типичными проявлениями являются, односторонняя локализация боли, пульсирующий характер, средняя или значительная интенсивность, ухудшение головной боли от обычной физической активности и наличие таких сопровождающих симптомов, как тошнота и/или фотофобия и фонофобия.
Мигренозный приступ состоит, как правило, из трех фаз - продромальной, болевой и постдромальной, однако, часто приступ развивается без предвестников, сразу с головной боли. Для мигрени без ауры характерно наличие рефрактерных периодов.
Диагностические критерии мигрени без ауры:
- A. Наличие не менее 5 приступов, отвечающих критериям В - Г.
- односторонняя локализация
- пульсирующий характер
- интенсивность боли от умеренной до выраженной
- головная боль ухудшается от обычной физической активности или требует прекращения обычной физической активности (например, ходьба, подъем по лестнице)
- тошнота и/или рвота
- фотофобия или фонофобия
B. Продолжительность приступов 4-72 часа (без лечения или при неэффективном лечении)
C. Головная боль имеет как минимум две из следующих характеристик:
D. Головная боль сопровождается как минимум одним из следующих симптомов:
E. Не связана с другими причинами (нарушениями)
Мигрень с аурой ("классическая мигрень") встречается в 25-30% случаев. Мигрени с аурой - расстройство, проявляющееся повторяющимися эпизодами обратимых локальных неврологических симптомов (аурой), обычно нарастающих в течение 5-20 минут и продолжающихся не более 60 минут. Головная боль с характеристиками мигрени без ауры, как правило, следует, за симптомами ауры. В редких случаях головная боль может отсутствовать совсем или не иметь мигренозных черт.
Клиническая картина данной формы мигрени состоит из 4-х, развивающихся друг за другом фаз. Первая фаза - продромальная, появляется за несколько часов до возникновения головной боли и характеризуется сменой настроения, сонливостью, раздражительностью, повышением чувствительности у яркому свету, шуму, запахам. Вторая фаза - аура представляет комплекс очаговых неврологических симптомов продолжительностью не более 60 минут, возникающих вследствие непродолжительного снижения мозгового кровотока в отдельных участках мозга. Трентья фаза - болевая, наступает сразу после ауры. Она продолжается от 4-72 часов и проявляется пульсирующей головной болью, как правило, односторонней, сопровождающейся светобоязнью, тошнотой, рвотой. Четвертая фаза - продромальная, характеризуется постепенным уменьшением головной боли, часто, глубоким сном.
Диагностические критерии мигрени с аурой:
А. Наличие, по крайней мере, 2-х приступов, имеющих признаки пункта Б.
Б. Наличие, по крайней мере, 3-х из следующих признаков:
1. Один или более, полностью обратимые, симптомы ауры, свидетельствующие о локальной кортикальной и / или стволовой церебральной дисфункции
2. По крайней мере, один симптом ауры развивается на протяжении более 4-х минут, или два или более симптомов ауры, которые развиваются последовательно один за другим.
3. Продолжительность симптомов ауры не более 60 минут
4. Головная боль развивается на фоне ауры или не позднее 60 минут после ее исчезновения
В. Наличие головной боли соответствует характеристикам мигрени без ауры.
Комментарии
ПРАКТИКА ПЕДИАТРА
