Структура антибиотикотерапии и противовирусной терапии острого обструктивного бронхита у детей в условиях стационара
Статьи

ЖУРНАЛ "ПРАКТИКА ПЕДИАТРА"
Опубликовано в журнале: «ПРАКТИКА ПЕДИАТРА» ноябрь-декабрь; 2016; стр. 14-17.
О.В. Жукова, к. ф .н., О.В. Руина, к. м. н., С.А. Горбунова, ФГБОУ ВО «Нижегородская государственная медицинская академия» МЗ РФ
Т.Ю. Костарева, О.Ю. Кадников, Т.М. Конышкина, к. м. н., ГБУЗ НО «Нижегородская областная детская клиническая больница»
Заболевания органов дыхания доминируют в патологии детского возраста, оказывая существенное влияние на детскую смертность и обусловливая формирование стойких отклонений в состоянии здоровья детей. Высокий уровень распространенности острых респираторных инфекций у детей - важная социальная проблема, решение которой является одной из основных задач здравоохранения в педиатрии.
Ключевые слова: антибиотикотерапия, противовирусная терапия, острый обструктивный бронхит, дети
Keywords: antibiotic, antiviral therapy, acute obstructive bronchitis, children
Известно, что дети, часто болеющие острыми респираторными инфекционными заболеваниями, составляют группы риска по развитию острых бронхитов, формированию рецидивирующих бронхитов, включая обструктивные формы, и хронической бронхолегочной патологии [1]. Среди них одними из самых распространенных являются бронхиты, которые преобладают в возрасте от 1 до 3 лет и в зависимости от эпидемиологической ситуации по острой респираторной вирусной инфекции составляют 100-200 случаев на 1000 детей. В связи с этим проблема терапии обструктивного бронхита является одной из наиболее важных и актуальных тем в сфере болезней органов дыхания у детей.
Острый обструктивный бронхит (ООБ) -широко распространенная болезнь, поражающая 10-15% детского населения и характеризующаяся растущим уровнем заболеваемости во всем мире [2]. В случаях повторных (2-3 раза и более в течение года) эпизодов бронхита с бронхообструктивным синдромом (БОС) речь может идти о рецидивах обструктивного бронхита. Рецидивирование обусловлено особенностями не бронхита, а пациента [3]. Патогенез рецидивирования бронхита сложен. Инфекционным факторам придают определяющее значение. Острая респираторная вирусная инфекция (ОРВИ) может в определенных условиях способствовать присоединению бактериального воспаления. Размножение микроорганизмов приводит к дальнейшему прогрессированию воспаления как за счет самостоятельного повреждения структуры бронха, так и вследствие активации энзимов воспалительных клеток. Следствием этого становится нарушение мукоцилиарного очищения, что приводит к развитию панбронхита и перибронхита, способствует формированию деформирующего бронхита [4]. Антибиотикотерапия показана лишь при микоплазменном и хламидийном бронхитах. Показанием к назначению антибиотиков при остром бронхите у детей являются: выраженные симптомы интоксикации; гипертермия дольше трех дней; наличие обструктивного синдрома и клинической картины бронхиолита и пневмонии; ранний возраст больных; затяжное течение заболевания (Самсыгина Г.А., 1997). Оптимизация антиботикотерапии базируется на строгих показателях и адекватном выборе наиболее эффективного препарата с учетом антибиотикограммы. Адекватное лечение антибиотиками при бактериальной инфекции позволяет не только купировать симптомы острого воспаления, но и привести к эрадикации возбудителя. Выбор стартового препарата осуществляют эмпирически с учетом вероятной этиологии и чувствительности предполагаемого возбудителя к антимикробным препаратам. При этом всегда предпочтительна монотерапия лекарственным препаратом для приема внутрь. В настоящее время в качестве антибактериальных препаратов первого выбора при лечении бронхитов наиболее широко используют три группы антибиотиков, так называемые препараты «золотого стандарта»: пенициллины (амоксициллин, ингибиторозащищенные пенициллины), цефалоспорины II—III поколения и макролиды. При развитии ООБ на фоне ОРВИ используют противовирусные препараты.
Этиология ООБ может быть различной -вирусной, бактериальной, грибковой, паразитарной, смешанной, а также аллергической. Среди этиологических факторов острого бронхита первичная роль отводится вирусам. Вместе с тем в 40-45% случаев имеет место вирусно-бактериальная ассоциация. В ряде случаев бронхиты могут быть обусловлены атипичной микрофлорой (микоплазмами, хламидиями, легионеллами, пневмоцистами), иногда -грибковой флорой. Среди вирусных возбудителей наиболее частыми бывают вирусы гриппа и парагриппа, аденовирусы, респираторно-синцитиальный вирус, коронавирус, риновирус, вирусы ECHO и Коксаки. Среди бактериальных возбудителей в настоящее время лидируют пневмококк (Streptococcus pneumoniae), гемофильная палочка (Haemophilus influenzae) и моракселла (Moraxella catarrhalis) [5].
Микоплазменная и хламидийная этиология бронхита наиболее часта у детей в первый год жизни и после 10 лет, она может составлять от 25 до 40% случаев [6].
Диагностика и своевременное начало соответствующей терапии во многом определяют прогноз заболевания.
По многочисленным данным как зарубежной, так и отечественной литературы последних лет, наиболее актуальным у больных с БОС рецидивирующего течения представляется изучение роли микробно-вирусных ассоциаций, где одним из инфекционных агентов выступают внутриклеточные возбудители (Chlamidophila pneumonia, Mycoplasma pneumoniae, Legionella spp. и др.) [7-10].
Известно, что хламидии и микоплазмы способны активно влиять на иммунный ответ ребенка, способствуя, с одной стороны, вторичному инфицированию дыхательных путей, а с другой - увеличению бронхиальной гиперреактивности и развитию бронхоспазма.
Целью данного исследования явилось проведение анализа этиотропной терапии ООБ у детей в условиях стационара.
Материалы и методы
Материалами исследования являются истории болезни ГБУЗ НО Нижегородской областной детской клинической больницы (педиатрическое отделение) за 2014 г. В исследование включено 75 историй болезни. Среди пациентов с ООБ и его рецидивами количество мальчиков составило 52 (69,33%), девочек - 23 (30,67%). Все больные получали ранее лечение по месту жительства, в том числе и в стационарных условиях. Причиной перевода в стационар НОДКБ было отсутствие эффекта от проводимой по месту жительства терапии, затяжное течение заболевания и наличие гуморальной активности.
Пациентам, страдающим ООБ, проводилось комплексное обследование, включавшее в себя клинические, инструментальные и лабораторные методы исследований, делался акцент на выявление признаков бактериального воспаления.
Общеклиническое обследование включало изучение жалоб пациента и его родителей, анамнеза, общего состояния: кашель, отделение мокроты, одышка, повышенная температура тела, быстрая утомляемость.
Лабораторные и инструментальные обследования включают в себя: бактериологическое исследование, определение антител к Chlamidophila pneumonia, Micoplasma hominis, Micoplasma pneumonia (61,4% пациентов); рентгенография грудной клетки (97% пациентов); иммунологическое обследование (определение общего уровня иммуноглобулина Е (40%); определение уровня С-реактивного белка; общий анализ крови.
Оценка клинической эффективности лекарственных препаратов. Клиническая эффективность в конце лечения врачами оценивалась как: выздоровление (73%) и улучшение (27%).
Результаты и их обсуждение
Антибиотикотерапия по показаниям проводилась в 78,67% случаев (N=59). Среди них применение цефалоспоринов составило 81,36% (N=48), цефалоспоринов в комбинации с аминогликозидами - 5,08% (N=3), макролидов - 13,56% (N=8) (таблица 1).
Одним из факторов, отягощающих течение ООБ и его рецидивов, является наличие «атипичной» микрофлоры, представленной как бактериями (Chlamydia pneumonia, Micoplasma pneumonia, Micoplasma hominis), так и вирусами (вирус Эпштейн-Барра и цитомегаловирус).
Таблица 1
Антибиотикотерапия пациентов с ООБ/РОБ
| Группа антибиотиков | Количество назначений, чел. (%) |
| Цефалоспорины | 48 (81,36%) |
| Цефалоспорины + аминогликозиды |
3 (5,08%) |
| Макролиды | 8 (13,56%) |
Таблица 2
Количество пациентов с положительным результатом анализа на «атипичную» микрофлору
| «Атипичная» микрофлора | Количество пациентов, чел. (%) |
| Micoplasma pneumonia | 4 (50%) |
| Micoplasma hominis | 1 (12,5%) |
| Chlamidophila pneumonia | 3 (37,5%) |
В анализируемом периоде при госпитализации был выполнен иммуноферментный анализ (ИФА) по определению антител к «атипичной» микрофлоре (Chlamidophila pneumonia, Micoplasma pneumonia, Micoplasma hominis) у пациентов (N=46), госпитализированных по поводу лечения ООБ/РОБ. Антитела класса Ig G к хламидиям и/или микоплазмам были обнаружены у 17,39% обследованных на наличие «атипичной» микрофлоры пациентов (N=8). Из них Micoplasma pneumonia обнаружена у 50% пациентов (N=4), Micoplasma hominis - 12,5% (N=1), Chlamidophila pneumonia - 37,5% (N=3) (таблица 2).
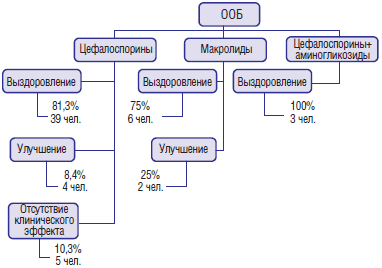
При выявлении «атипичной» микрофлоры назначение антибиотиков макролидного ряда составило 100% (рисунок 1).
Рисунок 1
Клинические эффекты антибиотикотерапии ООБ
В ходе лечения ООБ и его рецидивов проводилась также противовирусная терапия у 60% пациентов (N=45), т.к. у пациентов заболевание сопровождалось ОРВИ. Из них «Виферон» назначался в 88,89% случаев (N=40), «Арбидол» - 8,89% (N=4), «Арбидол» в комбинации с «Изопринозином» - 2,22% (N=1) (таблица 3).
Также в анализируемом периоде был выполнен анализ по определению антител к вирусу Эпштейн-Барра и цитомегаловирусу у 38,7% (N=29) госпитализированных пациентов. Антитела класса Ig G к ЦМВ обнаружены у 24,1% пациентов (N=7), к вирусу Эпштейн-Барра - 34,5% (N=10), к ЦМВ и вирусу Эпштейн-Барра совместно - 41,4% (N=12) (таблица 4).
Таблица 3
Противовирусная терапия у пациентов с ООБ/РОБ
| Противовирусный препарат | Количество назначений, чел. (%) |
| Виферон | 40 (88,89%) |
| Арбидол | 4 (8,89%) |
| Арбидол + Изопринозин | 1 (2,22%) |
Таблица 4
Количество пациентов с положительным результатом анализа на «атипичную» вирусную инфекцию
| Тип вируса | Количество пациентов, чел. (%) |
| ЦМВ | 7 (24,1%) |
| Вирус Эпштейн-Барра | 10 (34,5%) |
| ЦМВ + вирус Эпштейн-Барра | 11 (41,4%) |
Назначение противовирусных препаратов при наличии «атипичной» вирусной инфекции составило 62% (N=18).
В ходе проведенного исследования были выделены следующие схемы антибиотикотерапии при ООБ:
- монотерапия цефалоспоринами (Цефотаксим, Цефтриаксон, Максицеф, Сульперазон);
- монотерапия макролидами (Сумамед, Клацид);
- комбинированная терапия цефалоспоринами с аминогликозидами (Цефотаксим / Цефтриаксон + Амикацин).
Отсутствие клинического эффекта наблюдалось при терапии цефалоспоринами (10,3%). В качестве дополнительной терапии был назначен антибиотик группы макролидов, в результате чего положительный эффект (выздоровление) от проведенной терапии составил 100%.
| Заключение
Антибиотикотерапия ООБ и его рецидивов в анализируемом периоде проводилась в 78,67% случаев; противовирусная - в 60%. Наиболее часто из антибиотиков назначались препараты цефалоспоринового ряда. Клиническая эффективность цефалоспоринов составила 89,70%. При выявлении «атипичной» бактериальной флоры антибиотики макролидного ряда назначались в 100%, что приводило к наступлению положительного клинического эффекта. |
СПИСОК ЛИТЕРАТУРЫ
- Бронхиты и бронхиолиты. Острые обструктивные состояния дыхательных путей у детей /Научно-информационный материал. Российский национальный исследовательский медицинский университет имени Н.И.Пирогова Министерства Здравоохранения и социального развития. Москва, 2011. - 198 с.
- Auvichayapat N., Auvichayapat P., Watanatorn J., Thamaroj J., Jitpimolmard S. Kluver-Bucy syndrome after mycoplasmal bronchitis. Epilep. Behav. 2006; 8 (1): 320-322.
- Мизерницкий Ю.Л., Сорокина E.B. Современные подходы к терапии острых бронхитов у детей. Трудный пациент. - 2008. - № 9. - С. 4-8.
- Палеев Н.Р., Ильченко В.А. Хронический бронхит. Болезни органов дыхания. Руководство по внутренним болезням. Под ред. Н.Р. Палеева. М.: Медицина. 2000. 699 с.
- Бартлетт Дж. Инфекции дыхательных путей. М.-СПб.: БИНОМ-Невский диалект. 2000. 192 с.
- Самсыгина Г.А. Антибиотики в лечении острых бронхитов у детей. Леч. врач. -2001. - № 1. - С. 12-15.
- Зайцева О.В., Скирда Т.А., Самсыгина Г.А Бронхиальная астма у детей, ассоциированная Chlamydiae pneumoniae. В сб. Проблемы инфекционных болезней (клиника, диагностика, лечение). М. 2000. - № 2. - С. 130-134
- Зайцева О.В. Бронхообструктивный синдром у детей с острыми респираторными заболеваниями: современные аспекты терапии. Consil. Medicum. Педиатрия. 2003. - № 2. - С. 18-22.
- Соос P.J., Honeybourne D. Clinical aspects of Chlamydia pneumoniae infection. Presse Med. 1995; 4 (24): 278-282.
- Woodcock A., Lowe L.A., Murray C.S. Early life environmental control: effect on symptoms, sensitization, and lung function at age 3 years. Amer. J. Respir. Crit. Care Med. 2004; 170: 433-439.
Комментарии
ПРАКТИКА ПЕДИАТРА
