Современные принципы терапии бактериального вагиноза
Статьи Опубликовано в :Вопросы гинекологии, акушерства и перинатологии, 2012, т. 11, №2
П.В.Буданов, З.М.Мусаев, А.Г.Асланов
Первый Московский государственный медицинский университет им. И.М.Сеченова
Изучена эффективность инновационного метода терапии бактериального вагиноза с использованием L-аскорбиновой кислоты для местного применения. Доказана высокая (более 90%) эффективность и безопасность препарата Вагинорм-С® для лечения бактериального вагиноза при интравагинальном введении.
Ключевые слова: бактериальный вагиноз, лечение, эффективность, Вагинорм-С®
Modern principles of therapy of bacterial vaginosis
P.V.Budanov, Z.M.Musaev, A.G.Aslanov
I.M.Sechenov First Moscow State Medical University
The efficacy of an innovative method of treatment of bacterial vaginosis using L-ascorbic acid for local application was studied. A high (more than 90%) efficacy and safety of the drug Vaginorm-C® for treatment of bacterial vaginosis in intravaginal introduction has been proven.
Key words: bacterial vaginosis, treatment, efficacy, Vaginorm-C®
Всовременных условиях воспалительные заболевания половых органов характеризуются рядом особенностей: увеличением представительства условно-патогенной флоры, антибиотикорезистентности, трансформацией клинической картины в сторону стертых форм и атипичного течения, высокой частотой рецидивирования и хронизации, что создает значительные трудности в диагностике, лечении и профилактике.
Бактериальный вагиноз (БВ) - одно из самых распространенных заболеваний женских половых органов. Частота встречаемости БВ у больных гинекологических стационаров достигает 87%. В то же время это заболевание протекает бессимптомно у 15-38% женщин [1, 2, 9].
Традиционная схема лечения позволяет быстро купировать симптомы БВ, так как антибактериальные препараты подавляют патогенную и условно-патогенную флору. Однако дисмикробиоценоз влагалища усугубляется, так как одновременно происходит подавление пула лактобацилл, что ведет к потенцированию общих процессов дисбактериоза (рецидиву) [3, 6, 12].
Кроме того, при применении антимикробных препаратов отсутствует восстановление кислой среды влагалища - наиболее важного фактора противоинфекционной защиты. Щелочная среда подавляет рост лактобактерий, в результате формируется накопление их штаммов, не продуцирующих пероксиды.
Антибактериальная терапия ведет к снижению колонизационной резистентности вагинального биотопа и чувствительности к антибиотикам [8, 14].
Широкое распространение инфекционных заболеваний, иммунодефицитных состояний, нерациональная антибактериальная терапия в клинической практике приводят к образованию биопленок, содержащих патогенные и условно-патогенные микроорганизмы во всех микроэкологических нишах.
Исследования последних двух десятков лет подтвердили, что в организме в различных биотопах в подавляющем большинстве случаев бактерии существуют не изолированно, а в форме организованных сообществ - биопленок (biofilm) [10, 13].
Биопленка представляет собой колонии бактерий на слизистых оболочках, чья выживаемость значительно усилена за счет активной кооперации между микроорганизмами и плотной адгезией к слизистым организма хозяина (влагалища). Бактерии в биопленках сохраняют жизнеспособность при концентрациях Н2О2 и молочной кислоты в 4-8 раз более высоких, чем требуется для подавления отдельных бактерий [4, 8, 10].
Основной проблемой в терапии БВ является высокая частота рецидивов. Ведущей причиной повторяющегося дисбактериоза влагалища является резистентность анаэробов к метронидазолу - основному препарату, применяемому при лечении БВ [8, 12].
Вторая причина заключается в образовании устойчивых ассоциаций гарднерелл с другими микроорганизмами в виде биопленки. Устойчивость к антибиотикам биопленки приводит к формированию резистентности всех микроорганизмов, входящих в ее состав [13].
При лечении БВ клиндамицином имеет место резкое угнетение лактобацилл и другой физиологической флоры, что приводит к росту условно-патогенных микроорганизмов и новому рецидиву заболевания.
Использование антибиотиков в обычных и даже повышенных дозах оказывается недостаточным или неэффективным, поскольку в биопленку препараты не проникают в концентрации, способной подавить в ней рост микроорганизмов [13].
Выживаемость бактерий в составе биопленок значительно влияет на эффективность терапии и частоту рецидивов.
Зачастую рекомендуемая антибактериальная терапия не всегда приводит к адекватному ожидаемому положительному результату, нередко вызывает побочные эффекты, рецидивы и подавление роста нормальной микрофлоры.
Широкое распространение БВ, высокая частота рецидивов, тесная патогенетическая связь инфекционных вагинальных поражений с широким спектром других гинекологических заболеваний, увеличение антибиотикорезистентных штаммов микроорганизмов приводят к необходимости поиска оптимальных путей решения проблем женского здоровья.
Среди предрасполагающих к БВ факторов выделяют: перенесенные в детстве инфекции, вирусные заболевания в период полового созревания, хронический тонзиллит, заболевания верхних дыхательных путей, патологию желудочно-кишечного тракта, воспалительные заболевания женских половых органов, нарушение гормонального баланса организма, антибиотикотерапию, нарушения менструального цикла, заболевания шейки матки, снижение иммунитета, патологию обмена веществ (поражения щитовидной железы, диабет и др.), тяжелые соматические заболевания, нейродерматозы, дисбактериоз кишечника, гиповитаминоз и анемию, раннее начало половой жизни, частую смену половых партнеров.
C целью повышения эффективности терапии БВ нами предложена новая схема лечения.
В первую группу вошли 82 небеременные пациентки гинекологического стационара, у которых в процессе обследования был выявлен БВ. Этим пациентам назначали 2-компонентное лечение, включавшее интравагинальное применение антибитотиков с последующим интравагинальным использованием инновационного препарата Вагинорм-С®. Вторая группа (сравнения) включала 37 женщин, которым проводилась стандартная антибактериальная терапия БВ.
Среди всех больных преобладало рецидивирующее течение заболевания. Так, минимальная частота рецидивов достигала 3-4 раз в год.
В ходе проведения исследования у всех женщин были исключены генитальные инфекции с экстравагинальной локализацией первичного очага воспаления. Состав обследованных женщин по возрасту, данным общего и акушерско-гинекологического анамнеза достоверно не отличался. Сравнение проводили, руководствуясь принципами отбора пациенток с одинаковыми нозологиями и соматическим фоном.
В ходе проведения исследования у всех пациенток были исключены: генитальный хламидиоз, микоплазменная инфекция, сифилис, гонорея, генитальный кандидоз и трихомониаз.
Назначение системных препаратов с антибактериальным эффектом на первом этапе лечения неосложненного БВ не оправдано, так как это усугубляет дисмикробиоценоз влагалищного и кишечного ростков микрофлоры, что ведет к потенцированию общих процессов дисбактериоза.
Кроме того, даже при интравагинальном введении антибиотиков отсутствует восстановление рН, происходит подавление роста лактобактерий и индукция накопления штаммов, не продуцирующих пероксиды, возможно развитие резистентности к антибиотикам. Далеко не все антибактериальные препараты безопасны для беременных женщин, особенно в ранние сроки гестации [15].
В настоящее время верифицированы недостатки интравагинального введения препаратов эубиотиков. Так, большинство препаратов содержит лактобактерии кишечного происхождения, которые имеют низкие адгезивные свойства к вагинальным эпителиоцитам, а содержащиеся в них бактерии находятся в биологически неактивном состоянии [4, 7].
Восстановление адекватного состояния микроэкологической ниши базируется на создании оптимальных условий для доминирующего влияния нормальных представителей данного биотопа. Поэтому патогенетический способ терапии БВ должен базироваться на обеспечении нормального роста лактобацилл.
Преобладание естественных бактериальных протекторных агентов не только приведет к восстановлению колонизационной резистентности вагинального биотопа, но и позволит снизить частоту рецидивов нарушений микроценоза влагалища.
Сравнение эффективности лечения проводили между двухкомпонентной схемой (антибиотик и Вагинорм-С® последовательно интравагинально) и однокомпонентным лечением, включавшим только антибактериальную терапию. В обеих группах применяли одинаковые схемы терапии и антибактериальные препараты.
При БВ встречались следующие жалобы: на бели (38,1%), неприятный запах выделений (12,6%), бели в сочетании с неприятным запахом (25%), реже больные отмечали наличие зуда (8,1%), болезненного мочеиспускания (8,1%), болезненности при половом акте (8,1%). Отсутствие любых жалоб при наличии достоверных диагностических критериев БВ вне беременности наблюдалось у 12,5% женщин.
Полученные в ходе исследования данные подтверждают увеличение риска развития БВ при наличии экстрагенитальных заболеваний. Вместе с тем, было обнаружено, что в структуре факторов риска БВ возрастает значение пиелонефрита, который встречается у пациенток с данной патологией в 3,5 раза чаще.
Наиболее значимыми факторами риска в гинекологическом анамнезе у обследованных больных БВ являлись воспалительные заболевания половых органов, эрозия шейки матки, нарушения менструального цикла и самопроизвольное прерывание беременности. При этом частота эрозии шейки матки у женщин с БВ возрастает более чем в 2 раза.
В качестве диагностических критериев БВ учитывался характер выделений, оценка уровня рН влагалищного содержимого, аминотест с 10% раствором КОН и микроскопия нативного и окрашенного по Граму мазка влагалищного содержимого. В соответствии с современными представлениями о клинической диагностике БВ ведущее значение имела микроскопия влагалищного отделяемого, остальные тесты рассматривались как ориентировочные.
Измерение рН влагалищного отделяемого производилось с помощью двух индикаторных тестполосок (Lachema, Чехия). Причем первое определение производилось универсальной индикаторной бумагой (интервал 0-12; шаг 1,0), второе - при уровне рН 4,0-5,0, индикаторной полоской ФАН рН (интервал 3,9-5,4; шаг 0,3).
Качественный тест на присутствие летучих аминов проводился двумя способами: путем добавления капли 10% раствора КОН к капле влагалищного отделяемого на предметном стекле и добавлением 10% раствора КОН на тампон с влагалищным отделяемым.
С целью микроскопического исследования проводился забор влагалищного отделяемого с боковых стенок на границе средней и верхней трети влагалища. Полученный материал использовался для приготовления 4 мазков на предметных стеклах светового микроскопа. Одно стекло использовалось для нативной микроскопии, другое - для окраски 1% метиленовым синим и традиционной световой микроскопии, третье - для окраски по Граму и расширенной микроскопии с целью определения критериев БВ, последний препарат являлся резервным.
Мазки для окраски приготовлялись следующим образом. На предметное стекло наносилась капля влагалищного отделяемого, из которой без добавления растворителей готовился возможно более тонкий мазок. Затем приготовленные мазки фиксировались двумя способами: путем высушивания в сухом воздухе и фиксации над пламенем газовой горелки.
Использовали бинокулярный микроскоп «ЕС БИМАМ», «ЛОМО» (Россия). Проводилась нативная микроскопия в затемненном поле светового микроскопа с оценкой не менее 5 полей зрения при увеличении 16 х 9, 16 х 40. В нативном препарате оценивалось наличие подвижных форм Trichomonada vaginalis, Mobiluncus spp., общая бактериальная обсемененность, наличие ключевых клеток.
Традиционная световая микроскопия препаратов, окрашенных 1% раствором метиленового синего, проводилась при увеличении 15 х 8, 15 х 90. В 3 полях зрения оценивалось количество лейкоцитов, полуколичественно - вагинальный эпителий, качественный состав микрофлоры, наличие ключевых клеток, трихомонад, гонококков, грибов рода Candida. Расширенная микроскопия мазка влагалищного отделяемого, окрашенного по Граму, включала в себя оценку 5 полей зрения в препарате при малом увеличении светового микроскопа (16 х 9), с последующей иммерсионной микроскопией 5 полей зрения при увеличении 16 х 90.
В качестве антибактериальной терапии применяли местные формы клиндамицина в виде 2% вагинального крема. Кроме 119 пациенток, вошедших в исследование, нами были исключены 12 женщин, у которых отмечали неэффективность терапии клиндамицином. Одновременно с проведением антибактериальной терапии проводилась профилактика вагинального кандидоза.
При подтверждении эффективности воздействия антибактериального препарата и отсутствии элементов грибов, в качестве 2-го этапа терапии всем пациенткам основной группы назначали Вагинорм-С® (по 1 вагинальной таблетке, содержащей 250 мг аскорбиновой кислоты, 1 раз во влагалище на ночь на протяжении 6 дней).
Отмечено, что в ряде наблюдений после антибактериальной терапии БВ (клиндамицином в 8,3% наблюдений (1 из 12 обследованных 2-й группы - без Вагинорма-С)) развивался генитальный кандидоз, чего не встречалось после использования Вагинорма-С.
В связи с этим, сразу после проведения антибактериальной терапии БВ осуществлялся лабораторный контроль (в виде микроскопии мазка, окрашенного по Граму) для первичной оценки эффективности лечения и исключения микотического поражения. В дальнейшем клинический и лабораторный контроль осуществлялся через 2 и 6 нед после окончания лечения.
В результате проведения исследования были получены следующие результаты. Использование Вагинорма-С у больных гинекологического профиля с БВ оказалось эффективным при проведении санации влагалища на протяжении 6 дней после антибактериальной терапии (рис. 1).
Вагинорм-С® эффективно восстанавливает кислую среду во влагалище в течение суток после первого применения [16].
Рис. 1. Основные микробиологические показатели состояния микроценоза влагалища на фоне использования Вагинорма-С.
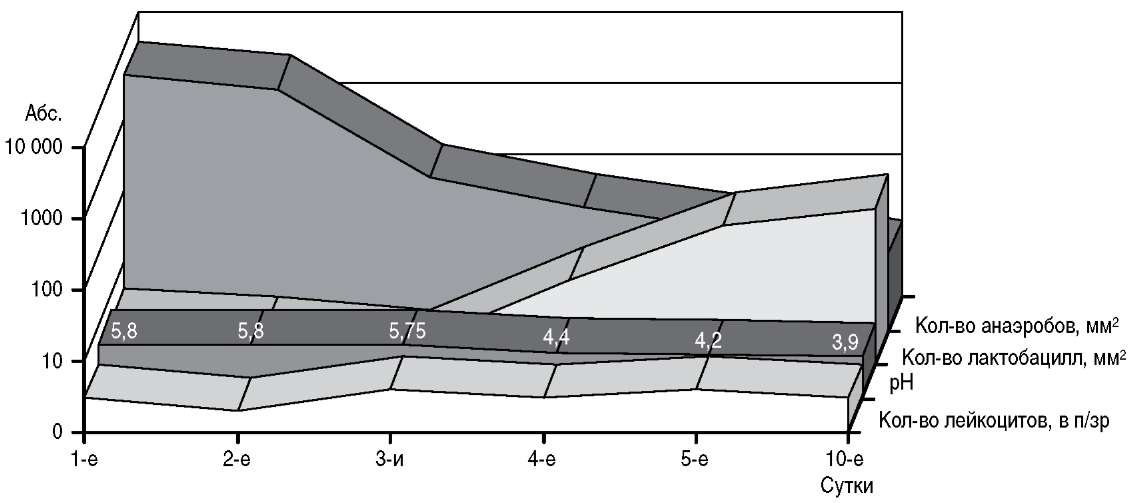
Биопленки разрушаются гораздо быстрее при низком рН, а G. vaginalis генетически не приспособлена жить в кислой среде, поскольку у нее отсутствует ген ArsR, отвечающий за приспособляемость такого рода [5, 11, 13].
Вагинорм-С®, быстро нормализуя рН влагалища, способствует разрушению биопленок, ингибирует рост бактерий, которые не могут размножаться при рН, равном 4,3 и ниже. Это приводит к потенцированию роста пула лактобацилл аутентичного вагинального происхождения.
При снижении рН влагалища в течение нескольких дней происходит выраженное подавление роста анаэробных бактерий и восстановление нормальной флоры (Lactobacillus acidophilus, Lactobacillus gasseri).
Клиническая эффективность лечения БВ была зарегистрирована у 95,1%, а микробиологическая - у 92,86% женщин. При проведении только антибактериальной терапии (без Вагинорма-С) клиническая эффективность достигала 94,6%, а микробиологическая - 91,9%.
При этом клиническая эффективность (регрессия жалоб и нормализация объективных данных) в среднем соответствовала 3,2 дням лечения, а микробиологическая - 2,1 дням.
Пациенток наблюдали в течение 1 года. Контроль состояния микроценоза влагалища проводился каждый месяц. Применение только антибактериального препарата для лечения БВ ассоциировалось с высокой частотой рецидивов, прямо прогрессирующей после завершения терапии (рис. 2).
Рис. 2. Частота рецидивов бактериального вагиноза после антибактериальной терапии.
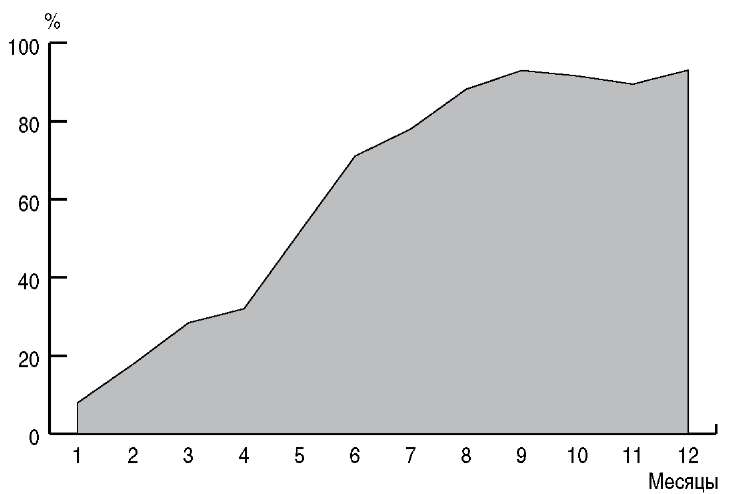
Частота рецидивов БВ после использования Вагинорма-С была ниже минимум в 3,6 раза на каждом этапе катамнестического наблюдения. После проведенного лечения не было отмечено воспалительных заболеваний.
Вагинорм-С® эффективно восстанавливал нарушенный баланс микрофлоры влагалища, в том числе после лечения антибиотиками.
На сегодняшний день Вагинорм-С® не имеет аналогов на российском рынке. Данная форма Вагинорма-С в виде вагинальных таблеток с особой структурой обеспечивает пролонгированное действие препарата в течение суток. В отличие от других препаратов для лечения БВ, Вагинорм-С® не содержит антибиотиков и обладает уникальным принципом действия, который позволяет избавиться от патогенных микроорганизмов и при этом сохранить нормальную вагинальную флору. Именно поэтому Вагинорм-С® не только эффективен, но и обеспечивает высокий уровень безопасности для женщин.
Следует отметить, что Вагинорм-С® обладает высокой переносимостью - при его использовании не было отмечено ни одного наблюдения аллергических реакций и других побочных эффектов.
Таким образом, в отличие от монокомпонентной антимикробной терапии, применение Вагинорма-С снижает частоту рецидивов. В результате применения Вагинорма-С для коррекции нарушения микроценоза влагалища значительно снижается частота ассоциированных с инфекцией гинекологических заболеваний.
Использование Вагинорма-С для лечения БВ в качестве второго этапа терапии позволяет добиться высокой клинической и микробиологической эффективности лечения, обеспечивает безопасное и высококомплаентное лечение, длительный безрецидивный промежуток.
Литература
1. Байрамова ГР. Бактериальный вагиноз. Гинекология. 2001;3(2):52-4.
2. Стрижаков АН, Давыдов АИ, Баев ОР, Буданов ПВ. Генитальные инфекции. М.: Издательский дом «Династия», 2003.
3. Кира ЕФ. Комбинированная терапия инфекционных заболеваний женских половых органов. Гинекология. 2010;12(1):26-9.
4. Липова ЕВ, Болдырева МН, Витвицкая ЮГ. Новый высокочувствительный способ диагностики дисбаланса нормо- и условно-патогенной биоты у женщин на ранних стадиях. Consilium medicum. 2009;11(6): 47-51.
5. Молчанов ОЛ, Тимошкова ЮЛ, Абашин ВГ. О роли модуляции кислотности влагалищной жидкости в терапии бактериального вагиноза. Гинекология.2010;12(1):33-6.
6. Никонов АП, Асцатурова ОР. Вульвовагиниты (в помощь практическому врачу). Гинекология. 2002;4(3):122-5.
7. Прилепская ВН. Особенности инфекционных процессов нижнего отдела половых путей. Возможности терапии препаратами для локального применения. Гинекология. 2000;2(2):57-9.
8. Ehrstrom S, Daroczy K, Rylander E, Samuelsson C, Johannesson U, Anzen B, et al. Lactic acid bacteria colonization and clinical outcome after probiotic supplementation in conventionally treated bacterial vaginosis and vulvovaginal candidiasis. Microbes Infect. 2010;13.
9. Fethers KA, Fairley CK, Hocking JS, Gurrin LC, Bradshaw CS. Sexual risk factor sand bacterial vaginosis: a system aticre view and meta-analysis. Clin Infect Dis.2008;47(11):1426-35.
10. Hale LP, Swidsinski A, Mendling W. Bacteria associated with bacterial vaginosis. N Engl J Med. 2006;354(2):202-3.
11. Hogan VK, Culhane JF, Hitti J, Rauh VA, McCollum KF, Agnew KJ, et al. Relative performance of three methods for diagnosing bacterial vaginosis during pregnancy. Matern Child Health J. 2007;15.
12. Klatt TE, Cole DC, Eastwood DC, Barnabei VM. Factors associated with recurrent bacterial vaginosis. J Reprod Med. 2010;55(1-2): 55-61.
13. Swidsinski A, Mendling W, Loening-Baucke V, Swidsinski S, Dorffel Y, Scholze J, et al. An adherent Gardnerell avaginalis biofilm persists on the vaginal epithelium after standard therapy with oral metronidazole. Am J Obstet Gynecol.
2008;198(1):97, 1-6.
14. Tanaka Y, Naganawa M, Sakai M, Saito S. Fundamental study of a newly developed medium on detection of Lactobacillus. Rinsho Biseibutshu Jinsoku ShindanKenkyukai Shi. 2006;17(1):23-32.
15. Thulkar J, Kriplani A, Agarwal N. Utility of pH test & Whifftestin syndromic approach of abnormal vaginal discharge. Indian J Med Res. 2010;131:445-8.
16. Polatti F, Rampino M, Magnani P, Mascarucci P. Vaginal pH-lowering effect of locally applied vitamin C in subjects with high vaginal pH. Gynecological Endocrinology. 2006 April; 22(4):230-4.
- Информация о соавторах:
- Мусаев Закир Мусаевич, доктор медицинских наук, профессор кафедры акушерства, гинекологии и перинатологии лечебного факультета Первого Московского государственного медицинского университета им. И.М.Сеченова
Адрес: 119991, Москва, ул. Трубецкая, 8, стр. 2 Телефон: (499) 782-3341
Асланов Александр Гургенович, кандидат медицинских наук,
доцент кафедры акушерства, гинекологии и перинатологии лечебного
факультета Первого Московского государственного медицинского
университета им. И.М.Сеченова
Адрес: 119991, Москва, ул. Трубецкая, 8, стр. 2
Телефон: (499) 782-3341
