Радикальная простатэктомия
Статьи| »» Содержание | Б.П. Матвеев, Б.В. Бухаркин, В.Б. Матвеев |
Глава 7. Радикальная простатэктомия
Возможно ли уменьшить смертность от рака предстательной железы путем ранней диагностики и агрессивного лечения?
Является ли локальный рак простаты реальной угрозой для жизни больного, и как скоро наступает прогрессирование при отсутствии лечения? К сожалению, четкого ответа на этот вопрос на сегодняшний день нет, так как достаточные по объему рандомизированные исследования, сравнивающие активное раннее лечение с наблюдением, только начинаются, и результаты будут получены через много лет. К тому времени сменится не одно поколение урологов. Тем не менее, этот вопрос вызывает громадное количество споров и дискуссий, а практикующим врачам необходимы совершенно конкретные руководства к действию.
Чтобы попытаться ответить на этот вопрос давайте проследим развитие локального рака простаты и его влияние на продолжительность и качество жизни у больных, оставленных под наблюдением. Для начала проанализируем результаты многолетних исследований сывороточного ПСА и результаты отсроченного лечения больных раком простаты.
Наибольшее по объему исследование, проведенное в США на добровольцах, регулярно посещавших клинику и сдававших анализ крови на протяжении многих лет, показало, что уже за 15 лет до установления диагноза, больные диссеминированным раком простаты имели сывороточный ПСА значительно выше, чем у контрольной группы, и у больных с ДГП или с локальным раком простаты (Carter et al, 1992). Ежегодное увеличение ПСА у этой группы было также выше по сравнению с остальными. В среднем за 9 лет до диагностирования метастазов начинался экспотенциальный рост ПСА. Из этих цифр можно заключить, что больные диссеминированным раком предстательной железы уже имели нераспознанное распространенное заболевание по крайней мере за 10 лет до установления диагноза. Из этого в свою очередь следует, что 10 летняя выживаемость не может служить показателем преимущества того или иного вида лечения у больных раком простаты. Напротив, количество умерших больных за это время отражает тех, у кого на момент проведения лечения уже присутствовало распространенное заболевание, т.е. тех, кто напрасно подвергся радикальному лечению. Carter (1996) заключает, что:
1) у большинства больных раком простаты ПСА нарастает экспотенциально с неизбежной клинической прогрессией болезни;
2) даже при агрессивных малодифференцированных формах рака простаты существует промежуток между начальной формой заболевания и переходом ее в диссеминированную форму, когда возможна ранняя диагностика с помощью ПСА.
Другие исследования также говорят, что биохимическое прогрессирование начинается за 4-5 лет до появления клинических проявлений распространенного рака простаты. (Gann et аl, 1995). Таким образом, ранняя диагностика с помощью ПСА дает нам уникальную возможность начать лечение своевременно, или, по крайней мере, на несколько лет раньше, когда оно эффективно.
Далее, чтобы решить надо ли вообще лечить больных раком предстательной железы на ранних стадиях, обратимся к самым большим сериям наблюдений по отсроченному лечению локального рака простаты. К сожалению, большинство исследований не лишено артефактов оценки выживаемости, что может привести к неверным преждевременным умозаключениям. Так например, Johanosson et аl, (1992), анализируя результаты отсроченного лечения 223 больных со средним сроком наблюдения 10 лет, получает прекрасные показатели 5 и 10 летней выживаемости - 94 и 87% соответственно. При этом не учитывалось, что в течение первых 2 лет в исследование включались лишь больные с хорошо дифференцированными опухолями (G1), которые и составили группу больных с наибольшим сроком наблюдения. Кроме того, у части больных диагноз был верифицирован лишь цитологически, что не исключает возможности включения в исследование здоровых пациентов с ложноположительными результатами цитологического исследования (Servoll et аl, 1992). Тем не менее, Johanosson (1992) приходит к выводу, что наблюдение за больными более 10 лет не имеет смысла, т.к. результаты выживаемости останутся прежними.
Одним из преимуществ ретроспективных исследований является то, что они практически лишены артефактов набора больных. В Швеции, где популярно отсроченное лечение рака предстательной железы, были проведены очень интересные исследования. Aus et al, (1994) проанализировал 514 больных, умерших от рака простаты в периоде 1988 по 1991 годы. Максимальный срок от установления диагноза до смерти у этих больных составил 25 лет. Автор пришел к двум поразительным выводам. Во-первых, срок наблюдения при оценки выживаемости больных раком простаты является чрезвычайно важным показателем. Так из всех больных не имевших метастазов на момент установления диагноза, 50% в конечном итоге погибли от прогрессирования заболевания. Смертность же больных проживших более 10 лет, составила 63%. Таким образом, смертность от рака предстательной железы не снижается после 10 лет наблюдения, а наоборот, оказывается удивительно высокой при увеличении срока наблюдения более 10 лет. Это положение справедливо в отношении всех стадий Т и уровней дифференцировки G. (Hugusson et аl, 1995). Минимальным сроком наблюдения для правильной оценки раково-специфической выживаемости является срок в 15 лет. Aus также подчеркивает важность возраста на момент установления диагноза. Среди больных моложе 65 лет 75% в конечном итоге умирают от рака простаты при отсутствии радикального лечения.
Другое, не менее интригующее ретроспективное исследование, проведенное также в Швеции, и включающее 6 890 пациентов, аналогично продемонстрировало роль возраста пациентов. Так у больных с высокодифференцированной аденокарциномой простаты (G1) сокращение жизни колеблется в зависимости от возраста на момент установления диагноза - от 1.2 года у мужчин старше 75, до 11 лет у мужчин в возрасте 45-50 лет (Gronberg, 1994).
Смертность больных моложе 60 лет составила 80%, от 60-69 лет - 63%, 53% у мужчин 70-79 лет и 49% у мужчин старше 80 лет.
Смертность в зависимости от степени дифференцировки опухоли составила 40% при высокодифференцированной, 54% при умеренно дифференцированной и 72% при низкодифференцированной аденокарциноме. (Damber et al, 1996).
Принимая во внимание, что большинство локальных раков предстательной железы являются умеренно дифференцированными, можно предположить, что более 50% больных, не подвергшихся радикальному лечению, погибнут от этого заболевания в течение 15 лет.
В заключение следует отметить, что сторонники консервативного подхода игнорируют тот факт, что в Швеции, где радикальное лечение не принято, более 55% больных раком простаты умирают непосредственно от рака простаты (Gronberg et аl, 1997). Напротив, в США, где широко выполняется радикальная простатэктомия и различные модификации лучевой терапии только 20-30% больных раком простаты умирают от этого заболевания.
Исходя из всего вышесказанного следует, что молодые, больные раком предстательной железы с ожидаемой продолжительностью жизни более 10 лет имеют значительно больший риск погибнуть от рака простаты и должны рассматриваться как кандидаты для агрессивных видов лечения - хирургического или лучевого.
Вопросы гипердиагностики.
Защитники выжидательной тактики при раке предстательной железы имеют еще один аргумент, хотя и не выдерживающей критики, но заслуживающий внимания и обсуждения. Какова клиническая значимость маленьких непальпируемых раков?
Клиническая стадия T1c (биопсия)
Широкое применение ПСА и трансректального ультразвука привело к более раннему выявлению опухолей, многие из которых не пальпируется при ректальном исследовании. При этом количество не пальпируемых раков выявленных в результате ТУР простаты уменьшилось, но зато резко возросло количество опухолей, выявленных в результате трансректальных биопсий по поводу повышенного ПСА - клиническая стадия T1c. Биологическая значимость этих опухолей не ясна. Возникает закономерный вопрос о том, не являются ли эти рано выявляемые опухоли латентными не угрожающими жизни раком с низким биологическим потенциалом?
Клинические и гистологические характеристики не пальпируемых раков простаты недавно были опубликованы в различных сообщениях (табл. 28).
Таблица 28. Патологоанатомические находки при клинической стадии T1c (%).
| N больных | V < 0,5 cм3 | рT1-Т2 | рТ3 | Опухоль по краю резекции |
Инвазия семенных пузырьков |
Mts л/у | |
| Osterling, 1993 | 208 | 11 | 53 | - | 34 | 9 | 3 |
| Humphrey & Catalona, 1996 | 100 | 32 | 59 | 41 | 34 | 5 | 1 |
| Epstein, 1994 | 157 | 26 | 51 | 34 | 17 | 6 | 4 |
Как видно из таблицы большинство опухолей простаты с клинической стадией T1c имеют объем больше 0.5 см3, соответственно являются клинически значимыми и требуют активного лечения. Более того, практически в половине наблюдений имеет место расхождение клинической и патологической стадий с явной тенденцией недооценки степени распространенности процесса. Вопросы неточности дооперационного стадирования подробно рассмотрены в других главах.
РАДИКАЛЬНАЯ ПОЗАДИЛОБКОВАЯ ПРОСТАТЭКТОМИЯ
Радикальная промежностная простатэктомия была впервые описана Hugh Young в 1905 году. Радикальная позадилобковая простатэктомия была предложена Mitlin в 1947 году и сравнительно недавно нервосберегающая простатэктомия была подробно описана и внедрена в практику Walsh в 1983 году. Оба вида радикальной простатэктомии имеют своих сторонников. Основным недостатком промежностной операции является необходимость второй операции - лимфаденэктомии для оценки тазовых лимфатических узлов. Частично эта проблема была решена с приходом лапароскопической диссекции лимфатических узлов. Сравнение промежностной и позадилобковой простатэктомии не выявило значительного отличия в вопросах длительности операции, частоты положительных срезов и послеоперационных осложнений. Однако кровопотери и необходимость трансфузии крови при позадилобковой простатэктомии в среднем больше.
Хирургическая анатомия предстательной железы. Точное знание анатомических структур и их взаимоотношений при выполнении радикальной простатэктомии позволяют значительно снизить частоту интраоперационных осложнений, сохранить больному потенцию, контроль за мочеиспусканием и одновременно радикально выполнить операцию.
Предстательная железа получает артериальное кровоснабжение через нижнюю пузырную артерию (из системы внутренней подвздошной артерии). После того, как последняя отдает мелкие ветви к семенным пузырькам, основанию мочевого пузыря и основанию простаты, ее конечные крупные уретральные и капсулярные ветви проходят по заднблатеральной поверхности простаты и кровоснабжают ее наружные отделы, а также дают мелкие ветви курогенитальной диафрагме промежности (Flocks 1937).
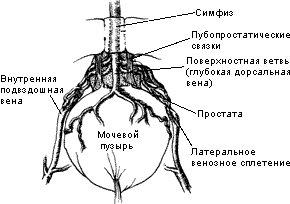
Вены предстательной железы дренируются в венозное сплетение Санторини. Понимание структуры этого сплетения необходимо, т.к. именно дорсальный венозный комплекс является источником массивных интраоперационных кровотечений, в случае которых визуализация верхушки простаты крайне затруднена.
Из глубокой дорсальной вены полового члена после прохождения сквозь урогенитальную диафрагму формируется поверхностная дорсальная вена полового члена и латеральные венозные сплетения (Reiner & Walsh 1979). Поверхностная дорсальная вена полового члена хорошо визуализируется между пубопростатическими связками во время позадилобковой простатэктомии и сообщается через коммуникантные вены с венами мочевого пузыря и эндопельвикальной фасции. Латеральные венозные сплетения находятся непосредственно под этой фасцией по обе стороны предстательной железы и свободно сообщаются со срамным, запирательным и пузырными венозными сплетениями, из ветвей которых формируется нижняя пузырная вена, впадающая во внутреннюю подвздошную вену.
Основные притоки дорсальной вены полового члена и сплетения Санторини проходят внутри простатической фасции. По передней поверхности простатическая фасция плавно переходит в истинную капсулу простаты. Латерально простатическая фасция сливается с фасциальным футляром мышц тазового дна - levator fascia, формируя латеральную тазовую фасцию - lateral pelvic fascia (Myers, 1994). Артерии и автономные нервные стволы, кровоснабжающие и иннервирующие простату проходят между листками levator fascia и prostatic fascia. От прямой кишки предстательная железа отделена тонким слоем соединительной ткани, покрывающим также заднюю поверхность семенных пузырьков - фасцией Деновильера (Denonvilier fascia). У основания простаты и семенных пузырьков толщина фасции наибольшая, а у верхушки простаты фасция истончается перед своим окончанием на поперечно-полосатом сфинктере уретры.
Варианты отхождения срамных артерий (от запирательной, верхней или нижней пузырной артерий), кровоснабжающих кавернозные тела, нередко приводят к необходимости перевязки последних во время радикальной простатэктомии. Это является одним из факторов, приводящих к эректильной дисфункции (Polascik and Walsh, 1995).
Рис. 9. Схема венозного сплетения Санторини.
Автономная иннервация органов малого таза осуществляется с помощью тазового сплетения. Последнее формируется из парасимпатических висцеральных преганглионарных волокон, начинающихся в сакральном центре на уровне S2-S4 и симпатических волокон, начинающихся на уровне Th-112 (Walsh and Donker, 1982). Тазовое сплетение располагается ретроперитонеально, по обе стороны от прямой кишки, на расстоянии 8-10 см от анального канала. Ветви нижней пузырной артерии и вены пронизывают тазовое сплетение, дающее висцеральные ветви к мочевому пузырю, мочеточникам, семенным пузырькам, простате, прямой кишке, мембранозной уретре и кавернозным телам. Кроме того, отдельные ветви, содержащие соматические моторные аксоны проходят через тазовое сплетение и иннервируют levator ani и поперечно-полосатый сфинктер уретры. Нервы, иннервирующие простату, мембранозную уретру и кавернозные тела проходят по бокам от простаты между ней и прямой кишкой, формируя вместе с сосудами сосудисто-нервные пучки, которые видны интраоперационно и служат ориентирами при выполнении нервосберегающей простатэктомии (Walsh and Donker, 1982).
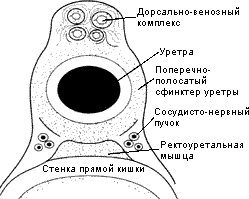
Пассивный контроль за мочеиспусканием осуществляет поперечно-полосатый сфинктер уретры, состоящий из медленных устойчивых к усталости мышечных волокон. Сфинктер состоит из циркулярных мышечных волокон, окружающих мембранозную уретру и переходящих на верхушку простаты (рис. 10) (Myers 1987). Это важно понимать при выделении верхушки простаты и мембранозной уретры.
Рис. 10. Схематическое взаимоотношение поперечно-полосатого сфинктера уретры, дорсального венозного комплекса, прямой кишки, ректоуретальной мышцы и сосудисто-нервных пучков.
Активный контроль за мочеиспусканием осуществляется посредством произвольных сокращений levator ani. Иннервация поперечно-полосатого сфинктера уретры и levator ani осуществляется преимущественно через срамные нервы. Дополнительная иннервация осуществляется через соматические моторные нервные окончания, проходящие через тазовое нервное сплетение (Zvara et аl., 1994). При выполнении упражнений по укреплению мышц сфинктерного механизма, которые назначают в послеоперационном периоде, больные по сути сокращают мускулатуру levator ani. Однако поскольку поперечно-полосатый сфинктер уретры имеет тот же источник иннервации, то при сокращениях levator ani происходит и его укрепление, необходимое для пассивного контроля за мочеиспусканием.
Предоперационная подготовка. Операцию следует проводить не менее чем 6-8 недель спустя после трансуретральной резекции простаты. После биопсии простаты воспалительные явления в окружающих тканях также обычно стихают через несколько недель, и операцию производят в эти же сроки. Очистительная клизма утром в день операции, бинтование нижних конечностей и заблаговременное прекращение приема антикоагулянтов длительного действия также обязательны.
Хирургическая техника. Наиболее исчерпывающее описание позадилобковой простатэктомии сделано Walsh (1983), и в этом разделе мы лишь остановимся на наиболее существенных моментах операции.
В мочевой пузырь устанавливается катетер Фолея. Нижнесрединная внебрюшинная лапаротомия протяженностью от симфиза до пупка производится в положении больного на спине в небольшом положении Трендэленбурга и при немного разломанном на уровне пупка операционном столе. Этим достигается увеличение расстояния между симфизом и пупочным кольцом.
Тазовая лимфаденэктомия. После обнажения Ретцевого пространства брюшина мобилизуется и смещается так, чтобы обнажить общие подвздошные сосуды от уровня их бифуркации. Пересечение vas deferens на этом уровне не обязательно. Лимфаденэктомия должна предшествовать простатэктомии, т.к. по сути она носит не лечебный, а диагностический характер. Лимфодиссекция начинается с рассечения фасциального футляра общей подвздошной вены. Вопрос о сохранении лимфатических коллекторов, идущих вдоль общей подвздошной артерии - спорный. Walsh рекомендует сохранять последние для нормального лимфооттока от нижних конечностей (Walsh, 1998). После "сбрасывания" с общей подвздошной вены клетчатки с лимфоузлами лимфодиссекция продолжается далее вглубь по стенке малого таза до обтураторного нерва, каудально до бедренного канала и краниально до бифуркации общей подвздошной артерии, из развилки которой удаляются лимфатические узлы. По окончании лимфодиссекции наружная подвздошная вена, начальная часть внутренней подвздошной артерии, обтураторный нерв и боковая стенка малого таза между ними должны быть практически скелетезированы. Обтураторные сосуды по возможности следует оставлять интактными, т.к. они играют роль в сохранении потенции (Peters, 1996). Аналогичная операция выполняется с противоположной стороны. Следует отметить, что при поражении одной доли простаты, вероятность поражения ипсилатеральных лимфатических узлов выше, что нужно учитывать при выполнении лимфодиссекции.
Исторически считалось, что при выполнении радикальной простатэктомии хирург отправлял удаленные лимфатические узлы на срочное гистологическое исследование, т.к. в случае обнаружения метастазов операция на этом, как правило, заканчивалась. С появлением ПСА изменился контингент больных, подвергающихся радикальной простатэктомии, улучшилось дооперационное стадирование и появилась возможность дооперационно оценить вероятность наличия метастазов в лимфатических узлах. Существует много публикаций, говорящих о том, что при наличии у больного хорошо или умеренно дифференцированной опухоли (Глисон 2-7) и отсутствии явного поражения лимфатических узлов срочное гистологическое исследование последних не обязательно (Sgrignoli et аl.,1994). Более того, многие авторы указывают на возможность невыполнения лимфаденэктомии при пальпаторно нормальных лимфатических узлах, Глисоне <7 и ПСА < 10, т.к. вероятность наличия метастазов низка (Bishoffet аl., 1995; Bangmaet al., 1995).
Тем не менее, для определения судьбы последующего лечения и оценки эффективности того или иного метода, информация о состоянии лимфатических узлов является крайне важной и в большинстве клиник лимфодиссекция выполняется (Matveev et al., 1996). О целесообразности продолжения операции у больных с N+M0 говорят результаты интересного ретроспективного исследования из клиники Мейо, проведенного на 790 больных. Радикальная простатэктомия в сочетании с МАБ обеспечила хороший местный контроль и хорошие показатели выживаемости (Seay et аl., 1998). Совершенно очевидно, что для достоверного ответа на этот вопрос необходимы большие рандомизированные исследования, проведение которых крайне затруднено по этическим соображениям.
В заключение следует отметить о возможности выполнения лапароскопической лимфаденэктомии, что особенно актуально при выполнении промежностной простатэктомии или для решения вопроса о радикальной лучевой терапии.
Рассечение внутренней тазовой фасции и мобилизация простаты. После удаления жировой ткани, покрывающей переднюю поверхность простаты с помощью рабочего тупфера, становятся отчетливо видны пубопростатические связки, поверхностная ветвь глубокой вены полового члена между ними и место перехода тазовой фасции на простату (рис. 9, 11). Рассечение эндопельвикальной фасции производится немного латеральное простаты. При этом следует лишь сделать поверхностно небольшое отверстие скальпелем. Вены Санториниева сплетения находятся непосредственно под фасцией и могут быть легко повреждены при неосторожном движении. Артерии и ветви тазового сплетения, идущие к простате, уретре и кавернозным телам, находятся под венозным комплексом. После рассечения тазовой фасции с двух сторон разрез может быть продолжен ножницами по направлению к пубопростатическим связкам (рис. 11). Далее с помощью пальцев, введенных в разрезы фасции, простата легко мобилизуется по латеральной поверхности вплоть до верхушки.
Рис. 11. Радикальная простатэктомия начинается с рассечения эндопельвикальной фасции скальпелем в месте ее перехода на стенки малого таза. Разрез продлевается до пубопростатических связок спереди.
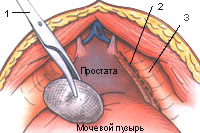
1 - тупфер; 2 - линия разреза фасции таза; 3 - боковая стенка таза
Рассечение пубопростатических связок и перевязка дорсального венозного комплекса. Этот этап операции является наиболее ответственным и при его выполнении излишняя поспешность нежелательна. Важно понимать, что перевязка дорсального комплекса возможна только после пересечения пубопростатических связок. Последние являются не просто короткими тяжами, а скорее имеют пирамидальную форму и значительную протяженность, фиксируя к симфизу не только простату, но и мембранозную уретру (Steiner, 1994). Рассечение пубопростатических связок осуществляется только под контролем зрения на глубину не больше нужной для мобилизации простаты. После адекватного рассечения связок простата становится значительно мобильней и легко смещается кзади, тем самым обеспечивая лучший доступ к венозному комплексу. Перед перевязкой глубокого комплекса лигируется, или коагулируется и пересекается поверхностная вена, что после рассечения пубопростатических связок не представляет значительного труда. Если к этому моменту верхушка простаты была достаточно мобилизована от мышечных волокон levator ani, в мембранозной уретре пальпаторно определяется катетер Фолея и расположенный над передней стенкой уретры массив дорсального венозного комплекса, имеющий толщину до 2 см. Между ними пальпируется небольшое углубление в виде желоба, которое является правильным слоем для проведения диссектора или модифицированной иглы Дешана между этими структурами и наложением лигатуры. При перевязке венозного комплекса простата отводится максимально кзади либо тупфером, либо специальным простатическим ретрактором, тем самым, как бы натягивая вены дорсального комплекса (рис. 11, 12).
Рис. 12. Наложение лигатуры на дорсально-венозный комплекс.
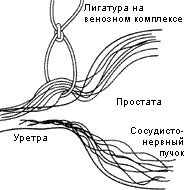
При пересечении венозного комплекса может наблюдаться незначительное кровотечение из уходящих сосудов, которое легко останавливается. В случае продолжающегося кровотечения из дорсального комплекса после его перевязки последний ушивается непрерывным обвивным 2.0 хромированным кетгутовым швом. Особое внимание следует уделить методике пересечения венозного комплекса. Как известно уретра проходит сквозь предстательную железу не строго по центру, а часть простаты кзади от уретры простирается более дистально, чем передняя часть. Поэтому, чтобы разрез не прошел через верхушку простаты, направление скальпеля должно быть под углом 45 градусов к уретре.
Пересечение уретры. После пересечения дорсального венозного комплекса при условии хорошего гемостаза в поле зрения появляется передняя стенка уретры. Сразу же латеральнее и кзади от уретры проходят сосудисто-нервные пучки (рис. 10).
Рис. 13. Рассечение задней стенки уретры. Диссектор заведен под заднюю стенку уретры, чтобы защитить сосудисто-нервный пучок от повреждения.
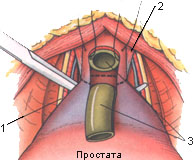
1 - cосудисто-нервный пучок; 2 - фибромаскулярные волокна литеральной тазовой фасции; 3 - катетер Фолея в уретре.
При выполнении нервосберегающей операции прямоугольный диссектор проводится непосредственно под уретрой медиальнее сосудисто-нервного пучка, тем самым предохраняя его от повреждения (рис. 13). Передняя стенка уретры рассекается ножницами до того, как катетер Фолея не появится в поле зрения (рис. 13). Далее некоторые хирурги предпочитают наложить один или несколько швов будущего уретропузырного анастомоза, т.к. после полного отсечения уретры нахождение ее передней стенки может быть затруднено. Однако можно просто ограничиться провизорной лигатурой для дальнейшей идентификации слизистой уретры на другом этапе операции. Катетер Фолея зажимом выводится из уретры, пересекается, и используется для тракции простаты. После этого становится хорошо видна задняя стенка уретры с задней порцией поперечно-полосатого сфинктера, ректоуретральной мышцей и фасцией Денонвильера под ней (рис. 9, 13, 14).
Рис. 14. Мобилизация задней поверхности простаты в слое между прямой кишкой и фасцией Denonvillier. Катетер служит для тракции простаты. Сосудисто-нервные пучки при нервосберегающей операции остаются интактными.
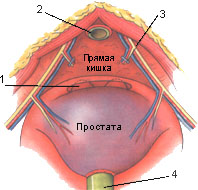
1 - семенные пузырьки покрыты интактной фасцией Denonvillier; 2,4 - уретральный катетр; 3 - лигированные ветви сосудисто-нервного пучка после диссекции тазовой фасции;
Прямоугольный диссектор проводится под этим комплексом в слое между прямой кишкой и фасцией Денонвильера и данные структуры послойно пересекаются скальпелем. Если вы находитесь в нужном слое между прямой кишкой и фасцией Денонвильера, то тупым путем с помощью пальцев простата легко мобилизуется по задней поверхности. Одной из ошибок является неполное рассечение ректоуретральной мышцы. В данном случае выделение задней поверхности простаты обычно затруднено, что говорит, что вы работаете слишком поверхностно. После мобилизации простаты по задней поверхности начинают определяться латеральные ножки простаты, под которыми проходят сосудисто-нервные пучки. Латеральная тазовая фасция представляет собой тонкий слой ткани по бокам от простаты, который рассекается острым путем, после чего латеральные ножки простаты лигируются и пересекаются.
При выполнении нервосберегающей простатэктомии необходимо сохранение сосудисто-нервных пучков, проходящих между листками латеральной тазовой фасции - levator fascia и prostatic fascia. Для этого поверхностный листок латеральной тазовой фасции (levator fascia) рассекается по ходу сосудисто-нервного пучка, обнажая его, и последний "сбрасывается" с простаты после лигирования мелких ветвей, идущих к ней. После освобождения сосудисто-нервных пучков пересекаются латеральные ножки простаты (Walsh, 1998). Использование электрокоагуляции при работе в близости от сосудисто-нервного пучка и чрезмерной тракции простаты может привести к его повреждению и должно избегаться.
Согласно рекомендациям Первых Международных Консультаций по Раку Простаты нервосберегающая операция имеет строгие показания (1996), а именно:
1. Нормальная потенция до операции и сильное желание ее сохранить.
2. Отсутствие пальпируемого узла со стороны сохраняемого сосудисто-нервного пучка.
3. Отсутствие низкодифференцированной опухоли (G3 или Глисон 4-5) в большинстве биопсий.
Отсутствие пальпируемой опухоли в области верхушки простаты, отсутствие опухоли в области верхушки при биопсии. Наиболее безопасным является выполнение нервосберегающей операции с одной стороны при условии отсутствия опухоли в этой доле простаты по данным трансректальной секстантной биопсии.
На этом этапе операции простата мобилизована по задней поверхности, и далее можно приступить к выделению семенных пузырьков и ампулы семявыносящих протоков. Для идентификации этих структур фасция Деновильера рассекается ножницами по средней линии, диссектор заводится под vas deferens, который далее лигируется и пересекается. Аналогично пересекается семявыносящий проток с другой стороны. Нахождение семенных пузырьков, расположенных чуть латеральнее не представляет трудностей. При выделении семенных пузырьков и лигировании кровоснабжающих их сосудов необходимо помнить, что тазовое нервное сплетение расположено на латеральной поверхности последних. Поэтому диссекция семенных пузырьков должна выполняться осторожно при хорошем визуальном контроле.
Отсечение шейки мочевого пузыря. При рассечении передней стенки мочевого пузыря в месте ее соединения с простатой нужно быть уверенным, что линия разреза не проходит через ткань простаты. Как только в просвете мочевого пузыря появляется балончик катетера Фолея, последний сдувается, вводится в рану, берется на держалку и используется для тракции. Для визуализации мочеточниковых устьев в просвет мочевого пузыря устанавливается пузырный крючок. Рассечение задней и боковых стенок шейки мочевого пузыря осуществляется непосредственно по линии перехода последних на простату (рис. 15). После удаления препарата, состоящего из простаты, семенных пузырьков и культей семявыносящих протоков, проводится тщательный гемостаз.
Рис. 15. После открытия шейки мочевого пузыря определяется расположение устьев мочеточников, которые могут быть заинтубированы. Циркулярный разрез по краю простаты завершает мобилизацию.
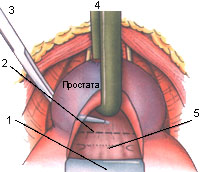
1 - крючок в просвете мочевого пузыря, оттягивающий треугольник от простаты; 2 - линия разреза по задней стенке шейки мочевого пузыря; 3 - мобилизация литеральной стенки мочевого пузыря; 4 - катетер в простатической уретре; 5 - треугольник Льето и устья мочеточников.
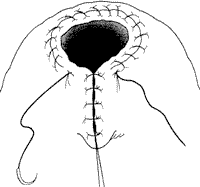
Формирование шейки мочевого пузыря. Если вы сомневаетесь в целостности мочеточников, а также для безопасности при ушивании мочевого пузыря, мочеточники можно закатетеризировать. Для предотвращения образования стриктуры анастомоза слизистая мочевого пузыря выворачивается наружу отдельными кетгутовыми швами. Шейка мочевого пузыря ушивается 2-х рядным кетгутовым швом по типу "ракетки" до диаметра, пропускающего кончик указательного пальца (рис. 16).
Рис. 16. Формирование шейки мочевого пузыря в форме ракетки. Слизистая выворачивается для предотвращения стриктуры.
Показания и методика уретросохраняющей операции. Сохранение шейки мочевого пузыря и проксимальной части уретры поданным разных авторов способствует уменьшению частоты образования стриктур везикоуретрального анастомоза и может способствовать раннему восстановлению контроля за мочеиспусканием (Lee et al., 1997). Этот вид операции имеет свои строгие показания:
1) отсутствие опухоли в переходной зоне и основании простаты
2) отсутствие предшествующих операций на шейке мочевого пузыря (ТУР простаты)
3) отсутствие средней доли
4) ПСА < 10 нг/мл (Lee et al., 1997).
После полной мобилизации семенных пузырьков по задней поверхности мочевого пузыря между ним и простатой появляется визуально определяемая граница. Циркулярная диссекция по этой границе приводит к тому, что между простатой и мочевым пузырем появляется простатическая уретра, протяженностью до 1 см. Последняя пересекается и анастомозируется с дистальной уретрой, с помощью наложения пйти или шести 3-0 хромированных кетгутовых швов (Lee et аl., 1997).
Везикоуретральный анастомоз. Как мы упоминали выше, наложение провизорных швов на дистальную уретру возможно при рассечении последней на первых этапах операции. С одной стороны, это облегчает наложение швов, с другой, в области операционной раны появляются многочисленные держалки, неосторожное обращение с которыми часто приводит к прорезыванию лигатур. В любом случае для создания уретровезикального анастомоза накладывается 4-6 швов, обычно на 12, 2, 5, 6, 7 и 10 часах. В качестве шовного материала лучше использовать хромированный кетгут 3-0. Особенное внимание следует обращать на наложение швов по задней поверхности анастомоза, т.к. при необходимости наложения дополнительных швов на 5-7 часах это практически невозможно. Каждый шов начинается с прохождения иглой стенки уретры. При этом в шов следует захватывать слизистую, подслизистую оболочки и волокна поперечно-полосатого сфинктера. Гладкомышечный слой стенки уретры таким образом не попадает в шов, что способствует лучшему восстановлению контроля за мочеиспусканием (Walsh, 1997). Далее игла проводится через шейку мочевого пузыря. После наложения части швов в уретру вводится катетер Фолея N 16-20 F и проводится в мочевой пузырь. Балончик следует раздуть после наложения всех швов с тем, чтобы его случайно не проткнуть. По завершении наложения всех швов последние поочередно затягиваются по возможности под контролем зрения. Балончик катетера Фолея раздувается до 30 мл. Анастомоз проверяется на герметичность и при ее отсутствии накладываются дополнительные швы. В малый таз устанавливается один или два страховых дренажа. Рана послойно ушивается.
Послеоперационное ведение. На следующее утро после операции больных начинают активизировать. Прием опиоидных анальгетиков с целью обезболивания обычно требуется в течение 2-3 суток, после чего прекрасный обезболивающий эффект достигается внутримышечным или ректальным введением диклофенака. На первые сутки после операции следует ограничиться приемом жидкости, на вторые жидкой нежирной пищи и на третьи сутки обычно возможен переход к нормальному пищевому рациону. Дренажи удаляют по мере прекращения отделяемого, и к концу первой недели больных выписывают с постоянным уретральным катетером. На 21 день уретральный катетер удаляется и пациенты начинают выполнять упражнения для укрепления сфинктерного механизма.
ОСЛОЖНЕНИЯ
Интраоперационные осложнения. Частота серьезных осложнений после радикальной простатэктомии в последние годы значительно снизилась благодаря более анатомичному подходу к операции и накопившемуся опыту хирургов.
Наиболее частым интраоперационым осложнением является венозное кровотечение. Повреждение вен Санториниева сплетения обычно происходит при рассечении эндопельвикальной фасции и при попытке перевязки дорсального венозного комплекса. В случае начавшегося кровотечения единственным способом его остановки является ушивание венозного комплекса, что возможно только после его полного пересечения. При попытке остановить кровотечение при непересеченном дорсальном комплексе, тракция за простату только приводит к большему зиянию поврежденных вен и усилению кровотечения. Хороший гемостаз необходим, т.к. пересечение уретры должно выполняться только в условиях хорошей видимости. При правильном выполнении всех этапов операции кровопотери обычно не превышают 1 литра.
Более редкими осложнениями радикальной простатэктомии являются повреждение прямой кишки (0.6-2.9%) (Zincke et аl, 1994, Hautman et at., 1994) и мочеточника (0.2%) (Hautman et аl., 1994). При немедленно распознанном повреждении прямой кишки края дефекта освежаются и ушиваются 2-х рядным швом. Анальный сфинктер дилятируется и рана промывается раствором антибиотиков. Между прямой кишкой и уретровезикальным анастомозом целесообразно уложить большой сальник, который можно провести в небольшой разрез в брюшине. В послеоперационном периоде больным назначают антибиотики широкого спектра действия против аэробной и анаэробной флоры. При такой тактике больным удается избежать раневой инфекции, тазового абсцесса и ретоуретрального свища (Borland and Walsh, 1992). В случае наличия неблагоприятных моментов как предшествующая лучевая терапия, некомпенсированный сахарный диабет и др., более безопасно наложить колостому. Повреждение мочеточников обычно происходит в непосредственной близости от устья и требует реимплантации.
Ранние послеоперационные осложнения. В современных сериях наблюдений смертность после радикальной простатэктомии (в течение 30 дней после операции) колеблется от 0 до 1.2% (Lemeret al., 1995, Hautman et аl., 1994, Zincke et аl., 1994). (табл. 29).
Таблица 29. Осложнения радикальной простатэктомии (%).
| Осложнения | Zincke et al., 1994 | Hautman et аl., 1994 | Lemer et аl., 1995 |
| Смертность | 0-0.3 | 1.2 | 0 |
| Острый инфаркт миокарда | 0.4-0.6 | 0.7 | 0.7 |
| Повреждение прямой кишки | 0.6-1.5 | 2.9 | 0.6 |
| Ранение мочеточника | - | 0.2 | - |
| Полное недержание мочи | 0.8 | 3 | 1 |
| Стрессовое недержание мочи | 5 | 15 | 19 |
| Тромбоэмболия ветвей легочной артерии | 0.75 | 1.4 | 0.6 |
| Тромбоз глубоких вен нижних конечностей | 1.1 | 1.7 | 1.4 |
| Стриктура анастомоза | - | 8.6 | 8.7 |
| Формирование массивного лимфоцеле | - | 0.2 | - |
Отсроченные кровотечения описаны в 0.5% случаев (Hedican S.R, Walsh Р.С., 1994) и хотя практически всегда поддаются консервативным мероприятиям, могут впоследствии привести к формированию рубцового стеноза шейки мочевого пузыря и недержанию мочи. Поэтому при массивном кровотечении с падением артериального давления Walsh (1998) рекомендует эксплоративную операцию с целью остановки кровотечения и удаления гематомы.
Тромбоз глубоких вен нижних конечностей и тромбоэмболии ветвей легочной артерии наблюдаются у 0.6-1.7% больных (Lemer et аl., 1995, Hautman et al., 1994, Zincke et al., 1994) Подкожное введение малых доз гепарина показало свою эффективность в профилактике этих осложнений.
Частота других осложнений также низка: инфаркт миокарда 0,4-0.7%, сепсис 0.3%, нагноение послеоперационной раны 0.3% (Lemer et аl 1995, Hautman et al., 1994, Zincke et al., 1994).
Стриктура или облитерация уретровезикального анастомоза обычно развивается в первые 6-12 недель после радикальной простатэктомии и частота ее может достигать 8.7% (Lemer et аl., 1995). Причиной тому могут быть недостаточно хорошее сопоставление слизистой мочевого пузыря и уретры. Лечение заключается в бужировании или трансуретральном рассечении стриктуры. К сожалению рецидивы наблюдаются довольно часто и требуют повторных бужировании.
Частота формирования массивного лимфоцеле, требующего дренирования, невелика - 0.2%. При отказе от гепарина или введении его в руку частота его может быть ниже. В половине случаев лимфоцеле разрешается спонтанно или требует аспирации под ультразвуковым контролем. Рецидивов как правило не бывает (Pali et аl., 1997).
Поздние осложнения. В целом частота поздних серьезных осложнений после радикальной простатэктомии в современных сериях наблюдений низка. Заслуживающими внимания являются недержание мочи и импотенция.
По данным Walsh (1994) только у 6% больных через год после радикальной простатэктомии имеется незначительное стрессовое недержание мочи, требующее использование 1 прокладки в день. У 2% отмечается умеренное стрессовое недержание (> 1 прокладки). Ни у одного пациента не отмечалось полного недержания, потребовавшего имплантации искусственного сфинктера. Тем не менее, частота стрессового недержания может значительно варьировать в зависимости от возраста больного, достигая 16% у больных старше 75 лет. (Kerr LA., 1994). Новые методики исполнения радикальной простатэктомии с сохранением шейки мочевого пузыря возможно улучшат эти показатели.
Частота эректильной дисфункции значительно снизилась с введением Walsh в 1983 году анатомичной нервосберегающей радикальной простатэктомии. Частота этого осложнения также зависит от возраста пациента. Так из 503 больных, перенесших простатэктомию в госпитале Джона Хопкинса сексуальную функцию удалось сохранить у 91% больных моложе 50 лет, 75% у больных 50-60 лет, 58% среди больных 60-70 лет и 25% у пациентов старше 70 лет. Аналогичные результаты были получены Catalona и Bigg (1989).
Отдаленные результаты радикальной простатэктомии. Радикальная простатэктомия при правильном отборе больных позволяет добиться прекрасных результатов 10 и 15-летней специфической выживаемости - 90 и 82% соответственно (Zincke et аl., 1994) (табл.30). Современные публикации отмечают более высокие показатели выживаемости после радикальной простатэктомии по сравнению с лучевой терапией при сроке наблюдения 10 и 15 лет (Richie, 1997). Важнейшими прогностическими факторами, влияющими на исход радикальной простатэктомии являются степень дифференцировки опухоли (Глисон), стадия Т и предоперационный уровень ПСА.
Таблица 30. 10 и 15-летняя выживаемость 3170 больных раком предстательной железы (стадия Т1-2с) после радикальной простатэктомии (Zincke et аl., 1994).
| Вид выживаемости | 10-летняя % | 15-летняя % |
| Общая | 75 | 60 |
| Специфическая | 90 | 82 |
| Без клинического рецидива | 72 | 61 |
| Без клинического и биохимического рецидива (ПСА < 0.2нг/мл) | 52 | 40 |
Как видно из нижеприведенных таблиц (табл. 31-32) (Zincke et al., 1994) наилучшим прогнозом обладают больные с высокодифференцированными опухолями (Глисон < 7) и стадией Т1.
Таблица 31. 10 и 15-летняя выживаемость 3170 больных раком предстательной железы после радикальной простатэктомии в зависимости от стадии (Zincke et аl., 1994).
| Вид выживаемости | 10-летняя % | 15-летняя % |
| Общая | ||
| Т1 | 75 | 65 |
| Т2а | 74 | 59 |
| Т2bс | 76 | 59 |
| Специфическая | ||
| Т1 | 95 | 85 |
| Т2а | 90 | 84 |
| Т2bс | 88 | 79 |
| Без клинического рецидива | ||
| Т1 | 90 | 80 |
| Т2а | 75 | 62 |
| Т2bс | 67 | 58 |
| Без клинического и биохимического рецидива (ПСА < 0.2 нг/мл) | ||
| Т1 | 70 | 62 |
| Т2а | 56 | 43 |
| Т2bс | 47 | 37 |
Таблица 32. 10 и 15-летняя выживаемость 3170 больных раком предстательной железы (стадия Т1-2с) после радикальной простатэктомии в зависимости от суммы Глисона (Zincke et аl., 1994).
| Вид выживаемости | 10-летняя % | 15-летняя % |
| Общая | ||
| Глисон < 3 | 78 | 68 |
| 4-6 | 75 | 59 |
| > 7 | 74 | 55 |
| Специфическая | ||
| Глисон < 3 | 95 | 93 |
| 4-6 | 90 | 82 |
| 7 > | 82 | 71 |
| Без клинического рецидива | ||
| Глисон < 3 | 90 | 83 |
| 4-6 | 72 | 60 |
| >7 | 58 | 46 |
Высокий предоперационный уровень ПСА является также неблагоприятным прогностическим фактором в отношении рецидива болезни (Partin & Walsh, 1994) (табл. 33).
Таблица 33. Соотношение предоперационного уровня ПСА и безрецидивного течения заболевания при сроке наблюдения 53 месяца у 666 больных (Partin and Walsh, 1994).
| ПСА нг/мл | Без рецидива (ПСА < 0.2нг/мл) |
| < 4 | 92 |
| 4-10 | 83 |
| 10-20 | 56 |
| > 20 | 45 |
НЕОАДЪЮВАНТНАЯ ГОРМОНАЛЬНАЯ ТЕРАПИЯ
Влияние неоадъювантной гормональной терапии на ПСА, объем простаты, стадию Т, процент наличия опухоли по краю резекции и выживаемость. В настоящее время отмечается новый всплеск интереса к возможностям неоадъювантной гормональной терапии перед радикальной простатэктомией у больных локальным (Т1-Т2) и местнораспространенным (Т3) раком предстательной железы. К сожалению ,у больных с Т3 предоперационная гормональная терапия приводит лишь к уменьшению размеров простаты и не дает преимущества в выживаемости (Oesterling et аl., 1993).
Результаты неоадъювантного лечения в стадии Т2 намного более оптимистичны. Главным преимуществом является значительное уменьшение частоты наличия опухоли по краю резекции. В пяти рандомизированных клинических исследованиях использование неоадъювантной гормональной терапии позволило уменьшить частоту наличия опухоли по краю разреза в среднем с 47 до 22%, уменьшить предоперационный уровень ПСА на 96%, объем простаты на 34% (Labrie et аl., 1993, Soloway et аl., 1995). Однако столь разительное уменьшение объема простаты не означает соответствующего уменьшения стадии (Т) заболевания. Из-за недостаточного срока наблюдений остается не ясным, дает ли неоадъювантная гормональная терапия преимущества в выживаемости. Предварительные результаты говорят об отсутствии ее эффекта в увеличении безрецидивного течения болезни.
Влияние неоадъювантной гормональной терапии на степень дифференцировки опухоли (G). Данный аспект является наиболее дискутабельным. Изменения в эпителии простаты под воздействием гормональной терапии включают выраженную атрофию железистого эпителия с увеличением фибромышечного компонента, нуклеарным пикнозом, вакуолизацией цитоплазмы опухолевых клеток, а также плоскоклеточную метаплазию эпителия протоков. Уменьшение G, т.е. увеличение степени дифференцировки, описано различными авторами (Feguson J. et al., 1994). Как ни странно, другие публикации говорят об обратном, и даже об увеличении G! (Smith D.M. & Murphy, 1994). Данный феномен может быть объяснен избирательным апоптозом наиболее гормональнозависимых (хорошо дифференцированных) клеток. При этом в ткани начинают преобладать низкодифференцированные клетки, что ведет к увеличению суммы Глисона. Именно поэтому сумма Глисона не является показательной и достоверной после проведенной неоадъювантной терапии. Вопрос о целесообразности более длительной неоадъювантной терапии у больных с высокой G по сравнению с больными с низкой G остается открытым.
Влияние неоадъювантной гормональной терапии на операбельность. Гормональная терапия не облегчает работу хирурга и не уменьшает кровопотери, как это предполагалось. Возникающий фиброз в перипростатических тканях значительно затрудняет нахождение правильного слоя и ориентиров для анатомичной мобилизации простаты (Schulman С.С. et al., 1996). При этом также повышается риск повреждения прямой кишки. На сегодняшний день неоадъювантная гормональная терапия не должна предшествовать большинству радикальных простатэктомии и представляется наиболее приемлемой для больных с подозрением на отдаленные метастазы, как метод, позволяющий в некоторых случаях уточнить степень распространенности заболевания, и, в то же время, не оставить больного без лечения.
АДЪЮВАНТНАЯ ТЕРАПИЯ ПОСЛЕ РАДИКАЛЬНОЙ ПРОСТАТЭКТОМИИ.
Значительная часть больных после радикальной простатэктомии имеет высокий риск рецидива заболевания, факторами неблагоприятного прогноза являются высокий предоперационный ПСА, Глисон > 7, прорастание капсулы (рТ3), наличие опухоли по краю резекции и инвазия опухоли в семенные пузырьки.
Прогрессирование может проявляться по-разному: либо в виде местного рецидива либо появления метастазов. Ретроспективный анализ больных с рецидивом после радикальной простатэктомии показал, что наличие опухоли по краю разреза указывает на высокий риск местного рецидива (Gibbons et al., 1986). С другой стороны, инвазия семенных пузырьков обычно связана с высоким риском появления отдаленных метастазов (Elder et аl., 1982). Обнаружение ПСА в сыворотке крови у больных после радикальной простатэктомии обычно указывает на местный рецидив или появление метастазов. Однако следует отметить, что ни каждый больной с определяемым ПСА имеет клиническое подтверждение прогрессии и у 15% таких пациентов при биопсии уретровезикального анастомоза находят элементы доброкачественной гиперплазии простаты (Foster et аl., 1993). Тем не менее, у большинства больных с биохимическим рецидивом в течении 18-24 месяцев появляются клинические признаки болезни. Сравнительно недавние исследования указывают на то, что время появления биохимического рецидива позволяет с определенной долей достоверности предположить, чем вызвано повышение сывороточного ПСА. У большинства больных появление определяемого ПСА более, чем через год после операции, связано с местным рецидивом. Напротив, у половины больных с появлением ПСА в течение первого года после операции, выявляются отдаленные метастазы (Partin et аl., 1994). Скорость нарастания ПСА может также косвенно указывать на причину биохимического рецидива.
Адъювантная лучевая терапия. Дополнительная лучевая терапия у больных с патологической стадией Т3 уменьшает риск местного рецидива с ожидаемых 20-25% до 5% (Gibbons et аl., 1986). Тем не менее, она практически не влияет на появление отдаленных метастазов и выживаемость. У 18-51% больных с биохимическим рецидивом, после адъювантной лучевой терапии, ПСА вновь становится неопределяемым в среднем на 16-24 месяцев (Schild et аl., 1996). Таким образом, лучевая терапия представляется наиболее целесообразной для больных с высоким риском рецидива и нулевым ПСА, и тех, у кого предполагается только местный рецидив. Сочетание адъювантной лучевой терапии с гормональной терапией возможно позволит получить более хорошие результаты.
Адъювантная гормональная терапия. В настоящее время целый ряд исследований показал возможные преимущества ранней максимальной адрогенной блокады после радикальной простатэктомии у больных с метастазами в лимфатические узлы (ТхN+) (Myers et аl,, 1992). Для определения эффективности и преимуществ адъювантной гормональной терапии у больных с высоким риском рецидива необходимы большие рандомизированные исследования. До получения результатов этих исследований пройдет не один год. На данный момент можно только дать общие рекомендации ведения больных с высоким риском рецидива. Больные с прорастанием капсулы простаты только на небольших участках и Глисоном < 6 имеют хороший прогноз и могут просто наблюдаться с регулярным контролем ПСА. Напротив, пациенты с высоким Глисоном (> 8) , явным наличием опухоли по краю разреза, ненулевым ПСА и с инвазией опухоли в семенные пузырьки, вряд ли получат пользу от лучевой терапии и являются кандидатами для ранней гормональной терапии. Группа больных с наличием опухоли по краю разреза и нулевым ПСА, умеренно- и низкодифференцированной аденокарциномой представляется наиболее подходящей для проведения адъювантной лучевой терапии.
Остается открытым вопрос о возможности проведения адъювантной монотерапии антиандрогенами у больных с высоким риском рецидива, желающих избежать побочных эффектов гормонального лечения.
РАДИКАЛЬНАЯ ПРОМЕЖНОСТНАЯ ПРОСТАТЭКТОМИЯ.
Одним из преимуществ промежностной радикальной простатэктомии является выполнение операции в относительно аваскулярной зоне, что обеспечивает наложение уретровезикального анастомоза в условиях отличной видимости.
Основной недостаток - невозможность оценки состояния лимфатических узлов и выполнения лимфаденэктомии. Сохранение сосудисто-нервных пучков представляется также более сложным при промежностном доступе к простате.
Операция осуществляется в положении больного для литотомии. Хирургическим доступом является небольшой подковообразный разрез у основания мошонки. Дорсальный венозный комплекс, вызывающий массу проблем при выполнении позадилобковой радикальной простатэктомии при данном виде операции не пересекается, соответственно, кровопотери значительно меньше. Срок нахождения в стационаре также меньше, 3-4 дня. Трудности при выполнении промежностной простатэктомии возникают при больших размерах простаты или при неблагоприятной анатомии малого таза. В мочевой пузырь вводится металлический буж, что тоже облегчает мобилизацию простаты.
Подковообразный разрез проходит вокруг прямой кишки между бугристостями седалищных костей. Центральное сухожилие промежности пересекается, после чего обнажается седалищно-прямокишечная ямка латеральнее простаты. Предстательная железа путем манипулирования металлическим бужом отводится максимально кпереди, с тем, чтобы облегчить отделение передней стенки прямой кишки от задней поверхности простаты. Пальпация простаты через прямую кишку во время выполнения этого этапа операции помогает избежать повреждения стенки кишки. После рассечения ректоуретральной мышцы прямая кишка отходит кзади, что обнажает всю заднюю поверхность простаты. Далее фасция Деновильера рассекается вертикально, а латеральная пельвикальная фасция, переходящая на простату, сдвигается латерально для того, чтобы сохранить сосудисто-нервный пучок. Дальнейшая мобилизация с обеих сторон с помощью диссектора позволяет идентифицировать и перевязать ножки простаты. После нахождения верхушки простаты и уретры задняя стенка последней рассекается. Тупым путем дорсальный венозный комплекс смещается с передней поверхности простаты. Пальпация металлического бужа облегчает нахождение шейки мочевого пузыря, которая рассекается по передней поверхности. После нахождения мочеточниковых устьев рассекаются латеральные и задняя стенка шейки мочевого пузыря. Диссекция продолжается по задней стенке мочевого пузыря, где после нахождения мобилизуются семенные пузырьки и пересекаются семявыносящие протоки. На культю дистальной уретры и шейку мочевого пузыря накладываются 4-5 швов, которые затягиваются на катетере Фолея. После проверки уретровезикального анастомоза на герметичность к области анастомоза подводятся страховые дренажи и рана ушивается. Больные как правило активизируется на следующий день после операции. После удаления страховых дренажей на 2-3 сутки пациенты выписываются с постоянным катетером и госпитализируются через 2-3 недели для его удаления.
Осложнения радикальной промежностной простатэктомии. Осложнения промежностной простатэктомии во многом сходны с осложнениями позадилобковой операции. Частота импотенции и недержания мочи практически одинаковы, хотя плохая визуализация сосудисто-нервных пучков при промежностном доступе приводит к более худшим результатам нервосберегающих операций. Уровень кровопотери, как мы уже упоминали выше, меньше из-за отсутствия необходимости в перевязке дорсального венозного комплекса. Помимо общих с позадилобковой простатэктомии осложнений существуют осложнения характерные только для промежностной операции. Так частота повреждения прямой кишки значительно выше. Нефизиологическое положение на операционном столе иногда приводит к послеоперационным болям в пояснице и неврологическим расстройствам нижних конечностей.
ВЫВОДЫ.
Локальный рак предстательной железы представляет реальную угрозу для жизни и в конечном итоге неизбежно приводит к гибели больного. Использование ПСА позволяет на 5-7 лет раньше диагностировать заболевание, что дает шанс на излечение посредством радикальной простатэктомии или лучевой терапии.
Радикальная простатэктомия однозначно является одним из наиболее эффективных методов лечения локального рака простаты с низким числом осложнений и позволяет получить хорошие показатели 10 и 15-летней выживаемости. Больные молодого возраста, без серьезных сопутствующих заболеваний должны рассматриваться как кандидаты для этой операции. Правильный отбор больных необходим для достижения полного лечебного успеха и морального удовлетворения хирурга.
Литература
Ackerman P., Adolfsson J., Arai Y. et al. Treatment of localised disease: Treatment of clinically localised prostate cancer.(T1/T2). First International Consultation on Prostate Cancer. Monaco, 1996.
Aus G. Mortality and morbidity after non-curative treatment with aspects on diagnosis and treatment. Scand J Urol Nephrol Suppl, 167:1-41, 1994.
Bangma CM., Hop W.C., Schroder F.H. Eliminating the need for preoperative frozen section analysis of pelvic lymph nodes during radical prostatectomy. Br J Urol 76:595-99, 1995.
Bishoff J.T., Reyes A., Thompson I.M. et al. Pelvic lymphadenectomy can be omitted in selected patients with carcinoma of the prostate: development of a system of patient selection. Urology 45(2):270-74, 1995.
Borland R.N., Walsh P.C., Epstein J.I. The management of rectal injury during radical retropubic prostatectomy. J Urol 41:437-443, 1992.
Carter H.B., Pearson J.D., Metter E.J. et al. Longitudinal evaluation of prostte-specific antigen levels in men with and without prostate disease. JAMA 267:2215-2220, 1992b.
Carter H.B. PSA and the natural course of prostate cancer. Abstract. Progress and Controversies in Oncological Urology IV (PACIOU IV). Rotterdam, Netherlands, 1996.
Catalona W.J., Bigg S.W. Nerve-sparing radical prostatectomy: evaluation of results after 250 patients. J Urol 143:538, 1989.
Damber J.E., Gronberg H. Mortality due to prostatic carcinoma in nothern Sweden. Urologe A 35:6; 443-5, 1996.
Elder J.S., Jewett H.J., Walsh P.C. Radical perineal prostatectomy for clinical stage B2 carcinoma of the prostate. J Urol 127:704-706, 1982.
Epstein J.I., Walsh P.C., Carmichael M & Brender C.B. Pathologic and clinical findings to predict tumor extent of non palpable (stage T1c) prostate cancer.
Feguson J., Zincke H., Ellison E., Bergstrahl E, Bostwick D.G. Decrease of prostatic intraepithelial neoplasia following androgen deprivation therapy in patients with stage T3 carcinoma treated by radical prosttectomy. Urology 44:91, 1994.
Flocks R.H. Arterial distribution within prostate gland: its role in transurethral prostatic resection. J Urol 37:524-48, 1937.
Foster L.S., Jajodia P., Fournier G., et al. The value of prostate specific antigen and transrectal ultrasound guided biopsy in detecting prostatic fossa recurrences following radical prostatectomy. J Urol 149:1024-28, 1993.
Gibbons P.P., Cole B.C., Richardson G. Adjuvant radhotherapy following radical prostatectomy: Results and complications. J Urol 135:65-68, 1986.
Gunn P. H., Hennekens C.H., Stampfer M.J. A prospective evaluation of plasma prostate-specific antigen for detection of prostae cancer. JAMA 273:289-94, 1995.
Gronberg H., Damber L, Jonson H., Damber J.E. Prostate cancer mortality in nothern Sweden, with special reference to tumor grade and patient age. Urology 49:3; 374-8, 1997.
Gronberg H., Damber J.E., Jonson H., Lenner P. Patients age as a prognostic factor in prostate cancer. J Urol 152:3,892-5, 1994.
Hautman R.E., Sauter T.W., Wenderoth U.K. Radical retropubic prostatectomy: Morbidity and urinary continence in 418 consecutive cases. Urology 43:47-51, 1994.
Hugosson J., Aus G., Bergdahl C., Bergdahl S. Prostate cancer mortality in patients surviving more than 10 years after diagnosis. J Urol 154:6, 2115-7, 1995.
Humphrey P.A., Keetch D.W., Smith D.C., Shepherd D.L. & Catalona W.J. Prospective characterization of pathological features of prostatic carcinoma detected via serum prostatic antigen based screening. J. Urol 155:816-20, 1996.
Johansson J.E., Adami H.O., Anderson S.O. et al. High 10 year survival ratein patients with early, untreated prostate cancer. JAMA 267:2191-96, 1992.
Kerr L.A., Zincke H. Radical retropubic prostatectomy for prostate cancer in the elderly and the young: complications and prognosis. Eur Urol 25:305, 1994.
Labrie F., Dupont A., Cusan L., et al. Downstaging of localised prostate cancer be neoadjuvant therapy with flutimide and lupron. The first control and randomized trial. Clin Invest Med 16:449-509, 1993.
Lee C.T., Richie J.P., Oesterling J.E. Bilateral pelvic lymphadenectomy and anatomical radical retropubic prostatectomy. In Oesterling J.E. & Richie J.P. eds: Urologic Oncology. Philadelphia. W.B. Saunders, pp 404-425, 1997.
Lemer S.E., Blute M.L., Lieber M.M., Zincke H. Morbidity of contemporary radical retropubic prostatectomy for localized prostate cancer. Oncology 9:379-82, 1995.
Matveev V.B, Sandhu S.S., Jarmulowicz M. & Kaisary A.V. Staging pelvic lymphadenectomy in management of localised prostatic carcinoma. Abstract. Progress and Controversies in Oncological Urology IV (PACIOU IV). Rotterdam, Netherlands, 1996.
Millin T. Retropubic urinary surgery. London, Livingstone, 1947.
Myers P.P. Prostate shape, external striated urethral sphincter, and radical prostatectomy: The apical dissection. J. Urol 138:543-550, 1987.
Myers P.P., Larson-Keller J.J., Bergstralh E.J. et al. Hormonal treatment at time of radical retropubic prostatectomy for stage D1 prostate cancer: Results of long term follow-up. J Urol 147:910-15, 1992.
Myers R.P. Radical prostatectomy: Pertinent surgical anatomy. Atlas Urol Clin North Am 2:1-18, 1994.
Oesterling J.E., Suman V.J., Zincke H. & Bostwick D.G. PSA-detected (clinicalstage T1c or B0) prostate cancer; pathologically significant tumors. Urol Clin North Am 20:687-93, 1993.
Oesterling J.E., Andrews P.E., Suman V.J., Zincke H., Myers P.P. Preoperative androgen deprivation therapy: Artificial lowering of serum prostatic antigen without downstaging in the tumor. J Urol 149:779-782, 1993.
Partin A.W., Pearson J.D., Landis P.K., Carter H.B., Pound S.R. et al. Evaluation of serum prostatic antigen velocity after radical prostatectomy to distinguish local recurrence from distant metastases. Urology 43:649-59, 1994.
Pati J., Sandhu S.S., Matveev V.B. et al. The incidence and treatment of lymphoceles following radical retropubic prostatectomy. Br J Urology Suppl 79:51, 1997.
Peters J. Keeping out of trouble with radical prostatectomy. In Questions and Uncertainties about Prostate Cancer. Blackwell Science Ltd. London 1996, pp 198-215.
Polasik T.J., Walsh P.C. Radical retropubic prostatectomy: The influence of accessory pudendal arteries on the recovery of sexual function. J Urol 153:150-52, 1995.
Reiner W.G., Walsh P.C. An anatomical approach to the surgical management of the dorsal vein and Santorini's plexus during radical retropubic surgery. J Urol 121:198-200, 1979.
Richie J.P. Localised prostate cancer: overview of surgical management. Urology 49:3A. Suppl 35-7.
Seay T.M., Blute M.L., Zincke H. Long term outcome in patients with pTxN+ adenocarcinoma of prostate treated with radical prostatectomy and early androgen ablation. J Urol 159:2:357-64, 1998.
Schild S.E., Buskirk S.J., Wong W.W. et al. The use of radiotherapy for patients with isolated elevation о serum prostate specific antigen following radical prostatectomy.
Sevroll E., Halvorsen O.J., Haukaas S., Hoisaeter P.A. Radical retropubic prostatectomy: Our experience with the first 54 patients. Scand J Urol Nephrol 26:231-34, 1992.
Sgrignoli A.R., Walsh P.C., Steinberg G.D. et al. Prognostic factors in men with stage D1 prostate cancer: Identification of patients less likely to have prolonged survival after radical prostatectomy. J Urology 152:1077-81, 1994.
Shulman C.C., Wildschutz J.P. Neoadjuvant hormonal deprivation in locally advanced prostate cancer: does it make sense? Acta Urol Beig 2:57-61, 1996.
Smith D.M., Murphy W.M. Histologic changes in prostatic carcinomas treated with leuprolide (lutenizing hormone-releasing hormone effect): Distinction from poor tumor differentiation. Cancer 72:1472-77, 1994.
Soloway M.S., Sharifi P., Wajsman Z. et al. for the Lupron Depot Neoadjuvant Prostate Cancer Study Group: Randomized prospective study comparing radical prostatectomy alone versus radical prostatectomy preceded by androgen blockade in clinical stage B2(T2bNxM0) prostate cancer. J Urol 154:424-428, 1995.
Walsh P.C., Lepor H. & Eggleston J.C. Radical prostatectomy with preservation of sexual function: anatomical and pathological considerations. Prostate 4:473, 1983.
Walsh P.C., Partin A.W., Epstein J.I. Cancer control and quality of life following anatomical radical retropubic prostatectomy: results at 10 years. J Urol 152:1831, 1994.
Walsh P.C. Anatomical radical retropubic prostatectomy. In Walsh P.C., Retic A.B., Stamey Т.А., Vaughan E.D. Jr, eds: Campbell's Urology, 7th ed. Philadelphia, W.B. Saunders, pp 2565-88, 1998.
Young H.H. The early diagnosis and radical cure of carcinoma of the prostate: Being a study of 40 cases and presentation of a radical operation which was carried out in four cases. Johns Hopkins Hosp Bull 16:315-21, 1905.
Zvara P., Carrier S., Kour N.W., Tanagho E.A. The deyailed neuroanatomy of the human striated urethral sphincter. Br J Urol 74:182-87,1994.
Zincke H., Osterling J.E., Blute M.L. et at. Long-term (15 years) results after radical prostatectomy for clinically localized (stage T2c or lower) prostate cancer. J Urol 152:1850-57, 1994.
Комментарии
ПРАКТИКА ПЕДИАТРА
