Геморрой. Клиника, диагностика, методы лечения
СтатьиГеморрой. Клиника, диагностика, методы лечения: Методическое руководство для врачей. - СПб.: Издательство СПбГМУ им. акад. И. П. Павлова. 2010.-28 с.
С. В. Васильев, И. М. Иткин, Д. Е. Попов
ГОУ ВПО Санкт-Петербургский государственный медицинский университет им. акад. И. П. Павлова Федерального агентства по здравоохранению и социальному развитию
Кафедра хирургических болезней с курсом колопроктологии стоматологического факультета
Данное руководство посвящено современным взглядам на этиологию, патогенез, клинику, диагностику и лечение геморроя. В нем представлены факторы риска развития заболевания и оптимальные схемы лечения, а также возможности его профилактики. Отдельно рассмотрены схемы лечения геморроя у беременных и женщин в послеродовом периоде. Методическое руководство предназначено для хирургов, семейных врачей, акушеров-гинекологов, и как учебное пособие для клинических ординаторов, врачей-интернов и студентов медицинских вузов.
Васильев Сергей Васильевич - главный колопроктолог Комитета по здравоохранению Правительства Санкт-Петербурга, доктор медицинских наук, профессор, заведующий кафедрой хирургических болезней с курсом колопроктологии стоматологического факультета СПбГМУ им. акад. И. П. Павлова.
Иткин Илья Михайлович - ассистент кафедры хирургических болезней с курсом колопроктологии стоматологического факультета СПбГМУ им. акад. И. П. Павлова, кандидат медицинских наук.
Попов Дмитрий Евгеньевич - доцент кафедры хирургических болезней с курсом колопроктологии стоматологического факультета СПбГМУ им. акад. И. П. Павлова, кандидат медицинских наук.
Геморрой
Геморрой одно из наиболее часто встречающихся заболеваний. На 1000 взрослого населения - 118-120 случаев. Среди заболеваний прямой кишки и заднего прохода он составляет около 40%. Каждый третий из этих пациентов нуждается в хирургическом лечении [3, 4, 7].
Несмотря на то, что геморрой встречается во все периоды жизни, чаще страдают люди среднего возраста обоих полов практически в равной степени.
Наружные геморроидальные узлы расположены под кожей промежности у края заднего прохода и покрыты многослойным плоским эпителием. Внутренние узлы находятся в подслизистом слое нижнеампулярного отдела прямой кишки проксимальнее зубчатой линии.
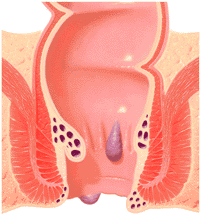
Л.Л. Капуллер и В.Л. Ривкин [10, 15, 16, 17], установили, что в основе заболевания лежат патологические изменения кавернозных образований, формирующихся в процессе нормального эмбриогенеза в подслизистом слое дистальной части прямой кишки. В дальнейшем, при изучении сосудистых структур было показано, что параллельно с варикозом геморроидальных вен в их стенках увеличивается количество vasa vasorum и стенки вен постепенно замещаются соединительной тканью. Достоверно была показана связь кавернозных телец прямой кишки с системой верхней прямокишечной артерии. Вдоль ветвей этой артерии, идущих по линиям, проецирующимся на 3, 7 и 11 часах по циферблату, в положении тела на спине, формируются наиболее выраженные группы этих телец. Артерии этих групп кавернозных тел обычно короткие, которые, не распадаясь на капилляры, входят в кавернозные тельца. Е. П. Мельман и И. Г. Дацун [6, 13] при исследовании трупных препаратов прямой кишки подтвердили непосредственную связь кавернозных структур нормальной прямой кишки, как с артериями, так и с венами.
В основе патогенеза геморроя лежат два основных фактора. Первый - сосудистый или гемодинамический. Он проявляется дисфункцией сосудов, обеспечивающих приток и отток крови к кавернозным образованиям, что приводит к их переполнению и тем самым способствует возникновению геморроидальных узлов. Функциональные нарушения внутристеночных улитковых артерий и кавернозных вен приводят к расширению просвета артериального колена артериовенозных анастомозов. Усиление притока артериальной крови приводит к переполнению кавернозных образований. Некоторые авторы предполагают, что эти нарушения обусловлены выделением медиаторов (ацетилхолин, вещества катехоламинового ряда), поскольку они, с одной стороны, могут способствовать открытию артерио-венозных анастомозов, а с другой - сужению венул.
Второй фактор - механический - развитие дистрофических процессов в общей продольной мышце подслизистого слоя прямой кишки и связке Паркса, удерживающих геморроидальные узлы в анальном канале, вследствие чего происходит их постепенное и необратимое смещение в дистальном направлении и выпадение из анального канала. При начальных стадиях геморроя преобладают функциональные изменения в кавернозных венах и, следовательно, имеется возможность обратимости патологического процесса. Клинические наблюдения также показывают, что геморроидальные узлы в начальных стадиях могут редуцироваться на длительное время и снова появляться под действием неблагоприятных факторов.
Выпадение геморроидальных узлов в поздних стадиях, как правило, связано не с сосудистыми изменениями, а с нарушением эластических свойств мышечных структур продольной общей мышцы прямой кишки и связки Паркса, удерживающих геморроидальные узлы. Эти процессы развиваются под воздействием неблагоприятных факторов, к которым относятся запоры, натуживание при затрудненной дефекации, длительное вынужденное положение - например, положение сидя у водителей, офисных работников, малоподвижный образ жизни, прием алкоголя.
По данным М. М. Шехтман и Н. В. Козиновой [18] геморрой встречается у 7,7% небеременных, 25,7% беременных и 49,8% родильниц. Доказано, что беременность и роды - один из основных факторов развития геморроя у женщин. Он обнаружен у 13,1% беременных женщин при объективном обследовании, хотя они не предъявляли никаких жалоб. Геморрой возникает при первой и второй беременностях, при последующих родах частота его резко снижается.
Предрасполагающим фактором развития геморроя у беременных являются запоры возникающие в результате сдавливания кишечника увеличенной беременной маткой, повышении концентрации прогестерона в крови и приеме препаратов, содержащих железо.
Запоры приводят к застою каловых масс в ампуле прямой кишки, повышению напряжения в кишечно-сфинктерной системе, состоящей из мышц брюшного пресса, диафрагмы и леваторах заднего прохода. Определенную роль играют врожденная или приобретенная слабость соединительной ткани, а также изменения в нервной системе и нервном аппарате прямой кишки.
Во время родов, при прохождении головки в узкой части полости малого таза происходит сдавление сосудов этой области, в том числе и прямой кишки. Нарушающийся венозный отток и застой крови создают дополнительные условия для раскрытия артериовенозных анастомозов непосредственно в просвет кавернозных полостей дистального отдела прямой кишки. Во время потуг, как известно, анальный жом раскрывается, дистальный конец прямой кишки зияет и при этом хорошо видны как наружные, так и внутренние геморроидальные узлы. При прорезывании головки плода внутренние узлы, если они достаточно выражены, выдавливаются наружу, и иногда их стенки разрываются. После родов, с постепенным сокращением анального отверстия, внутренние узлы сокращаются и самостоятельно вправляются. Если сокращение сфинктера происходит быстро, эти узлы ущемляются, и возникает острый геморрой.
Совокупность этих факторов и приводит к возникновению или обострению геморроидальной болезни [14]. При выборе метода родоразрешения наличие геморроя не принимается во внимание, однако при составлении тактики ведения беременности и послеродового периода его нельзя не учитывать. Это заболевание следует выявлять особенно активно, поскольку больные иногда умалчивают о нем, стесняясь или считая, что геморрой непременно сопровождает беременность.
Хроническое течение заболевания периодически осложняется обострениями в виде тромбоза геморроидальных узлов. Острый геморрой может быть и наружным и внутренним, но в 85% случаев это комбинированный процесс.
При подробном расспросе геморроидальный тромбоз выявляется в среднем у 38-41% пациентов, страдающих хроническим геморроем. Тромбоз геморроидальных узлов может быть следствием обострения хронического заболевания - 80 %, или развиваться остро - 20 % [3, 4, 8, 9, 11].
Развитию заболевания часто способствует спазм анального сфинктера. Он возникает как следствие болевого раздражения тканей анального канала. За счёт спазма анального сфинктера происходит нарушение кровообращения в выпавших внутренних геморроидальных узлах. Это ведёт к застою крови в геморроидальных узлах, увеличению узлов в размерах с невозможностью их вправления в анальный канал, развитию болевого синдрома и отёка тканей.
При геморрое тромбы в кавернозных венах геморроидальных сплетений анального канала образуются быстрее, чем в магистральных венах конечностей при варикозной болезни, что связано с постоянным, обильным притоком артериальной крови и наличием в кавернозных венах геморроидальных узлов большого количества внутристеночных артерий.
Отличием геморроидального тромбоза от такового вен обычного строения является ещё и то, что при геморрое преобладает продуктивно-клеточный процесс с высокой степенью активности. В ряде случаев наблюдаются многочисленные свежие тромбы, что свидетельствует о прогрессировании процесса в одном узле. Этим можно объяснить и часто наблюдаемую картину прогрессирования тромбоза при остром геморрое. Доказательством того, что процесс этот распространяется от кавернозных на обычные вены, а не наоборот, является то, что организация тромба в кавернозных венах более выражена. В большинстве наблюдений в обычных венах слизистой оболочки вообще не находят организовавшихся или, тем более, реканализированных тромбов.
Диагностика геморроя
Типичный симптомокомплекс хронического течения заболевания складывается из повторяющихся кровотечений, связанных, как правило, с дефекацией и выпадением геморроидальных узлов из заднего прохода. Кровотечение, как ведущий симптом геморроя отмечается более чем у половины пациентов. Вторым по частоте симптомом является выпадение геморроидальных узлов. Кроме этого пациентов могут беспокоить зуд в области заднего прохода, дискомфорт, ощущение инородного тела в анусе и чувство незавершенной дефекации.
Существует множество различных классификаций геморроя, однако, наиболее удобной является международная, предложенная Генри и Свошем в 1987 г., в которой выделяют четыре стадии заболевания:
- I - нет выпадения геморроидальных узлов;
II - геморроидальные узлы выпадают при дефекации, но вправляются самостоятельно;
III - для вправления геморроидальных узлов необходимо ручное пособие;
IV - геморроидальные узлы находятся в выпавшем состоянии постоянно.
Острый геморрой по выраженности воспалительных изменений в области тромбированных геморроидальных комплексов, по классификации Государственного Научного Центра Колопроктологии разделяется на три степени тяжести:
- I степень - тромбоз наружных и внутренних геморроидальных узлов, без воспалительного процесса;
II - тромбоз, осложненный воспалением геморроидальных узлов;
III - тромбоз геморроидальных узлов, осложненный воспалением подкожной клетчатки. Проявляется усугублением воспалительного процесса в перианальной области.
В начальных стадиях острого процесса, когда тромбоз захватывает только единичные вены, нарушения кровообращения выражаются в резком полнокровии мелких вен и капилляров слизистой оболочки. При распространённом, массивном тромбозе возникают некроз и изъязвление участков слизистой оболочки.
Локализация тромбированных геморроидальных узлов, чаще всего, совпадает с типичным расположением групп кавернозной ткани, хотя это прослеживается меньше, чем при хронической стадии заболевания.
Клиническая картина острого геморроя складывается из болевого синдрома и местных изменений. При остром геморрое первой степени тяжести тромбированные геморроидальные узлы, а на ранней стадии процесса это может быть единичный узел, увеличены в размерах, тёмно-вишнёвого цвета, напряжены, болезненны при пальпации. Окружающие тромбированный геморроидальный комплекс ткани без воспалительных изменений. Болевой синдром не выражен. Больного беспокоит дискомфорт в области заднего прохода, зуд, слизистые или слизисто-геморрагические выделения. Возможны кровотечения в незначительных количествах из внутреннего компонента геморроидального комплекса.
При прогрессировании явлений тромбоза геморроидальных узлов (острый геморрой второй степени тяжести) местные изменения дополняются выраженным воспалительным процессом. Болевой синдром резко выражен. Больного беспокоят постоянные и интенсивные ноющие боли в области заднего прохода при сидении и ходьбе. Пациенты искусственно задерживают стул. Пальцевое исследование прямой кишки практически не возможно из-за болей. При осмотре определяются значительно увеличенные, багрово-красные геморроидальные узлы. Кожа над тромбированным наружным компонентом геморроидального комплекса застойно гиперемирована. Определяется выраженная воспалительная инфильтрация тканей перианальной области. При этом возможно дифференцировать отдельные тромбированные геморроидальные узлы на различных позициях по условному циферблату.
При остром геморрое третьей степени тяжести в области заднего прохода определяется сплошной циркулярный воспалительный инфильтрат, в котором уже невозможно дифференцировать отдельные геморроидальные комплексы. Геморроидальные узлы при осмотре багровые, а в запущенных случаях сине-багровые плотные, не вправляющиеся. Даже самая поверхностная пальпация резко болезненна. На слизистой оболочке, а иногда и на перианальной коже наблюдаются участки некрозов. Часто это состояние осложняется присоединением дизурических расстройств.
При лечении пациентов страдающих острым геморроем необходимо исключить такую патологию как острый гнойный парапроктит. Это заболевание может маскироваться увеличенными тромбированными наружными геморроидальными узлами с воспалительной инфильтрацией. В случае острого парапроктита, в отличие от острого геморроя, поражение чаще носит односторонний характер, воспалительный инфильтрат определяется в перианальной области и носит отграниченный характер. Может определяться флюктуация. При ректальном исследовании определяется инфильтрация, болезненная при пальпации, чаще по одной стенке прямой кишки, вовлечённой в воспалительный процесс. Температура тела повышена до 38-39°С. Пациентов беспокоят постоянные пульсирующие боли, гнойные выделения из ануса.
Симптомы, характерные для геморроя, могут скрывать другие более тяжелые заболевания.
Кровотечение, помимо основного симптома геморроя, является характерным симптомом и других заболеваний толстой кишки. Выделение неизменённой крови из заднего прохода возможно при дивертикулезе толстого кишечника, неспецифическом язвенном колите, болезни Крона, эндометриозе, а главное, при злокачественных опухолях ободочной и прямой кишкок.
Обычно болевой синдром не характерен для хронического геморроя. Если главной жалобой является болевой синдром, следует искать другие причины. Геморроидальная болезнь может сопровождаться болевым синдромом в том случае, если его течение осложнено тромбозом геморроидальных узлов.
Причиной выраженного болевого синдрома в области заднего прохода могут быть острый или хронический парапроктит, опухоль прямой кишки с перифокальным воспалением или болезнь Крона с перианальными осложнениями, острая или хроническая анальная трещина.
Выпадение геморроидальных узлов нередко может маскировать выпадающие из заднего прохода доброкачественные - аденоматозные и вилёзные аденомы и злокачественные новообразования.
Наиболее информативным исследованием при геморрое является аноскопия, при которой осматривается аноректальная область с геморроидальными внутренними узлами, аноректальная линия с Морганиевыми криптами; слизистая оболочка анального канала ниже аноректальной линии.
Всем больным с жалобами на выделение крови из заднего прохода необходимо, в связи с онкологической настороженностью, проводить стандартное пальцевое исследование и ректороманоскопию на глубину не менее 25 см.
При невозможности проведения ректороманоскопии до необходимой глубины, при подозрении на наличие патологии толстого кишечника, а также пациентам старше 55 лет показано проведение ирригографии.
У пациентов с низкими показателями гемоглобина крови обязательно проводится фиброгастроскопия и фиброколоноскопия.
Выбор метода лечения геморроя во многом обусловлен стадией заболевания при хроническом течении и степенью тяжести при обострении.
Лечение геморроя
В настоящее время, разработано и внедрено в практику множество способов лечения геморроя, которые можно разделить на консервативные, малоинвазивные и на хирургические. На ранних стадиях хронического геморроя с успехом применяются консервативная медикаментозная терапия и малоинвазивные вмешательства, такие, как склеротерапия, дивульсия анального канала, лигирование геморроидальных узлов латексными кольцами, инфракрасная коагуляция, криотерапия, лазерная и электрокоагуляция. Пациенты, страдающие хроническим геморроем III-IV стадий, особенно при выраженности наружного компонента, подлежат лечению хирургическим путем.
Консервативная терапия геморроя
Геморрой, как правило, вялотекущее хроническое заболевание, с периодическими обострениями, выраженными в той или иной степени [1, 2, 3, 4]. Поэтому при лечении, в первую очередь, необходимо исключить отягощающие факторы, способствующие развитию клинических симптомов. Ограничение "профессиональной вредности", физических нагрузок, регуляция кишечного пассажа, путём назначения рациональной диеты, являются важнейшим этапом в профилактике и лечении геморроя.
В комплекс консервативной терапии входят гигиенические процедуры в виде сидячих ванн с настоем ромашки или орошения области заднего прохода тёплой водой после стула. Поддержание правильного режима питания и диета являются неотъемлемой частью успешной терапии геморроидальной болезни. Богатые растительной клетчаткой продукты - в первую очередь овощи и зелень, достаточное количество жидкости со строгим исключением соленой, острой пищи и алкоголя способствуют нормализации дефекации. Целесообразно исключить, или значимо сократить количество риса, мучных и сдобных изделий в рационе. В ряде случаев, для нормализации функции опорожнения толстой кишки, показано использование слабительных препаратов на основе лактулозы или средств из модифицированных растительных волокон - например семян подорожника.
Медикаментозная консервативная терапия геморроя складывается из общего и местного лечения. Основой общего лечения хронического и острого геморроя является применение флеботропных препаратов, влияющих на повышение тонуса вен, улучшение микроциркуляции в кавернозных тельцах и нормализацию в них кровотока. Наиболее эффективными из них считаются флеботропные препараты, созданные на основе флавоноидов, например диосмина. Однако препятствием для их широкого использования в медицине служил тот факт, что флавоноиды плохо растворимы в воде и уровень их всасывания в желудочно-кишечном тракте крайне низок. Для преодоления данного обстоятельства была предложена технология микронизации - т.е. размалывание частиц препарата сверхзвуковой струей воздуха, благодаря чему увеличивается поверхность соприкасающихся частиц препарата со слизистой оболочкой пищеварительного тракта, значительно возрастают его всасывание и, соответственно, клиническая активность. Диаметр микрочастиц, формирующих таблетку, не превышает 2 микрон. Такой диосмин в два раза быстрее обычного всасывается из кишечника и начинает оказывать терапевтическое воздействие на лимфатическую и венозную системы уже через 4 ч после приема двух таблеток (600 мг), в то время как его немикронизированный аналог проявляет эффект лишь через 24-48 часов.
Кроме флеботонического диосмин обладает выраженным противовоспалительным эффектом и оказывает антиоксидантный эффект, предотвращая появление свободных радикалов - одного из факторов повреждения сосудистой стенки. В последние годы было доказано, что диосимин оказывает прямое защитное действие на микроциркуляторную систему геморроидальных узлов.
Таким образом, можно выделить механизмы действия микронизированного диосмина, обеспечивающие его комплексное воздействие при остром и хроническом геморрое: повышение венозного тонуса; купирование воспаления; стимуляция венозного кровотока и лимфодренажа; устранение микроциркуляторных расстройств.
Для местной терапии геморроя используются тромболитические, антикоагуляционные, вяжущие препараты, противовоспалительные препараты стероидного и нестероидного рядов и анальгетики. При выборе местного лечения острого геморроя необходимо учитывать превалирование одного из симптомов заболевания - боль, тромбоз, распространенность воспалительного процесса, наличие деструктивного компонента и назначать соответствующие местные препараты, наиболее влияющие на перечисленные признаки.
Болевой синдром, наиболее характерный для клиники острого геморроя, купируют назначением ненаркотических анальгетиков - антипиретиков, основой которых является метамизол натрия, а также комбинированных препаратов. Более эффективно воздействуют на болевой синдром нестероидные противовоспалительные средства (кетопрофен, кеторолак, диклофенак, буфексамак, индометацин). Большой популярностью при лечении больных с острым тромбозом геморроидальных узлов пользуются средства местного обезболивания: анестезин, дикаин и лидокаин в составе комбинированных мазей, кремов, суппозиториев. Традиционно в официальных рецептурах для лечения острого геморроя анестетики комбинируют с местно-действующими противовоспалительными и вяжущими средствами или глюкокортикоидами.
Купирование геморроидальных кровотечений малой интенсивности возможно при помощи препарата Натальсид. Активное вещество препарата Натальсид - натрия альгинат - природный полисахарид, получаемый из бурых морских водорослей.
Широкое использование морских полисахаридов связано с такими их свойствами, как вязкость, способность к набуханию, взаимодействие с определенными структурами. Одним из компонентов полисахарида альгиновой кислоты является гиалуроновая кислота. Она является составной частью гликозаминогликанов, которым в настоящее время отводится особая роль в регуляции многих процессов жизнедеятельности клеток, включая пролиферативную активность. Этим объясняется выраженное репаративное действие альгинатов.
Ректальные суппозитории Натальсид содержит в качестве действующего начала натрия альгинат - продукт переработки бурых морских водорослей, представляющий собой полимер D - маннуроновой и L - гиалуроновой кислот. Препарат обладает гемостатическим, противовоспалительным и репаративным действиями. Он может применяться при лечении наиболее распространенных заболеваний прямой кишки: геморроя, хронических анальных трещин в стадии эпителизации, проктита, в послеоперационном периоде.
Натальсид оказывает благоприятное действие на функцию кишечника, так как альгиновая кислота, имея свойство разбухать, оказывает нежное обволакивающее действие на стенки кишечника, способствуя в то же время значительному ослаблению патологических рефлексов, в том числе и болевых. Соединения альгиновой кислоты с такими химическими элементами, как натрий, уменьшают чрезмерную перистальтику кишечника, что приводит к нормализации стула.
Гемостатический эффект суппозитория Натальсид обусловлен сокращением времени полимеризации фибрин-мономера - заключительного этапа свертывания крови, благодаря наличию в полимерной молекуле альгиновой кислоты карбоксильных групп.
Использование комбинированных препаратов в лечении геморроя у беременных и в период лактации связано с определёнными трудностями - весьма незначительным выбором препаратов с подтверждённым отсутствием опасных побочных эффектов. В период лактации флеботропные препараты не рекомендуются. В период беременности и лактации рекомендуется применение препаратов, содержащих натуральные компоненты: экстракты растительного и животного происхождения, компоненты клеточных стенок бактерий. Важно отметить, что вполне возможно применять препарат Натальсид при беременности и в период лактации по показаниям. Его назначают ректально по 1 суппозиторию 2 раза в сутки. Длительность курса лечения составляет 7-14 дней в зависимости от тяжести заболевания.
При хроническом геморрое I стадии, не сопровождающемся выпадением геморроидальных узлов, возможно поочерёдное использование препаратов Натальсид и Проктозан.
Проктозан выпускается в виде ректальных суппозиториев и мази. Препарат содержит в качестве активных ингредиентов буфексамак, висмута субгаллат, титана диоксид, лидокаина гидрохлорид гидрат. Буфексамак - нестероидный противовоспалительный препарат, производное акрилуксусной кислоты, высокоэффективный ингибитор ЦОГ, оказывает выраженное противовоспалительное действие. Висмута субгаллат оказывает подсушивающее, вяжущее, дезинфицирующее действие, за счет поверхностной коагуляции белков образует защитный слой на эрозивной поверхности, уменьшает тенденцию тканей к кровоточивости. Вызывает уплотнение коллоидов (коагуляция белков) внеклеточной жидкости, слизи, экссудата, клеточных мембран. Образующаяся при этом пленка предохраняет окончания чувствительных нервов от раздражения, уменьшает чувство боли, ограничивает или препятствует развитию отека. Вызывает местное сужение сосудов, снижает их проницаемость, экссудацию, уменьшает интенсивность воспалительного процесса. Не раздражает ткани (образующиеся альбуминаты слабо диссоциируют). Титана диоксид подсушивает кожу и способствует заживлению ранок, потенцирует терапевтическое действие висмута субгаллата и буфексамака. Лидокаина гидрохлорид - местный анестетик, быстро снимает боль, жжение и зуд. Мазь Проктозан наносится на пораженный участок 2 раза в сутки. При ректальном применении мазь вводится в анальный канал 1-2 раза в сутки при помощи аппликатора. Свечи назначают 1-2 раза в день. Рекомендуется применять препарат после стихания острых явлений в течение 8-10 дней.
Тромбоз 1 и 2 степеней тяжести может быть купирован комбинированными препаратами антикоагуляционного, противовоспалительного и тромболитического действий на фоне общей терапии микронизированными флавоноидами. Наиболее эффективными в таких случаях являются гепаринсодержащие препараты и антикоагулянты непрямого действия. Эти препараты воздействуют на тромб в ранней стадии болезни, препятствуя его организации и способствуя более быстрому рассасыванию тромботических масс в геморроидальном узле. Кроме тромболитического, гепарин оказывает и мощное противовоспалительное, противоотёчное и капилляропротективное действия. Препараты, содержащие гепарин, безусловно, являются средствами выбора при лечении острого тромбоза геморроидальных узлов, однако они эффективны при любой форме геморроя. Относительным противопоказанием к местному лечению гепарином являются нарушения свёртывающей системы крови.
Гепарин обладает дозозависимым эффектом: чем больше его содержится в препарате, тем лучше он проникает в ткани и тем более выражено терапевтическое действие. Максимально-эффективное содержание гепарина в лекарственных средствах для местного применения составляет 1000 МЕ.
При тромбозе наружных и внутренних узлов показан препарат Нигепан, который содержит гепарин в дозе 1000 МЕ и бензокаин. Бензокаин оказывает местное обезболивающее действие, что предотвращает рефлекторный спазм анального сфинктера. Суппозитории ректальные Нигепан обладают антитромботическим, противовоспалительным и обезболивающим действиями. Курс терапии составляет в среднем 2 недели. Необходимо отметить, что более раннее начало местной терапии значительно сокращает сроки рассасывания тромба, способствует более быстрому купированию болевого синдрома и воспалительных изменений.
Устранить микроциркуляторные расстройства и нормализовать гемореологию можно с помощью низкомолекулярных декстранов, пентоксифиллина, ацетилсалициловой кислоты. Улучшению кровотока в геморроидальных узлах способствуют производные рутина (троксерутин, рутозид).
Консервативная терапия острого геморроя 3 степени тяжести должна включать использование антибактериальных препаратов общего и местного действий в дополнение к противовоспалительному и тромболитическому лечению.
Следует отметить, что при хроническом геморрое, сопровождающемся периодическими кровотечениями и выпадением внутренних геморроидальных узлов назначение местно действующих препаратов не всегда эффективно. Используя данные средства можно купировать болевой синдром, снизить интенсивность дискомфорта и анального зуда. Однако при возникновении воспаления выпадающих узлов с ущемлением, тромбозом и даже некрозом, возникает необходимость оперировать больных в стационаре.
Малоинвазивные методы лечения
В настоящее время известно множество методов лечения геморроя без хирургического вмешательства (малоинвазивные методики лечения хронического геморроя). В России давно и с успехом применяются такие способы, как склеротерапия, лигирование геморроидальных узлов латексными кольцами, инфракрасная фотокоагуляция, электрокоагуляция, криодеструкция (3, 4, 5, 7).
Как в России, так и за рубежом, наиболее часто применяется лигирование геморроидальных узлов латексными кольцами (38-82%). Второе место по частоте применения (11-47%) занимает склеротерапия. В 3-5% наблюдений применяются инфракрасная фотокоагуляция и электрокоагуляция геморроидальных узлов.
Наиболее широкое распространение в клинической практике получило лигирование геморроидальных узлов латексными кольцами, впервые описанное P. C. Blaisdell (1958), которое стали широко применять после внедрения в практику лигатора, предложенного H. Barron (1963).
Принцип метода заключается в передавливании латексным кольцом внутренних геморроидальных узлов. Ткани над резиновым кольцом некротизируются и отторгаются вместе с кольцом через 7-14 дней. Наиболее целесообразным считают лигирование в 2-3 этапа, с интервалом 2-5 недель, при этом хорошие результаты получены у 84% пациентов. Противопоказанием к данному способу лечения являются воспалительные заболевания прямой кишки, трещины заднего прохода, свищи прямой кишки, парапроктит. Существует достаточно много публикаций о комбинации различных малоинвазивных способов лечения. Наиболее эффективной считают комбинацию лигирования геморроидальных узлов и инфракрасной фотокоагуляции, склеротерапии и лигирования, что ведёт к уменьшению массы геморроидального узла, к его склерозу.
В последнее время появились работы, посвященные выявлению геморроидальных артерий при помощи ультразвуковой допплерометрии.
В дальнейшем японские ученые создали устройства с ультразвуковым допплером для локального лигирования геморроидальных артерий, питающих геморроидальные узлы. Доктор К. Morinaga, с соавторами [24] применили данный метод у 116 пациентов с симптомами кровотечения, выпадения и анальных болей. Эффект оценивался клинически и эндоскопически. У 96% больных с симптомами кровотечения кровянистые выделения прекратились, у 78% исчез пролапс геморроидальных узлов, 95% отмечали снижение дискомфорта в области заднего прохода. Никаких послеоперационных осложнений авторы не отметили. Из 116 пациентов лишь у 3 наблюдался рецидив болезни. Следует отметить, что перевязка геморроидальных артерий не требует специального обезболивания, её возможно выполнять в амбулаторных условиях.
Данные авторы считают, что в отличие от других малоинвазивных методов лечения геморроя, локальное лигирование геморроидальной артерии является более радикальным, патогенетически обоснованным методом лечения, позволяет излечивать больных с поздними формами заболевания, а результаты лечения сопоставимы с результатами после хирургических вмешательств [24]. Очевиден факт воздействия данного метода на одно из важнейших звеньев патогенеза геморроя - сосудистый фактор.
Использование инфракрасной коагуляции и латексного лигирования внутренних геморроидальных узлов возможно при лечении беременных на различных сроках и в период лактации. Обе методики при правильном выборе показаний, учёте противопоказаний и грамотном выполнении манипуляции практически безболезненны.
Хирургические методы лечения
В настоящее время в России самым распространенным методом лечения геморроя является геморроидэктомия, которая применяется у 75-79% пациентов, поступивших в стационар с этим диагнозом.
Но в радикальной геморроидэктомии нуждается лишь около 30% из них. Показанием к оперативному лечению является выпадение внутренних геморроидальных узлов вместе со слизистой анального канала и наличие наружных геморроидальных узлов больших размеров.
В литературе описано более двухсот оперативных пособий при геморрое, что лишний раз подтверждает отсутствие идеальных методов лечения. Так или иначе, все эти методы сводятся к перевязке терминальных ветвей верхнепрямокишечной артерии, с последующим иссечением кавернозной ткани. Необходимо выделить так называемые пластические операции [3, 4, 11, 15, 16, 17].
Наиболее распространенным способом хирургического лечения геморроя является открытая геморроидэктомия, предложенная Миллиганом и Морганом в 1937 г. [23] и связанная с удалением основных коллекторов геморроидальной ткани на 3, 7 и 11 часах. Этой методике отдают предпочтение многие отечественные и зарубежные хирурги. Хотя некоторые авторы приводят наблюдения геморроидэктомии с удалением только одного или двух геморроидальных коллекторов. По данным этих авторов при сравнении ограниченной геморроидэктомии (с удалением одного или двух узлов) и стандартной методики получены примерно одинаковые результаты. Несколько ниже болевой синдром у пациентов с "неполной" геморроидэктомией. Отдаленные сроки наблюдения - 8 лет и в обеих группах данные существенно не отличались: 34% и 29% рецидивов соответственно после "неполной" и стандартной методик. Авторы рекомендуют хирургическое удаление только действительно проблемных зон и отсутствие необходимости хирургического воздействия на другие геморроидальные коллекторы при наличии такой возможности. С точки зрения сторонников открытой геморроидэктомии, отсутствие швов в анальном канале приводит к меньшему отеку тканей и снижению интенсивности послеоперационного болевого синдрома.
Другие авторы предпочитают выполнять закрытую геморроидэктомию с восстановлением слизистой оболочки анального канала. Они считают, что применение такой методики ведет к уменьшению числа послеоперационных осложнений, так как ушивание ран в анальном канале обеспечивает надежный гемостаз и ведет к уменьшению их инфицированности. В то же время, по данным некоторых хирургов, а также результатам нескольких рандомизированных исследований, при сравнении этих двух методик отмечался более выраженный болевой синдром, более частые рефлекторная задержка мочи и нагноение послеоперационной раны при выполнении закрытой геморроидэктомии.
По данным зарубежной литературы в странах Европы наиболее часто применяется открытая геморроидэктомия, в США более популярной является закрытая методика. Что касается отдаленных результатов, то они примерно одинаковы при применении обоих методов.
В отдаленные сроки сохраняется опасность развития таких осложнений, как стриктура анального канала, недостаточность анального жома, рецидив заболевания.
Хорошие результаты и удобство применения циркулярных сшивающих аппаратов при оперативных вмешательствах на толстой кишке привело к попытке применения их как возможного способа хирургического лечения геморроя.
А. Лонго (1993) предложил циркулярную слизисто-подслизистую резекцию участка прямой кишки как метод лечения хронического геморроя [21, 22]. Метод воздействует на оба фактора патогенеза заболевания. На сосудистый фактор - путем прошивания артерий, проходящих в подслизистом слое прямой кишки и питающих геморроидальные узлы и на механический - при резекции происходит подтягивание связочного аппарата, удерживающего геморроидальные узлы в анальном канале. Основным преимуществом метода является невыраженный послеоперационный болевой синдром и быстрый период восстановления трудоспособности пациентов. Некоторые зарубежные авторы рекомендуют использование этой методики только при циркулярном расположении кавернозной ткани, когда традиционная геморроидэктомия не эффективна.
Из множества существующих методов хирургического лечения геморроя большинство хирургов применяют операцию Миллигана - Моргана в различных её модификациях, когда вместе с узлами удаляются кавернозные тельца подслизистого слоя прямой кишки без или с ушиванием наглухо образовавшихся ран.
Наличие достаточно большого числа послеоперационных осложнений и желание сократить период нетрудоспособности послужили поводом к дальнейшему поиску альтернативных методов лечения геморроидальной болезни.
Одним из последних аппаратов, входящих в клиническую практику является установка биполярной аппаратно-контролируемой коагуляции Ligasure, выпускаемая фирмой Valleylab [25]. Принцип действия аппарата основан на биполярном воздействии, которое вызывает денатурацию коллагена и эластина в тканях с образованием зоны коагуляционного некроза, разрез которой не сопровождается кровотечением. Она является аппаратно-контролируемой. В результате биполярного воздействия значительно уменьшается травматическое воздействие на ткани, за счет меньшего проникновения тепла в глубину, что более характерно для монополярных инструментов. Аппарат позволяет заваривать сосуды диаметром до 7 мм. Метод позволяет существенно сократить продолжительность оперативного вмешательства, проводить операцию практически без кровопотери, без использования шовного материала. В послеоперационном периоде у больных, оперированных при помощи Ligasure, отмечается невысокая интенсивность послеоперационного болевого синдрома и более быстрое восстановление трудоспособности.
Хирургическое лечение геморроидальной болезни у беременных возможно только в случае возникновения серьёзных осложнений - кровотечения или выраженного тромбоза геморроидальных узлов 2 или 3 степени тяжести. От операции Миллигана - Моргана нужно воздержаться из-за выраженного послеоперационного болевого синдрома, а также в силу продолжительности оперативного вмешательства (более 40 минут) и длительной, соответственно, анестезией, что также может неблагоприятно сказаться на течении беременности. Использование Ligasure в такой ситуации позволяет радикально прооперировать пациентку, снизить продолжительность и интенсивность болевого синдрома, улучшить качество жизни и избавить женщину от высокой вероятности повторения тяжёлого обострения геморроидальной болезни после родов. Выполнение хирургического вмешательства возможно только после консультации акушера - гинеколога на предмет возможности выполнения хирургического вмешательства по поводу острого геморроя под наркозом и только в специализированном колопроктологическом учреждении.
Заключение
Геморрой является одним из самых распространенных патологических состояний человека, в структуре колопроктологических он занимает заболеваний первое место. Каждому третьему больному, поступившему в проктологический стационар, показано оперативное лечение и чаще всего применяется геморроидэктомия по Миллигану-Моргану.
Профилактика геморроя, прежде всего, заключается в нормализации деятельности пищеварительного тракта, лечении запора, который встречается более чем у 75% пациентов, страдающих геморроем.
Показанием для медикаментозного лечения являются начальные стадии хронического геморроя и острое течение заболевания.
Консервативная терапия острого геморроя складывается из общего и местного лечения.
Основой общего лечения является применение флеботропных препаратов, влияющих на повышение тонуса вен, улучшение микроциркуляции в кавернозных тельцах и нормализацию в них кровотока. В эту группу входит много препаратов, но, по нашему мнению, наиболее действенным является микронизированный диосмин.
Наибольшая эффективность лечения наблюдается при комбинировании системной терапии с местными средствами.
Местное лечение направлено на ликвидацию болевого синдрома, тромбоза или воспаления геморроидальных узлов, а также кровотечения. При выборе местного лечения острого геморроя необходимо учитывать превалирование одного из симптомов - боль, тромбоз, распространенность воспалительного процесса и наличие деструктивного компонента.
Купирование геморроидальных кровотечений малой интенсивности возможно при помощи препарата "Натальсид". При хроническом геморрое первой и второй стадий может быть использован препарат "Проктозан".
Тромбоз геморроидальных узлов, осложненный их воспалением, - показание к применению антикоагулянтов местного действия (Нигепан).
При неэффективности консервативного (медикаментозного) метода лечения, особенно в поздних стадиях заболевания, следует проводить комбинированное лечение, включающее консервативные и малоинвазивные или консервативные и традиционные хирургические методы.
Необходимо отметить, что если консервативное лечение геморроя может осуществляться врачами общей практики, то малоинвазивное лечение геморроидальной болезни и тем более - хирургическое лечение должно выполняться только специалистом - врачом-колопроктологом в условиях специализированного отделения.
1. Благодарный, Л. А. Клинико-патогенетическое обоснование выбора способа лечения геморроя: автореф. дис. … д-ра мед. наук. / Благодарный Л. А. - М., 1999.-39 с.
2. Благодарный, Л. А. Фармакотерапия геморроя: средства топического применения. / Л. А. Благодарный // Хирургия.-2002.-№.2.-С. 44-46
3. Воробьев, Геморрой, / Г. И. Воробьев, Ю. А. Шелыгин, Л. А. Благодарный- М.: Митра-Пресс 2002.-191с.
4. Воробьев, Г. И. Геморрой: современная тактика лечения/Г. И. Воробьев, Л. А. Благодарный, Ю. А. Шелыгин // Consilium medicum.- 2000.- С.27-30.
5. Генри, М. Колопроктология и тазовое дно, / М. Генри, М. Свош. М.: Медицина, 1988, - 459 с.
6. Дацун, И. Г. Роль гломусных шунтов аноректальных кавернозных телец в механизме развития геморроя./ И. Г. Дацун, Е. П. Мельман // Архив патологии. - 1992.- Т.54, № 8. - С. 28-31.
7. Жуков, Б. Н., Колопроктология. / Б. Н. Жуков, В. Н. Шабаев, В. Р. Исаев, Н. А. Лысов - Самара: СамГМУ, 1999.- 132 с.
8. Заремба, А. Л. Острый геморроидальный тромбофлебит: автореф. дис. … канд. мед. наук / Заремба А. Л. - Рига, 1968.-18 с.
9. Канделис, Б. Л. Неотложная проктология / Б. Л. Канделис - Л.: Медицина, 1980. - 274 с. 10. Капуллер, Л. Л. Кавернозные структуры прямой кишки и их роль в возникновении геморроя: автореф. дис. д-ра. мед. наук / Капуллер Л. Л. - М., 1974. - 25 с.
11. Коплатадзе, А.М. Тактика и методы хирургического лечения острого тромбоза геморроидальных узлов/ А. М. Коплатадзе, Д. Г. Кожин, С. Д. Ким, Э. Э. Болквадзе // Колопроктология. - 2004. - №3. - С. 3-6.
12. Кузьминов, А. М. Результаты лечения больных геморроем после циркулярной резекции слизисто-подслизистого слоя нижнеампулярного отдела прямой кишки/ А. М. Кузьминов, Ю. Ю. Чубаров, В. Ю. Королик // Актуальные вопросы колопроктологии: тезисы докладов I съезда колопроктологов России с международным участием. - Самара: ГП "Перспектива", СамГМУ, 2003. - С. 84-85.
13. Мельман Е. П., Функциональная морфология прямой кишки и структурные основы патогенеза геморроя / Е. П. Мельман, И. Г. Дацун // М.: Медицина, 1986. - 176 с.
14. Мукажанов, А. К. Клиника и лечение острого тромбоза геморроидальных узлов у родильниц в раннем послеоперационном периоде/ А. К. Мукажанов, И. В. Мун // Проблемы колопроктологии, Москва, 1998, вып. 16, - С. 75 - 77.
15. Ривкин, В. Л. Геморрой / В. Л. Ривкин, Л. Л. Капуллер М.: Медицина, 1976.- 159 с.
16. Ривкин, В. Л. Геморрой и другие заболевания заднепроходного канала / В. Л. Ривкин, Ю. В. Дульцев, Л. Л. Капуллер- М.: Медицина, 1994.- 239 с.
17. Ривкин, В. Л. Геморрой. Запоры / В. Л. Ривкин, Л. Л. Капуллер, Запоры. - М.: Медпрактика, 2000.- 158 с.
18. Шехтман, М. М. Геморрой у беременных / М. М. Шехтман,Н. В.Козинова // Consilium medicum.- 2004.- Т. 6.- 44 с.
19. Barron, H. Office ligation of internal haemorroids. / H. Barron, // Am. J. Surg.- 1963.- Vol. 105.- P. 563-570.
20. Blaisdell, P. C. Prevention of massive hemorrhage secondary to hemorrhoidectomy / P. C. Blaisdell // Surgery, Gynecology Obstetrics.- 1958.- Vol.- 106, N 4.- P. 489-494.
21. Longo, A. Treatment of hemorroids desease by reduction of mucosa and hemorroidal prolapse with a circular suturing device: a new procedure/A. Longo, // 6th World Congress of Endoscopic Surgery. Rome, 1998.-Р. 777-784.
22. Longo, A. Stapled anopexy and stapled hemorrhoidectomy: two opposite concepts and procedures / A. Longo // Diseases Colon Rectum.- 2002.- Vol. 45. N 4. - P. 571-572.
23. Milligan, E. T. Surgical anatomy of the anal canal and operative treatment of haemorrhoids / E. T. Milligan, C. N. Morgan, L. E. Jones, R. Officer // Lancet.- 1937.- Vol. 2.- P.1119-1124.
24. Morinaga, K. A novel therapy for internal haemorrhoids: ligation of the haemorrhoidal artery with a newly devised instrument (Moricorn) in conjuction with a Doppler flowmeter / K. Morinaga, K. Hasuda, T. Ireda // Am. J. Gastroenterol.- 1995.- Vol. 90, N 4.- P. 610-613.
25. Palazzo, F.F. Randomized clinical trial of Ligasure versus open haemorrhoidectomy / F. F. Palazzo, D. L. Francis, M. A. Clifton // Br. J. Surg.- 2002.- Vol. 89, N 2.- P. 154-157.
