Терапевтический лекарственный мониторинг
Статьи
Опубликовано в журнале:
Качественная клиническая практика »» 1 / 2002 А.В. Соколов
Кафедра клинической фармакологии с лабораторией фармакокинетики РГМУ, Москва
Одной из основных задач, стоящих перед клинической фармакокинетикой, является поддержание оптимальной концентрации лекарства в месте действия - оптимизации фармакотерапии. Особенно это касается препаратов, имеющих узкий терапевтический коридор (некоторых антибиотиков, антиаритмиков, циклоспоринов, антиконвульсантов и др.). Эта задача решается с помощью терапевтического лекарственного мониторинга (Therapeutic Drug Monitoring). Для целого ряда лекарственных препаратов назначение так называемых средних доз без учета знания концентрации препарата в крови может приводить к непредсказуемым последствиям. На чем основываются основные принципы проведения терапевтического лекарственного мониторинга (ТЛМ)? После введения препарата в организм его молекулы в месте действия должны находиться в равновесии с молекулами этого препарата в крови. Это означает, что оптимальному терапевтическому эффекту должна соответствовать некая средняя концентрация (или средний диапазон концентраций) препарата в крови пациента. На стадии разработки новых лекарственных препаратов проводятся обязательные фармакокинетические исследования, позволяющие выяснить оптимальный "терапевтический коридор" для многих лекарств, который можно сформулировать как диапаюн концентраций препарата в крови, в пределах которого существует достаточно высокая вероятность получения положительного эффекта и достаточно низкая вероятность появления нежелательных побочных и токсических эффектов.
Врач при назначении лекарства должен решить две основные задачи безопасной фармакотерапии:
достижение положительного эффекта,
избежание отрицательных последствий при приеме назначаемого препарата. Знание терапевтических границ по многих случаях облегчает задачи врача в выборе оптимальных схем применения лекарственного средства. Однако простое измерение значений концентраций в крови пациента не всегда обеспечивает успешный результат, даже если речь идет о препарате, терапевтические рамки которого хорошо известны и можно по двум-трем измерениям рассчитать необходимую дозировку и интервалы дозирования. Использование современных подходов с применением определенного программного обеспечения дает возможностьзначительно продвинуться воптимизации фармакотерапии. По мнению многих авторов, для любого препарата не существует "терапевтических коридоров", одинаковых для всех без исключения пациентов, или опубликованные терапевтические рамки для некоторых препаратов слишком велики. Известны случаи, когда положительный терапевтический эффект достигался при меньших концентрациях препарата в крови, чем нижняя граница терапевтического коридора. Встречаются случаи получения положительного эффекта при отсутствии токсических и иных проявлений при концентрациях препарата выше верхней границы терапевтической зоны. Следует отметить, что такие случаи встречаются довольно редко. Однако не учитывать подобные ситуации, по-видимому, нельзя. Что же предпринимать врачу в таких случаях? Тут могут быть два подхода - действовать методом последовательного приближения подбирать оптимальную дозировку и интервалы или использовать индивидуальный фармакокинетический подход кданной проблеме. Попробуем проанализировать, в каких конкретных ситуациях необходимо проводить фармакокинетическую исследования по оптимизации фармакотерапии, учитывая при этом, что подобные исследования достаточно сложны и дороги. Такие исследования имеет смысл проводить, на наш взгляд, в следующих ситуациях: - при значительной межиндивидуальный вариации фармакокинетических параметров препарата, приводящей к существенным различиям в конкретных значениях стационарных концен граций в крови пациента (особенно важно внимательно относиться к фармакотерапии у детей, у которых имеются существенные различия в массе тела и скорости метаболизма: нельзя не учитывать и половые различия);
- при нелинейной кинетике препарата нет прямой зависимости междудозой препарата и концентрацией препарата в крови в пределах терапевтического уровня (например, в случае применения фенитоина);
- при очень узком терапевтическом коридоре (опасность получения нежелательных побочных и токсических проявлений);
- при специфическом контингенте пациентов (беременные и кормящие женщины, лица пожилого возраста, грудные дети и т.д.), у которых фармакокинетические параметры, а значит, и границы безопасного терапевтического коридора, значительно отличаются от обычных известных средних значений;
- при нарушениях функции почек, печени или ЖКТ, влияющих на фармакокинетические параметры;
- при политерапии, когда нельзя исключить взаимовлияния нескольких препаратов и трудно смоделировать процессы, приводящие к нормализации фармакокинетических параметров;
- при сомнении в регулярности приема препарата пациентом.
Существует довольно мною различных способов оптимизации фармакотерапии с помощью различного рода номограмм, различных графических методов и применением более современных методов, основанных на использовании современных фармакокинетических компьютерных программ, которым и следует, на наш взгляд, отдавать предпочтение в особо сложных случаях. Важно применение таких программ в случаях нелинейной кинетики препаратапри наличии минимального количества значений концентраций, когда еще не достигнуто стационарное распределение препарата в организме человека.Анализ лекарственных препаратов в биологических пробахОсновой для получения различных фармакокинетических параметров является определение концентраций лекарственного вещества в различных биологических жидкостях (кровь, моча, спинномозговая жидкость, амниотическая жидкость и др.) в определенные моменты времени после приема препарата. Выбор объекта исследования зависит от многих факторов. В первую очередь, он определяется доступностью исследуемого материала. Как правило, наиболее удобными объектами исследования являются кровь и моча. Исследования уровня концентраций лекарств в крови - наиболее распространенный фармакокинетическии подход для оптимизации фармакотерапии еще и потому, что фармакокинетические параметры, полученные в этом случае, можно коррелировать с данными биохимического анализа крови пациента. Существует большое число самых различных методов определения концентраций лекарств в биологических жидкостях: xроматографические, микробиологические, спектрофотометрические, полярографические, иммунологические (радиоиммунные, иммуноэнзимные), радиоизотопные и другге методы, основанные на различных физико-химических свойствах исследуемых материалов. Все вышеназванные методы достаточно хорошо описаны в мировой литературе и довольно широко применяются при проведении ТЛМ. Безусловно, каждый метод определения концентрации обладает определенными достоинствами и недостатками. Требования, предъявляемыми к методу в нескольких словах, следующие: чувствительность определения, экспрессность анализа, точность анализа, возможность работы с малым объемом биоматериала, стоимость анализа. Иммунологические методы, к безусловным достоинствам которых можно отнести относительную простоту и экспрессность проведения непосредственных измерений, занимают по праву одно из ведущих мест. Однако необходимо знать, что применение подобных методов сопряжено с определенными трудностями: необходимы специальная аппаратура и наборы, существующие далеко не для всех лекарственных средств, для которых ТЛМ остро необходим. Кроме этого, стоимость наборов достаточно высока и определение, даже разовое, обходится достаточно дорого. Далее, как правило, все наборы выпускаются различными зарубежными фирмами и, раз познав всю простоту и легкость решения проблемы, вы становитесь "заложником" фирмы-производителя. Применение микробиологических методов в нашей стране, как правило, ограничивается исследованием достаточно широкого диапазона антибиотических средств. Но, следует учитывать, что ни о какой экспрессности, чувствительности и точности при использовании данного метода речь идти не может. Применение таких методов, как полярографические, различные фотометрические методы при проведении ТЛМ нецелесообразно из-за высокой специфичности данных методов, недостаточно высокой чувствительности определения, связанной с целым рядом факторов и достаточно малой универсальностью применения. Гораздо более перспективно в существующих условиях использовать различные хроматографические методы анализа лекарств. Преимущества данных методов налицо - высокая чувствительность и точность определения, огромная универсальность применения (с помощью хроматографических методов возможно исследование более 95% всехлекарственных средств, используемых в современной фармакотерапии), достаточно большая экспрессность, возможность быстрого переключения с определения одного препарата на другой (при условии наличия метода определения), относительно невысокая стоимость анализа (заключающаяся в малых количествах используемых реактивов и прочих затратах). Конечно, при применении хроматографических методов необходимо иметь аппаратуру, которая имеет достаточно высокую стоимость и высококвалифицированных специалистов анализа. Однако при проведении массовых анализов эти затраты, как правило, довольно быстро окупаются. Когда-то выдающийся французский ученый XIX века Клод Бернар сказал: "Создание хорошего метода приносит иногда науке больше пользы, чем высокие теоретические соображения". Яркой иллюстрацией этой мысли является появление хроматографии. Рассмотрим основные принципы проведения хроматографического анализа. В 1903 г. русский ученый М.С. Цвет, изучая хлорофилл, должен был найти доказательства выдвинутого им предположения о сложности состава хлорофилла, который до этого считался индивидуальным веществом. В 1906 г. на собрании Московского общества естествоиспытателей М.С. Цвет сделал доклад о своей работе, в результате которой были выделены составляющие хлорофилл-компоненты. Одновременно М.С. Цвет изложил разработанный им новый метод разделения сложных веществ. Со времени открытия метода хроматографического анализа принципы, заложенные в основу этого метода разделения сложных смесей химических веществ, по сути не изменился. В основе его лежит принцип различия в сорбционной способности каждого химического вещества на том или ином сорбенте (веществе с большой адсорбционной емкостью). Продвигаемая носителем (элюентом) вдоль сорбента смесь веществ из-за разной величины адсорбционных свойств в одних и тех же условиях подвергается разделению (подобно разделению по температурам кипения, которое происходя при перегонке). При этом слой сорбента может находиться в виде тонкого слоя на пластинке, а продвигать смесь веществ может растворитель (или смесь растворителей) за счет капиллярных сил. В этом случае данный метод разделения будет называться тонкослойной хроматографией (ТСХ), сорбент может быть упакован в достаточно тонкую стеклянную или металлическую трубку, а анализируемая смесь продвигается вдоль колонки либо газом (газноситель) и тогда метод называется "газовая хроматография" (ГХ), либо потоком ра створителя (смесью растворителей), подаваемого в колонку под давлением (иногда довольно значительным) с помощью насоса - в этом случае мы имеем дело с жидкостной хроматографией (ВЭЖХ). Проведя хроматографическое разделение, необходимо обработать полученные данные, определить, что мы получили в результате анализа и в каком количестве, т.е. провести качественный и количественный анализы. Такие анализы проводятся обычно с помощью приборов, называемых детекторами, а запись полученного сигна ла осуществляется с помощью электронных интеграторов, самописцев или современных компьютерных программ в виде аналоговой формы электронного сигнала детектора. В результате мы получаем хроматограмму - картину разделения, где каждому разделенному веществу соответствует индивидуальный пик. Для проведения количественного определения полученные пики обсчитываются, калибруются и с помощью различных электронных устройств оператор получает полную количественную картину состава исследованного образца. Таким примерно образом проводится обычный хроматографический анализ многокомпонентных смесей. Для успешного решения задач количественного анализа хроматографическими методами необходимо проводить достаточно сложные процедуры подготовки проб для анализа. Вопросы подготовки проб, выбора метода анализа, разработки метода, количественной обработки полученных данных требуют серьезного отношения и использования профессионально подготовленных специалистов. Собственно весь процесс проведения любых фармакокинетических исследований предполагает использование специалистов самого различного уровня -врачей, биохимиков, химиков-аналитиков, математиков. От тщательности проведения каждого отдельного этапа зависит результат всей работы. Большинство фармакокинетических методов исследования базируется на изучении уровня концентрации того или иного препарата в крови пациента. При возникновении той или иной фармакокинетической задачи перед исследователем возникает вопрос: каким методом предстоит воспользоваться - ГЖХ, ТСХ, ВЭЖХ, ГХ-МС, иммунным, радиологическим, полярографическим или каким-либо другим. Большое внимание следует уделять вопросам подготовки и обработки биологических проб для анализа. От того, какой биологический объект будет изучаться, зависит как выбор метода анализа, так и способ его проведения. Оттого, каким методом предстоит воспользоваться, зависит многое, например способ подготовки проб для анализа. В основном процесс подготовки проб для анализа сводится к следующим процедурам: 1. Получение сыворотки крови. 2. Извлечение препарата в удобной для анализа форме (одно- или многократная экстракция препарата химическими растворителями или процесс осаждения белков тем или иным реагентом. В последнем случае необходимо помнить, что при осаждении белков сыворотки крови происходит разбавление образца, что влияет на чувствительность метода анализа). 3. Сохранение образца в виде сывороточных экстрактов, сыворотки крови, упаренных образцов в сухом виде и т.д. для последующего хроматографического анализа. Следует помнить, что при проведении фармакокинетических исследований некоторые препараты довольно быстро подвергаются биотрансформации (окислению, гидролизу и т.п.). Исходя из этого, каждый исследователь определяет минимальные и максимальные сроки проведения анализа. В процессе разработки метода следует также рассмотреть и исключить (или по возможности стандартизироиать} все возможные варианты потерь вещества при проведении основных и вспомогательных операций, чтобы избежать ошибок в анализе. Как же осуществляется выбор метода анализа лекарственного препарата? Очень часто этот выбор зависит от наличия той или иной аппаратуры в распоряжении исследователя. Требования, предъявляемые к выбранному методу анализа, можно сформулировать следующим образом. Методанализадолжен бытьдостаточно чувствительным для получения надежных результатов, воспроизводимым, дешевым и достаточно экспрессным. Процесс подготовки проб для анализа недолжен занимать много времени и должен быть достаточно простым и воспроизводимым. Выбранный методдолжен обладать большой производительностью. Примерно такие же процедуры необходимы при проведении газохроматографического анализа, с той лишь разницей, что при данном анализе практически исключена возможность анализа водосодержащих проб. Кроме того, при проведении подобного анализа возникает необходимость применения высокочистых сжатых газов (азот, гелий, водород и воздух), что соответственно удорожает весь анализ. Итак, мы знаем пути получения точных данных по уровню концентрации лекарственного препарата в той или иной биологической среде. Эти данные необходимо использовать при проведении фармакокинетических исследований в клинических условиях. Крайне важной областью применения этих данных и является терапевтический лекарственный мониторинг.Основные понятия фармакокинетикиИнтенсивность эффекта применяемого препарата находится в прямой зависимости с его концентрацией в месте действия. К сожалению, далеко не всегда возможно определение концентрации препарата в месте действия. Однако если принять предположение, что концентрация препарата в месте действия находится в зависимости от его уровня в каком-либо другом объекте, задача расчета достижения оптимальной концентрации препарата в месте действия представляется вполне достижимой. Описать все детали процесса распределения препарата в организме, во всех органах и тканях практически невозможно, или, по кранней мере, очень сложно. Однако это не всегда является необходимым. Во многих случаях бывает достаточно чисто формально представить организм в виде одной или более камер (компартментов), определить связи между этими камерами и составить материальный баланс. При этом появляется возможность составить достаточно упрощенные математические модели кинетики изучаемого препарата, в состав которых входит лишь ограниченное число измеряемых параметров. Такой упрощенный подход к математическому моделированию позволяет составлять довольно точные математические прогнозы получения желаемого уровня концентрации препарата в месте действия, основываясь на использовании хорошо разработанного математического аппарата и теории оптимизации. Такое моделирование называется камерным, или компартментным. При этом камера - это та часть организма, в которой препарат распределен равномерно. Для целей фармакокинетического анализа выбирается такое минимальное число камер, которое в данном случае необходимо для составления модели по имеющимся ограниченным опытным данным. Минимальным количеством камер, как это можно предположить, является единица. Математическая модель при этом будет однокамерной. При однокамерной модели предполагается некая фармакокинетическая однородность всех тканей, в которые проник препарат. Иными словами, предполагается, что сразу после введения препарата его концентрация в этой единственной камере становится равновесной и убывает по моноэкспоненциальному закону без видимой фазы распределения. В соответствии с законамилинейной кинетики скорость изменения количества препарата в этой единственной камере пропорциональна его количеству в камере. Для того чтобы перейти от количества препарата в камере к его концентрации, вводят коэффициент пропорциональности, который называют кажущийся объем распределения препарата (не эквивалентен физиологическому объему тканей камеры). Объем распределения препарата (Vd) является одним из наиболее важных фармакокинетических параметров и обычно рассчитывается на массу тела (л/кг). Величина объема распределения в рамках однокамерной модели при внутривенном введении равна такому условному объему жидкости, в котором нужно растворить всю попавшую в организм дозу препарата, чтобы получилась концентрация, равная начальной концентрации в крови (Сo). При различных способах введения препарата структура однокамерной модели может быть представлена двумя различными вариантами. Внутривенное введение или постоянная инфузия (рис. А) или постепенное введение препарата в камеру (рис. Б) из некоторого депо (при этом учитывается процесс абсорбции при внесосудистом введении).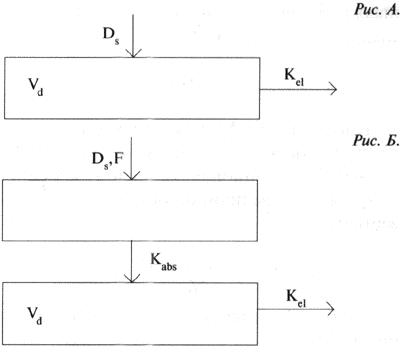 При поступлении препарата в системный кровоток из депо его концентрация постепенно возрастает, достигая максимального значения Сmax в момент времени Тmax и затем начинает убывать. Если считается, что процесс абсорбции имеет линейный характер (скорость процесса прямо пропорциональна количеству или концентрации препарата в системе), то скорость этого процесса характеризуется константой скоростью абсорбции k(abs) измеряемой в л/ч. В случае линейного процесса эту константу можно выразить через период полувсасывания Т1/2(abs) - время, за которое всасывается половина введенной дозы препарата: k(abs) = ln2 / Т1/2(abs) При внесосудистом введении лекарства не все количество препарата попадает в системный кровоток, поэтому в фармакокинетике пользуются термином биодоступность - F. Биодоступность характеризует ту часть введенной дозы препарата, которая достигает системного кровотока. Определяется биодоступность при сравнении площадей под кривой "концентрация - время" - AUC для исследуемого препарата и препарата сравнения: F = AUC(test) / AUC(standart) Биодоступность бывает относительная и абсолютная. Когда в качестве стандарта используют данные о внутривенном введении этого же препарата, а в качестве тестового препарата - данные о внесосудистом введении, то речь идет об абсолютной биодоступности. Если же используются данные о внесосудистом введении различных лекарственных форм одного и того же препарата, например изготовленных разными фирмами, то речь идет об оценке относительной биодоступности. При этом в качестве стандарта выбирается хорошо известный лекарственный препарат. В рамках однокамерной модели при внутривенном введении площадь под кривой "концентрация - время" выражается следующим образом: AUC = Co / K(el) Площадь под фармакокинетической кривой пропорциональна дозе препарата, попавшей в организм, обратно пропорциональна общему клиренсу препарата и связана с величиной объема распределения выражением: Vd = D / (K(el) * AUC) где D - однократная доза препарата, введенная внутривенно. Очень важно отметить, что параллельно с процессом абсорбции происходит процесс выведения препарата - элиминация. Элиминация препарата, как правило, складывается из двух процессов - биотрансформации (или метаболизма) и экскреции препарата. Метаболическое превращение препарата происходит главным образом в печени (за счет работы ферментов, которые гидролизуют, окисляют, восстанавливают, алкилируют, ацетилируют и т.п. лекарство). Часто продукт метаболической деятельности организма обладает большей активностью, чем введенное лекарство (новокаинамид, эналаприлат и др.). При линейном характере процесса выведения в рамках однокамерной модели элиминация препарата описывается моноэкспоненциальной зависимостью и характеризуется константой скоростью элиминации K(el) (л/ч). Этот параметр в общем виде представляет собой сумму скоростей выведения почечным и непочечным путями. Для однократного внутривенного введения дозы препарата D уменьшение концентрации препарата в единственной камере происходя в соответствии с уравнением: C(t) = (D / Vd) - exp(-K(el) * t) Для такой модели может использоваться и другой показатель, характеризующий процесс выведения препарата - период полуэлиминации, всем хорошо известный параматр Т1/2, который связан с константой скорости элиминации выражением: Т1/2 = 0,693 / K(el) Количественную оценку элиминируемого препарата дает клиренс (Сl) - объем крови, очищаемый от препарата в единицу времени (мл/ч или л/ч). Для препаратов, которые быстро распределяются и чье поведение может быть описано в рамках линейной модели, клиренс определяется выражением: Сl = Vd * K(el) При линейном характере процессов абсорбции и элиминации изменение концентрации препарата во времени после однократного внесосудистого приема описывается уравнением: C(t) = (K(abs) * F * D) / [Vd * (K(abs) - K(el))] - [exp(-K(el) * t) - exp(-K(abs) * t)] Таким образом, при определенных значениях биодоступности препарата (F) и получаемой пациентом дозы (D) форма фармакокинетической кривой определяется соотношением основных параметров кинетики - Vd, K(abs) и K(el) Если препарат вводится в постоянной дозе через фиксированные интервалы времени, меньшие, чем время элиминации препарата, то его концентрация в крови возрастает ступенчатым образом, а затем наступает период, когда в каждом интервале между приемом очередных доз препарата количество всасывающегося препарата равно количеству элиминируемого. Это состояние называется стационарным или Steady stale, а концентрация, достигнутая при этом, называется стационарной и обозначается Сss. При одной и той же скорости абсорбции чем длиннее период полуэлиминации или полувыведения препарата по отношению к интервалу дозирования, тем медленнее достигается стационарный уровень. Иными словами, чем больше T1/2 выведения препарата, тем больше времени потребуется для достижения стационарного уровня концентрации. На практике принято считать, что состояние равновесия достигается по прошествии 4-5 периодов полувыведения препарата. Для выбора оптимального интервала дозирования препарата очень важна информация о ширине терапевтического коридора (или о максимально допустимой амплитуде колебаний концентрации препарата в крови) и о временах полувыведения. Целью врача является удерживать концентрацию препарата в рамках этого коридора, подбирая оптимальные интервалы дозирования (т). Изменение концентрации препарата во времени при многократном введении одинаковых доз (D) через равные промежутки времени (т) в стационарном режиме описывается уравнением: Сss(t) = (K(abs) * F * D) / [Vd * (K(abs) - K(el))] * [exp(-K(el)t) / 1 - exp(K(el)т) - exp(-K(abs)t) / 1 - exp(K(abs)т)] В том случае, если определенную концентрацию в крови необходимо создать немедленно и затем поддерживать ее на этом уровне, дается нагрузочная доза препарата, а затем - поддерживающие. В тех случаях, когда с помощью простейших однокамерных моделей на основе экспериментально полученных данных не удается приемлемо описать процессы, применяются двухкамерные (и более) модели. При этом считается, что в первой камере происходит быстрое распределение препарата и затем более медленный обмен с другой (или другими) периферической камерой. В таких случаях так же, как и при однокамерных моделях, строятся дифференциальные уравнения материального баланса. Эти многокамерные модели с помощью таких уравнений могут описывать различные варианты введения препарата. Например, двухкамерная модель может быть схематично изображена в виде центральной и периферической камер, отличающихся скоростями взаимного проникновения препарата (Рис. В).
При поступлении препарата в системный кровоток из депо его концентрация постепенно возрастает, достигая максимального значения Сmax в момент времени Тmax и затем начинает убывать. Если считается, что процесс абсорбции имеет линейный характер (скорость процесса прямо пропорциональна количеству или концентрации препарата в системе), то скорость этого процесса характеризуется константой скоростью абсорбции k(abs) измеряемой в л/ч. В случае линейного процесса эту константу можно выразить через период полувсасывания Т1/2(abs) - время, за которое всасывается половина введенной дозы препарата: k(abs) = ln2 / Т1/2(abs) При внесосудистом введении лекарства не все количество препарата попадает в системный кровоток, поэтому в фармакокинетике пользуются термином биодоступность - F. Биодоступность характеризует ту часть введенной дозы препарата, которая достигает системного кровотока. Определяется биодоступность при сравнении площадей под кривой "концентрация - время" - AUC для исследуемого препарата и препарата сравнения: F = AUC(test) / AUC(standart) Биодоступность бывает относительная и абсолютная. Когда в качестве стандарта используют данные о внутривенном введении этого же препарата, а в качестве тестового препарата - данные о внесосудистом введении, то речь идет об абсолютной биодоступности. Если же используются данные о внесосудистом введении различных лекарственных форм одного и того же препарата, например изготовленных разными фирмами, то речь идет об оценке относительной биодоступности. При этом в качестве стандарта выбирается хорошо известный лекарственный препарат. В рамках однокамерной модели при внутривенном введении площадь под кривой "концентрация - время" выражается следующим образом: AUC = Co / K(el) Площадь под фармакокинетической кривой пропорциональна дозе препарата, попавшей в организм, обратно пропорциональна общему клиренсу препарата и связана с величиной объема распределения выражением: Vd = D / (K(el) * AUC) где D - однократная доза препарата, введенная внутривенно. Очень важно отметить, что параллельно с процессом абсорбции происходит процесс выведения препарата - элиминация. Элиминация препарата, как правило, складывается из двух процессов - биотрансформации (или метаболизма) и экскреции препарата. Метаболическое превращение препарата происходит главным образом в печени (за счет работы ферментов, которые гидролизуют, окисляют, восстанавливают, алкилируют, ацетилируют и т.п. лекарство). Часто продукт метаболической деятельности организма обладает большей активностью, чем введенное лекарство (новокаинамид, эналаприлат и др.). При линейном характере процесса выведения в рамках однокамерной модели элиминация препарата описывается моноэкспоненциальной зависимостью и характеризуется константой скоростью элиминации K(el) (л/ч). Этот параметр в общем виде представляет собой сумму скоростей выведения почечным и непочечным путями. Для однократного внутривенного введения дозы препарата D уменьшение концентрации препарата в единственной камере происходя в соответствии с уравнением: C(t) = (D / Vd) - exp(-K(el) * t) Для такой модели может использоваться и другой показатель, характеризующий процесс выведения препарата - период полуэлиминации, всем хорошо известный параматр Т1/2, который связан с константой скорости элиминации выражением: Т1/2 = 0,693 / K(el) Количественную оценку элиминируемого препарата дает клиренс (Сl) - объем крови, очищаемый от препарата в единицу времени (мл/ч или л/ч). Для препаратов, которые быстро распределяются и чье поведение может быть описано в рамках линейной модели, клиренс определяется выражением: Сl = Vd * K(el) При линейном характере процессов абсорбции и элиминации изменение концентрации препарата во времени после однократного внесосудистого приема описывается уравнением: C(t) = (K(abs) * F * D) / [Vd * (K(abs) - K(el))] - [exp(-K(el) * t) - exp(-K(abs) * t)] Таким образом, при определенных значениях биодоступности препарата (F) и получаемой пациентом дозы (D) форма фармакокинетической кривой определяется соотношением основных параметров кинетики - Vd, K(abs) и K(el) Если препарат вводится в постоянной дозе через фиксированные интервалы времени, меньшие, чем время элиминации препарата, то его концентрация в крови возрастает ступенчатым образом, а затем наступает период, когда в каждом интервале между приемом очередных доз препарата количество всасывающегося препарата равно количеству элиминируемого. Это состояние называется стационарным или Steady stale, а концентрация, достигнутая при этом, называется стационарной и обозначается Сss. При одной и той же скорости абсорбции чем длиннее период полуэлиминации или полувыведения препарата по отношению к интервалу дозирования, тем медленнее достигается стационарный уровень. Иными словами, чем больше T1/2 выведения препарата, тем больше времени потребуется для достижения стационарного уровня концентрации. На практике принято считать, что состояние равновесия достигается по прошествии 4-5 периодов полувыведения препарата. Для выбора оптимального интервала дозирования препарата очень важна информация о ширине терапевтического коридора (или о максимально допустимой амплитуде колебаний концентрации препарата в крови) и о временах полувыведения. Целью врача является удерживать концентрацию препарата в рамках этого коридора, подбирая оптимальные интервалы дозирования (т). Изменение концентрации препарата во времени при многократном введении одинаковых доз (D) через равные промежутки времени (т) в стационарном режиме описывается уравнением: Сss(t) = (K(abs) * F * D) / [Vd * (K(abs) - K(el))] * [exp(-K(el)t) / 1 - exp(K(el)т) - exp(-K(abs)t) / 1 - exp(K(abs)т)] В том случае, если определенную концентрацию в крови необходимо создать немедленно и затем поддерживать ее на этом уровне, дается нагрузочная доза препарата, а затем - поддерживающие. В тех случаях, когда с помощью простейших однокамерных моделей на основе экспериментально полученных данных не удается приемлемо описать процессы, применяются двухкамерные (и более) модели. При этом считается, что в первой камере происходит быстрое распределение препарата и затем более медленный обмен с другой (или другими) периферической камерой. В таких случаях так же, как и при однокамерных моделях, строятся дифференциальные уравнения материального баланса. Эти многокамерные модели с помощью таких уравнений могут описывать различные варианты введения препарата. Например, двухкамерная модель может быть схематично изображена в виде центральной и периферической камер, отличающихся скоростями взаимного проникновения препарата (Рис. В).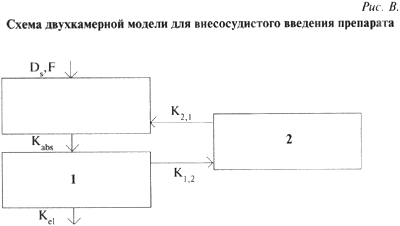 При использовании таких моделей появляются дополнительные параметры - константы скоростей обмена между камерами (К(2,1) и К(1,2)). Теперь, зная фармакокинетические параметры, могут быть составлены уравнения для двух и более камер и соответственно построены фармакокинетические кривые для этих камер. При приеме препарата через определенные, равные между собой промежутки времени в крови вскоре появляется так называемый плато-эффект, т.е. устанавливается постоянный уровень препарата. Величину этого уровня можно оценить по приближенному уравнению:Ccp ~ (1,5 * D * F* t1/2) / (Vd * т) где F - доля препарата, всосавшаяся в организм при пероральном приеме (меняется от 0 до 1 ): т - интервал между дозированием лекарства. Для оценки скорости изменения концентрации препарата в крови в процессе лечения можно рассчитать число повторных приемов, которые создадут концентрацию, отличающуюся от стационарной не более чем на 10%. Подобные расчеты возможны при условии, что в течение курса лечения величина k(эл) существенно не изменяется (препараты, для которых не отмечены явления индукции или угнетения метаболизирующих ферментов). Таким образом, мы убедились, что фармакокинетические методы позволяют произвести расчет оптимальной и индивидуальной дозировки препарата. При этом должны выполняться следующие условия: 1. Концентрация препарата в крови должна достигнуть желаемого стабильного уровня сразу после первичного приема (Сss°). 2. Минимальная концентрация препарата в крови, т.е. концентрация перед очередным приемом, недолжна быть ниже эффективной терапевтической концентрации (Сэф). 3. Максимальная концентрация препарата не больше безопасной концентрации (Сs). Для выполнения этих условий можно вывести следующие уравнения для расчета начальной дозы Dн и поддерживающих доз Dп: Dн = Сэф * Vd * ek(эл)*т / f Dп = Сэф * Vd * (ek(эл)*т - 1) / f Для безопасного лечения рассчитанными дозами интервалы между приемами препарата (t) должны быть не больше максимального интервала (tmax): т(max) = 3,33 * t1/2* lg[1 + Y(S-1)] где Y - специальный безразмерный параметр, S - характеристика терапевтической широты препарата S = Cs / Сэф. Величина Y рассчитывается по специальным таблицам или экспериментальным данным. Однако подобные расчеты можно с достаточной надежностью вести и по уравнению: т(max) = 1,3 + S * (0,24 + 0,54 * t1/2) Эти зависимость вполне логична - чем медленнее выводится препарат (чем больше t1/2), тем реже его дозировка. Учитывая, что значения т(max) являются по определению максимально допустимыми интервалами между дозированием препарата, при расчете начальных и поддерживающих дозировок следует пользоваться меньшими значениями t, при этом достаточно хорошие результаты достигаются при использовании величины т, равной примерно половине т(max). Все, что мы рассмотрели в смысле фармакокинетического моделирования, основано на предположении о линейной кинетике, которое может быть сформулировано следующим образом:
При использовании таких моделей появляются дополнительные параметры - константы скоростей обмена между камерами (К(2,1) и К(1,2)). Теперь, зная фармакокинетические параметры, могут быть составлены уравнения для двух и более камер и соответственно построены фармакокинетические кривые для этих камер. При приеме препарата через определенные, равные между собой промежутки времени в крови вскоре появляется так называемый плато-эффект, т.е. устанавливается постоянный уровень препарата. Величину этого уровня можно оценить по приближенному уравнению:Ccp ~ (1,5 * D * F* t1/2) / (Vd * т) где F - доля препарата, всосавшаяся в организм при пероральном приеме (меняется от 0 до 1 ): т - интервал между дозированием лекарства. Для оценки скорости изменения концентрации препарата в крови в процессе лечения можно рассчитать число повторных приемов, которые создадут концентрацию, отличающуюся от стационарной не более чем на 10%. Подобные расчеты возможны при условии, что в течение курса лечения величина k(эл) существенно не изменяется (препараты, для которых не отмечены явления индукции или угнетения метаболизирующих ферментов). Таким образом, мы убедились, что фармакокинетические методы позволяют произвести расчет оптимальной и индивидуальной дозировки препарата. При этом должны выполняться следующие условия: 1. Концентрация препарата в крови должна достигнуть желаемого стабильного уровня сразу после первичного приема (Сss°). 2. Минимальная концентрация препарата в крови, т.е. концентрация перед очередным приемом, недолжна быть ниже эффективной терапевтической концентрации (Сэф). 3. Максимальная концентрация препарата не больше безопасной концентрации (Сs). Для выполнения этих условий можно вывести следующие уравнения для расчета начальной дозы Dн и поддерживающих доз Dп: Dн = Сэф * Vd * ek(эл)*т / f Dп = Сэф * Vd * (ek(эл)*т - 1) / f Для безопасного лечения рассчитанными дозами интервалы между приемами препарата (t) должны быть не больше максимального интервала (tmax): т(max) = 3,33 * t1/2* lg[1 + Y(S-1)] где Y - специальный безразмерный параметр, S - характеристика терапевтической широты препарата S = Cs / Сэф. Величина Y рассчитывается по специальным таблицам или экспериментальным данным. Однако подобные расчеты можно с достаточной надежностью вести и по уравнению: т(max) = 1,3 + S * (0,24 + 0,54 * t1/2) Эти зависимость вполне логична - чем медленнее выводится препарат (чем больше t1/2), тем реже его дозировка. Учитывая, что значения т(max) являются по определению максимально допустимыми интервалами между дозированием препарата, при расчете начальных и поддерживающих дозировок следует пользоваться меньшими значениями t, при этом достаточно хорошие результаты достигаются при использовании величины т, равной примерно половине т(max). Все, что мы рассмотрели в смысле фармакокинетического моделирования, основано на предположении о линейной кинетике, которое может быть сформулировано следующим образом: - фармакокинетические параметры не зависят от дозы препарата,
- площадь под фармакокинетической кривой пропорциональна дозе при любом способе введения,
- количество препарата в камерах также пропорционально дозе препарата.
В случае невыполнения хотя бы одного из этих условий фармакокинетические данные необходимо описывать нелинейными моделями. Одной из наиболее распространенных нелинейных фармакокинетических моделей является однокамерная (или двухкамерная) модель, элиминация препарата из центральной камеры которой происходит в результате метаболизма в соответствии с законом Михаэлиса-Ментен: dC/dt = -Vmax * С(t) / [Кm + С(t)], где С(t) - концентрация препарата, Vmax - максимальный объем продуктов метаболита, Кm - константа Михаэлиса (параметры Михаэлиса-Ментен). При этом, если процесс метаболизма далек от насыщения, кинетика выведения становится аналогичной линейной однокамерной модели со скоростью выведения: Vmax / Кm. Если метаболизм носит насыщенный характер (высокие концентрации препарата в крови), процесс описывается кинетикой нулевого порядка: dC/dt = -Vmax Следует учитывать, что в некоторых случаях большую роль играет активность метаболитов. Так, при анализе связи между антиаритмическим эффектом новокаинамида и его стационарными уровнями необходимо обязательно учитывать присутствие в крови его активного метаболита N-ацетилновокаинамида, который выводится из организма в 2-3 раза медленнее самою препарата. Незнание этого может привести к интоксикации. Большое значение имеют методы определения концентрации препарата в крови, о которых мы уже говорили. При спектрофлюорометрическом определении хинидина определяется суммарный уровень как самого препарата, так и его малоактивных метаболитов, что приводит к искажению результатов, давая завышенные почти вдвое значения концентраций. Для значительного числа лекарственных препаратов обнаруживается достаточно высокая линейная корреляция между величиной наблюдаемого фармакологического эффекта и уровнем препарата в крови, т.е. имеет место зависимость: Е = а * Сp + b где E - терапевтический эффект, Сp концентрация препарата в крови. Например, антиаритмический эффект новокаинамида хорошо коррелирует с концентрацией препарата в крови (коэффициент корреляции r=0,81-0,92). При исследовании бронхорасширяющего действия теофиллина у больных с астмой эффект выражался в изменении объема легких при максимальном выдохе. Для анализа связи эффекта с концентрацией теофиллина в крови было выведено уравнение: Е = 63% * Сp / (10 + Сp) Это выражение позволяя сделать несколько важных для клиники выводов: - даже при максимально возможном эффекте теофиллин у больных астмой не сможет полностью нормализовать функцию органов дыхания в связи с необратимой обструкцией дыхательных путей,
- создание в крови уровня теофиллина, равного 10 мкг/мл, приведет к улучшению исходного объема лекгих (31,5% нормального уровня, при этом обычно наблюдается степень бронходнлатации, достаточная для снятия астматического приступа), в то же время увеличение концентрации теофиллина вдвое приведет к незначительному увеличению эффекта, но создаст опасность интоксикации.
Известны два принципиально различных типа ситуаций, в которых проведение ТЛМ может оказаться достаточно полезным. 1. Терапия проводилась и течение достаточно длительного времени и уже имеются клинические данные о реакции пациента на проводимую терапию. В этом случае ТЛМ может помочь избежать возможных побочных эффектов, а в случае неэффективности проводимой терапии ТЛМ ответить на вопрос о получении лучшего эффекта при изменении режима дозирования. 2. Выбор начального режимадозирования, когда реакция пациента на назначаемый препарат еще не известна. Основная задача здесь - прогнозирование индивидуальной кинетики на основе априорной информации лишь о фармакокинетике данного препарата у "среднего" пациента. При этом учитываются масса тела, рост, пол, возраст, почечная функция данного пациента. Таким образом стараются подобрать начальный режим дозирования, чтобы прогнозируемая концентрация держалась в пределах терапевтического коридора. В обоих случаях следует отметить, что основная цель - создание уровня препарата в крови, которого вы хотели бы достичь в ходе данной терапии. Выбор этого оптимального уровня в любом случае остается за лечащим врачом, а фармакокинетический подход, программное обеспечение лишь помогают рассчитать наилучший режим для достижения поставленной врачом цели. По мнению многих авторов, существует два абсолютных показания для проведения ТЛМ антиконвульсантов: отсутствие положительного эффекта при регулярном получении пациентом средних и высоких доз препарата и клинических проявлениях побочных эффектов. По нашему мнению, ТЛМ может оказаться полезным в следующих ситуациях: - при первом визите к врачу при получении ранее антиконвульсантной терапии для определения создавшегося уровня препарата в крови;
- для определения стационарной концентрации после назначения препарата или корректировке терапии;
- для определения стационарной концентрации после назначения или отмены других препаратов при комбинированной терапии;
- рутинное исследование 1-2 раза в год после достижения положительных результатов от проводимой терапии (чаще для детей, получающих фенитоин из-за риска аккумуляции препарата);
- при беременности;
- при решении вопроса о прерывании терапии
При проведении ТЛМ антиконвульсантов для обоснования его необходимости мы основывались на наличии или отсутствии корреляционной связи между дозой препарата и его концентрацией в крови у различных пациентов и всей популяции в целом. Если при исследовании выявляется слабая связь или, напротив, достоверной корреляционной связи нет вообще, это означает, что на основе средних фармакокинетических параметров невозможно составить правильны и прогноз по уровню препарата по вводимой дозе. В таком случае необходима индивидуализация дозирования на основе мониторинга. Исследование реакций конкретного пациента на различные дозы препарата стало возможно потому, что наши популяции включали различных пациентов, уровни препаратов в крови которых определялись в различные периоды терапии при различных дозах. Это означает возможность прогноза (с достаточной точностью) уровня препарата в крови при получении пациентом других дозировок. Для проверки работоспособности наших прогнозов уровня исследуемого препарата мы использовали, как правило, данные двух значений концентрации (перед очередным приемом препарата и через несколько часов после приема). По результатам анализа сделанных прогнозов можно сделать вывод, что изменение уровня определяемых нами антиконвульсантов в крови конкретного пациента при изменении терапии может быть достаточно хорошо предсказано даже на основании всего двух измерений концентрации препарата. ТЛМ антиконвульсантов будет давать положительный эффект лишь в том случае, если он проводится грамотно (это предполагает качественное определение концентраций препаратов в крови, правильный выбор моментов взятия образцов крови, применение адекватных методов расчета, тщательное ведение документации). Документироваться должна следующая информация: - проводимая терапия до начала мониторинга;
- схема дозирования при любых назначениях или отмене препарата;
- уровни концентрации препарата;
- частота и тяжесть приступов при различных схемах дозирования;
- наличие побочных эффектов.
Оптимизация фармакотерапии должна проводиться на основе анализа всей этой конкретной информации, а не только на основании формальных расчетов, исходя из 1-2 измерений уровня препарата в крови. Как уже указывалось, огромное значение ТЛМ приобретает при лечении эпилепсии. Нами разработаны методы определения практически всех антиконвульсантов в крови человека, которые применяются при терапии данного заболевания (карбамазепин, дифенин, суксилеп, фенобарбитал и его производные, вальпроевая кислота и вальпроаты). Методы определения препаратов основаны на применении ВЭЖХ. Разработанные методы позволяют оперативно и с большой точностью проводить анализы (полное время одного анализа на содержание антиконвульсантов не превышает 1,5 ч), что, в свою очередь, дает возможность заниматься оперативной коррекцией дозировки препаратов, выбирать необходимые интервалы дозирования, одним словом - оптимизировать фармикотерапию данного заболевания. С помощью методов популяционного моделирования мы проанализировали результаты мониторирования основных антиэпилептических средств при монотерапии, а также некоторых их сочетаний при политерапии для различных возрастных групп больных эпилепсией. Изучалась фармакокинетика таких широко применяемых препаратов, как карбамазепин, фенобарбитал, фенитоин и производные вальпроевой кислоты - вальпроаты (депакин). По возрастным признакам наши популяции были сформированы из детей и взрослых пациентов. Все пациенты постоянно получали антиконвульсанты и, с точки зрения фармакокинетики, находились в "стационарном" состоянии.Карбамазепин (монотерапия)
|
|
Дети
|
Взрослые
|
| Количество пациентов |
90 |
99 |
| Возраст, лет |
9,6+/-6,4 |
27,4+/-11,9 |
| Дозы, мг/кг/сут |
16,5+/-9,6 |
9,2+/-5,0 |
Bальпроаты (монотерапия)
|
|
Дети
|
Взрослые
|
| Количество пациентов |
53 |
37 |
| Возраст, лет |
8,3+/-3,9 |
24,3+/-9,7 |
| Дозы, мг/кг/сут |
34,5+/-17,8 |
17,6+/-6,5 |
Фенобарбитал (монотерапия)
|
|
Дети
|
Взрослые
|
| Количество пациентов |
28 |
36 |
| Возраст, лет |
11,7+/-3,1 |
26,9+/-8,2 |
| Дозы, мг/кг/сут |
4,5+/-2,8 |
2,6+/-1,7 |
По данным медстатистики Центральной детской республиканской больницы, полученным на основании наших результатов (1992), существенно сокращается время нахождения пациента в стационаре (вместо обычных 20-45, а в некоторых сложных случаях и до 60 дней процесс подбора оптимальной терапии с достаточно высоким положительным эффектом длится не более 12-15 дней), что существенно сокращает затраты на лечение. Такие данные получены на достаточно представительном контингенте больных - более 500 человек. Проведено фармакокинетическое исследование карбамазепина и некоторыхдругихангиконвульсантов на основе терапевтического лекарственного мониторинга (ТЛМ) с применением высокоэффективной жидкостной хроматографии у детей с судорожным синдромом. Все исследуемые пациенты были разделены на группы, которые были рандомизированы по полу и возрасту Полученные результаты дают основание считать, что в возрастной группе 9-14 лет некоторые фармакокинетические параметры существенно различаются у мальчиков и девочек. Так, отмечено достоверное снижение клиренса кабамазепина у девочек (почти в два раза) по сравнению с мальчиками той же возрастной группы, что влечет за собой двукратное уменьшение дозировки препарата. Однако после 14 лет половые признаки перестают оказывать влияние на фармакокинетику препарата. Осуществление контроля за сывороточными концентрациями антиконвульсантов особенно важно при их совместном применении, так как в этом случае довольно часто происходит изменение элиминации какого-либо из антиконвульсантов. ТЛМ противосудорожных препаратов обычно проводится на 3-5-й день после начала лечения. На основании полученных данных с использованием специальных компьютерных программ проводится определение оптимальной дозы препарата, а через неделю осуществляется контрольное определение сывороточной концентрации с целью коррекции дозировки. Таким образом, используя данные ТЛМ, возраст и пол больного, а также эффективность проводимой терапии, можно рассчитать оптимальный режим дозирования антиконвульсантов. По данным двух неврологических отделений РДКБ, в которых проводилось данное исследование, больные, получавшие противосудорожные препараты, находились в стационаре для подбора противосудорожной терапии 10-16 дней (средние данные) вместо обычных 2160 дней. При этом уменьшилось число случаев резистентности, неясных побочных реакций и общее число токсических проявлений или неполного, нестабильного клинического эффекта в связи с ранним выявлением случаев истинной и приобретенной в результате длительного приема одного препарата резистентности. Многим амбулаторным больным с помощью ТЛМ удалось оптимизировать дозировку антиконвульсантов без госпитализации, что ранее было практически невозможно. Приведем несколько примеров практического использования данных ТЛМ в клинических условиях. Так, на базе 1-го неврологического отделения ЦДРКБ на 54 пациентах нами было проведено фармакокинетическое исследование карбамазепина на основе ТЛМ с применением ВЭЖХ у детей с судорожным синдромом. Все дети получали практически одну начальную дозу карбамазепина - 22-25 мг/кг/сут с интервалом дозирования 8 ч. Пробы крови для определения концентрации препарата отбирались из локтевой вены путем венопункции перед очередным приемом препарата и через 1,5 ч после приема. Исследование проводилось через 5 дней после начала лечения. После определения концентрации препарата в крови оказалось, что всех больных можно разделить на четыре условные группы. В первой группе (наиболее многочисленная - 25 человек) концентрация карбамазепина (как минимальная, так и максимальная) находилась в оптимальной области терапевтического диапазона (определяемого для этого препарата 4-10 мкг/ мл). В этой группе была достигнута высокая эффективность лечения без наблюдаемых побочных эффектов. Во второй группе (17 человек), в которой уровень минимально и максимальной концентрации карбамазепина лежал выше терапевтического коридора, отмечались типичные побочные эффекты, связанные с передозировкой препарата. В третьей группе (5 человек) минимальная концентрация препарата находилась ниже терапевтического диапазона, а максимальная концентрация лежала в нижней части диапазона. В этой группе в большинстве случаев наблюдался или незначительный терапевтический эффект или его не было вовсе. И, наконец, в четвертой группе, состоявшей из 7 человек, минимальная концентрация препарата лежала в верхней части терапевтического диапазона, а максимальная находилась значительно выше, с соответствующими для подобных случаев эффектами повторяющихся симптомов легкой передозировки препарата при наличии терапевтического эффекта. После проведения расчетов оптимальной дозы выявилось практически полное равенство между расчетной и реальной дозами в первой группе пациентов, необходимость существенного (примерно на 40%) снижения дозы во второй группе больных, корректировки дозы в сторону некоторого увеличения в третьей группе и некоторого уменьшен ия дозировки с соответствующими изменениями интервалов приема препарата в четвертой группе. Нами также было проведено несколько отличающееся от предыдущего исследование фармакокинетики карбамазепина на основе проведения ТЛ М у достаточно представительной группы детей (42 человека) с судорожным синдромом. Полученные в этом исследовании результаты дают основание считать, что в возрастной группе 9-15 лет некоторые фармакокинетические параметры имеют существенные половые отличия. Так, отмечено вполне достоверное (примерно на 45%) снижение клиренса препарата у девочек по сравнению с мальчиками той же возрастной группы, что влечет за собой практически двукратное уменьшение дозировки препарата. Однако по достижении 14-15 лет половые признаки перестают оказывать столь очевидное влияние на фармакокинетику препарата. Приведем один пример успешного применения популяционного моделирования для оптимизации фармакотерапии у пациентки С. в возрасте 16 лет, масса - 57 кг, рост - 162 см, которая находилась на монотерапии карбамазепином. Пациентка принимала карбамазепин по следующей схеме: утро - 400 мг, днем 300 мг и вечером - 400 мг в течение 4 лет. По данным мониторирования (Сmin - 7,8 мкг/мл, Сmax - 12,7 мкг/мл) явлений передозировки не было, однако больную беспокоили регулярные судорожные приступы перед пробуждением. Измеренные концентрации препарата в крови говорили о практической близости к верхней потенциально опасной границе терапевтического диапазона Сmin - 9,1 мкг/мл, Сmax - 13,0 мкг/мл. С помощью популяционного подхода установлено, что прогнозируемый минимум ниже 9 мкг/мл возможен именно во время наблюдения приступов. По нашим расчетам, для купирования приступов у больной перед пробуждением должна сохраняться концентрация карбамазепина (в 6-7 часов утра), равная 8,2 мкг/мл. Исходя из проведенных расчетов, было два возможных варианта изменения терапии: 1-й вариант - увеличить вечернюю дозу на 100 мг и тогда уровень препарата не будет опускаться ниже 9 мкг/мл (Сmin - 9,0 мкг/мл, Сmax - 13,8 мкг/мл), но амплитуда разброса между максимальным и минимальным значением существенно возрастет. По второму варианту дозу дневного приема препарата необходимо увеличить и принимать по 400 мг ровно через 8 часов. Тогда ожидаемый прогноз по минимальному уровню препарата в крови (Сmin - 9,3 мкг/ мл, Сmax - 13,3 мкг/мл) будет таким же, как и в первом случае, но разброс окажется существенно меньше, а значит, и риск передозировки будет ниже. Нами была выбрана вторая схема, так как разница между минимальной и максимальной концентрацией препарата в этом случае предполагалась несколько меньше, при этом реальные измеренные концентрации карбамазепина составили: Сmin - 9,2 мкг/мл, Сmax - 13,1 мкг/мл. На основании результатов ТЛМ карбамазепина у беременных женщин 20-30 лет с характерным эписиндромом нами совместно с сотрудниками кафедры нейрохирургии и неврологии ММСИ под руководством чл.-корр. АМН, профессора В.А. Карпова установлена достоверная связь между суточной дозой карбамазепина и концентрацией женских половых гормонов. Так, при суточной дозе свыше 900 мг (расчетная, оптимальная в каждом конкретном случае) наблюдалось достоверно резкое - в 1,5-2 раза снижение концентрации эстрадиола и прогестерона. При дозе менее 600 мг (расчетная, оптимальная) такого снижения не отмечено. Таким образом, из приведенных примеров проведения ТЛМ у больных разных возрастных групп, с разными патологиями можно сделать следующие выводы. 1. Используя данные ТЛМ, возраст и пол больного, а также эффективность проводимой терапии, проанализировав фармакокинетические параметры, полученные в результате измерения концентраций препарата в крови, на основе той или иной фармакокинетической модели, соответствующей вычисленным параметрам, можно составить оптимальный прогноз необходимого уровня препарата в крови больного при изменении режима дозирования. 2. Применяя современные подходы в оптимизации фармакотерапии, можно существенно повысить эффективность проводимой терапии и существенно сократить время пребывания в стационаре (а в некоторых случаях проводить лечение и амбулаторным путем). При этом значительно уменьшается число случаев резистентности, неясных побочных эффектов и общее число токсических проявлений. Методы определения антиконвульсантов (карбамазепин, фенитоин, фенобарбитал)Для определения концентрации антиконвульсантов в крови человека разработано достаточно большое количество методов, основанных на различных физико-химических свойствах этих препаратов. В настоящее время наиболее широко применяются иммуно-флюоресцентные и хроматографические методы. Различными авторами разработано большое количество газохроматографических методов и методов, основанных на применении высокоэффективной жидкостной хроматографии. На основе этих публикаций нами разработана оригинальная модификация метода определения концентрации антиконвульсантов с применением ВЭЖХ. Отличительная особенность разработанного нами метода заключается в одновременном определении карбамазепина, фенобарбитала, суксилепа и дифенина и з одного образца крови и в возможности применения микроколоночного варианта ВЭЖХ. Для получения максимальной чувствительности суксилепа необходимо проводить анализ при другой длине волны поглощения. В том случае, когда исследователь имеет дело с монотерапией вышеназванных антиконвульсантов, вполне возможно применять наиболее простой способ подготовки биологических проб для анализа - использовать метод прямого осаждения белков сыворотки крови. Осаждение белков может осуществляться, например, метиловым спиртом, 10%-ным раствором трихлоруксусной кислоты или ацетонитрилом с последующим центрифугированием и вводом надосадочной жидкости в хроматографическую колонку. В случае наличия в одной пробе двух и более препаратов наиболее целесообразно применение однократной экстракции. После отбора крови (1-2 мл) из локтевой вены ее выдерживают 30 мин. при комнатной температуре для образования сгустка, затем центрифугируют при 1500 об./мин. 15 мин при комнатной температуре. Полученную сыворотку крови замораживают (если не требуется проведения немедленного анализа) и хранят до проведения анализа при -20°С в морозильной камере. Анализ проводят методом ВЭЖХ с использованием однократной экстракции препарата хлористым метиленом или хлороформом и анализом сухого (после упаривания растворителя) на обратно-фазной хроматографической колонке на оптимальной длине волны спектрофотометрического детектора следующим образом. К 0,2 мл сыворотки крови, полученной описанным выше способом, приливали 1,5 мл хлористого метилена (возможно применение хлороформа, однако температура кипения хлористого метилена существенно ниже, что заметно влияет на скорость проведения всего анализа в целом). Смесь энергично встряхивали на вибромиксере 2 мин., центрифугировали при 5000 об./мин. при комнатной температуре 15 мин и затем отбирали 1,2 мл нижнего органического слоя. Для получения сухого остатка хлористый метилен упаривали при 50°С в токе азота. Сухой остаток растворяли в 120 мкл элюента и 50 мкл полученного раствора вводили в хроматографическую колонку. Хроматографическое разделение проводили при комнатной температуре (20+/-4°С) на колонке (4,6*250 мм) "Партисил ОДС-2" зернением 5 мкм. В качестве детектора использовали переменно-волновой спектрофотометр "Алтекс-Хитачи 155-40" с объемом ячейки 8 мкл на длине волны 254 нм. В качестве элюента использовалась смесь: 37% ацетонитрила и 63% бидистиллированной воды. Объемная скорость элюирования составляла 1,0 мл/мин. Время удерживания карбамазепина в этих условиях составляло 4,5+/-0,5 мин. Количественное определение препарата проводили по методу абсолютной калибровки. Для этого составляли контрольные растворы сыворотки крови, содержащие известные концентрации карбамазепина в диапазоне от 50 до 1000 нг/мл. Анализ каждого контрольного образца проводили не менее трех раз. По результатам проведенных определений составляли калибровочный график. Коэффициент корреляции r=0,998. Относительная ошибка определения карбамазепина при концентрации препарата в контрольном образце 2 мкг/мл составила 7,8% отн. Предел детектирования составлял 25 нг/мл. Аналогичным способом проводили анализы фенитоина и фенобарбитала. Вышеназванные препараты отличались только временем удерживания хроматографического пика и составляли 3,7+/-0,3 и 2,4+/-0,2 мин. соответственно. Существенное преимущество дает применение микроколоночного варианта ВЭЖХ. При использовании колонок с внутренним диаметром 2 мм и длиной 85-120 мм расход элюента уменьшается во много раз (например, в случае определения антиконвульсантов, расход элюента составлял 0,2 мл/мин), что существенно удешевляет стоимость проведения анализа, дает возможность использовать значительно меньший объем биологической пробы и увеличивает чувствительность определения препарата. Так, в нашей лаборатории разработаны методы определения антиконвульсантов с применением отечественных микроколонок, заполненных суспензионным способом отечественными носителями на основе "Диасорба С16" и других сорбентов. Типичная хроматограмма сывороточных экстрактов до приема препаратов и содержащих фепобарбитал, фе-нитоин и карбамазепин представлена на рис. 1.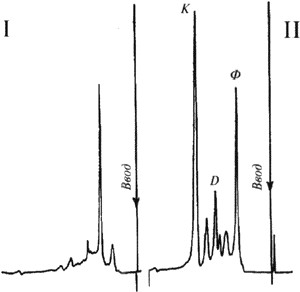 Рисунок 1. Хроматограммы сывороточных экстрактов до приема препаратов - I и содержащих фенобарбитал (Ф), фенитоин (D) и карбамазепин (К) - II Abstract One of the basic tasks of clinical pharmacokinetics is the maintenance of optimal concentration of a medicine in place of action. Especially it concerns preparations having narrow therapeutic corridor (some antibiotics, antidysrythmics, antiepyleptics etc.). This task is solved with the help Therapeutic Drug Monitoring (TDM). Fora lot of medicinal preparations the assignment of so-called average dozes without the account of knowledge of concentration of a preparation in blood can result in unpredictable consequences. What the basic principles of realization TDM are? After introduction of a preparation into organism its molecule at place of action should be in balance with molecules of same preparation in blood. It means, that optimal therapeutic effect should meet a certain average concentration (or average range of concentration) of preparation in blood. At a stage of development of new drugs it is mandatory to carry out pharmacokinetic studies allowing to find out optimum of "therapeutic corridor" for many medicines, which can be formulated as a range of concentration of a preparation in blood, within the limits of which there is a high enough probability of reception of a positive effect and low enough probability of occurrence undesirable and toxic effects.
Рисунок 1. Хроматограммы сывороточных экстрактов до приема препаратов - I и содержащих фенобарбитал (Ф), фенитоин (D) и карбамазепин (К) - II Abstract One of the basic tasks of clinical pharmacokinetics is the maintenance of optimal concentration of a medicine in place of action. Especially it concerns preparations having narrow therapeutic corridor (some antibiotics, antidysrythmics, antiepyleptics etc.). This task is solved with the help Therapeutic Drug Monitoring (TDM). Fora lot of medicinal preparations the assignment of so-called average dozes without the account of knowledge of concentration of a preparation in blood can result in unpredictable consequences. What the basic principles of realization TDM are? After introduction of a preparation into organism its molecule at place of action should be in balance with molecules of same preparation in blood. It means, that optimal therapeutic effect should meet a certain average concentration (or average range of concentration) of preparation in blood. At a stage of development of new drugs it is mandatory to carry out pharmacokinetic studies allowing to find out optimum of "therapeutic corridor" for many medicines, which can be formulated as a range of concentration of a preparation in blood, within the limits of which there is a high enough probability of reception of a positive effect and low enough probability of occurrence undesirable and toxic effects.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
 При поступлении препарата в системный кровоток из депо его концентрация постепенно возрастает, достигая максимального значения Сmax в момент времени Тmax и затем начинает убывать. Если считается, что процесс абсорбции имеет линейный характер (скорость процесса прямо пропорциональна количеству или концентрации препарата в системе), то скорость этого процесса характеризуется константой скоростью абсорбции k(abs) измеряемой в л/ч. В случае линейного процесса эту константу можно выразить через период полувсасывания Т1/2(abs) - время, за которое всасывается половина введенной дозы препарата: k(abs) = ln2 / Т1/2(abs) При внесосудистом введении лекарства не все количество препарата попадает в системный кровоток, поэтому в фармакокинетике пользуются термином биодоступность - F. Биодоступность характеризует ту часть введенной дозы препарата, которая достигает системного кровотока. Определяется биодоступность при сравнении площадей под кривой "концентрация - время" - AUC для исследуемого препарата и препарата сравнения: F = AUC(test) / AUC(standart) Биодоступность бывает относительная и абсолютная. Когда в качестве стандарта используют данные о внутривенном введении этого же препарата, а в качестве тестового препарата - данные о внесосудистом введении, то речь идет об абсолютной биодоступности. Если же используются данные о внесосудистом введении различных лекарственных форм одного и того же препарата, например изготовленных разными фирмами, то речь идет об оценке относительной биодоступности. При этом в качестве стандарта выбирается хорошо известный лекарственный препарат. В рамках однокамерной модели при внутривенном введении площадь под кривой "концентрация - время" выражается следующим образом: AUC = Co / K(el) Площадь под фармакокинетической кривой пропорциональна дозе препарата, попавшей в организм, обратно пропорциональна общему клиренсу препарата и связана с величиной объема распределения выражением: Vd = D / (K(el) * AUC) где D - однократная доза препарата, введенная внутривенно. Очень важно отметить, что параллельно с процессом абсорбции происходит процесс выведения препарата - элиминация. Элиминация препарата, как правило, складывается из двух процессов - биотрансформации (или метаболизма) и экскреции препарата. Метаболическое превращение препарата происходит главным образом в печени (за счет работы ферментов, которые гидролизуют, окисляют, восстанавливают, алкилируют, ацетилируют и т.п. лекарство). Часто продукт метаболической деятельности организма обладает большей активностью, чем введенное лекарство (новокаинамид, эналаприлат и др.). При линейном характере процесса выведения в рамках однокамерной модели элиминация препарата описывается моноэкспоненциальной зависимостью и характеризуется константой скоростью элиминации K(el) (л/ч). Этот параметр в общем виде представляет собой сумму скоростей выведения почечным и непочечным путями. Для однократного внутривенного введения дозы препарата D уменьшение концентрации препарата в единственной камере происходя в соответствии с уравнением: C(t) = (D / Vd) - exp(-K(el) * t) Для такой модели может использоваться и другой показатель, характеризующий процесс выведения препарата - период полуэлиминации, всем хорошо известный параматр Т1/2, который связан с константой скорости элиминации выражением: Т1/2 = 0,693 / K(el) Количественную оценку элиминируемого препарата дает клиренс (Сl) - объем крови, очищаемый от препарата в единицу времени (мл/ч или л/ч). Для препаратов, которые быстро распределяются и чье поведение может быть описано в рамках линейной модели, клиренс определяется выражением: Сl = Vd * K(el) При линейном характере процессов абсорбции и элиминации изменение концентрации препарата во времени после однократного внесосудистого приема описывается уравнением: C(t) = (K(abs) * F * D) / [Vd * (K(abs) - K(el))] - [exp(-K(el) * t) - exp(-K(abs) * t)] Таким образом, при определенных значениях биодоступности препарата (F) и получаемой пациентом дозы (D) форма фармакокинетической кривой определяется соотношением основных параметров кинетики - Vd, K(abs) и K(el) Если препарат вводится в постоянной дозе через фиксированные интервалы времени, меньшие, чем время элиминации препарата, то его концентрация в крови возрастает ступенчатым образом, а затем наступает период, когда в каждом интервале между приемом очередных доз препарата количество всасывающегося препарата равно количеству элиминируемого. Это состояние называется стационарным или Steady stale, а концентрация, достигнутая при этом, называется стационарной и обозначается Сss. При одной и той же скорости абсорбции чем длиннее период полуэлиминации или полувыведения препарата по отношению к интервалу дозирования, тем медленнее достигается стационарный уровень. Иными словами, чем больше T1/2 выведения препарата, тем больше времени потребуется для достижения стационарного уровня концентрации. На практике принято считать, что состояние равновесия достигается по прошествии 4-5 периодов полувыведения препарата. Для выбора оптимального интервала дозирования препарата очень важна информация о ширине терапевтического коридора (или о максимально допустимой амплитуде колебаний концентрации препарата в крови) и о временах полувыведения. Целью врача является удерживать концентрацию препарата в рамках этого коридора, подбирая оптимальные интервалы дозирования (т). Изменение концентрации препарата во времени при многократном введении одинаковых доз (D) через равные промежутки времени (т) в стационарном режиме описывается уравнением: Сss(t) = (K(abs) * F * D) / [Vd * (K(abs) - K(el))] * [exp(-K(el)t) / 1 - exp(K(el)т) - exp(-K(abs)t) / 1 - exp(K(abs)т)] В том случае, если определенную концентрацию в крови необходимо создать немедленно и затем поддерживать ее на этом уровне, дается нагрузочная доза препарата, а затем - поддерживающие. В тех случаях, когда с помощью простейших однокамерных моделей на основе экспериментально полученных данных не удается приемлемо описать процессы, применяются двухкамерные (и более) модели. При этом считается, что в первой камере происходит быстрое распределение препарата и затем более медленный обмен с другой (или другими) периферической камерой. В таких случаях так же, как и при однокамерных моделях, строятся дифференциальные уравнения материального баланса. Эти многокамерные модели с помощью таких уравнений могут описывать различные варианты введения препарата. Например, двухкамерная модель может быть схематично изображена в виде центральной и периферической камер, отличающихся скоростями взаимного проникновения препарата (Рис. В).
При поступлении препарата в системный кровоток из депо его концентрация постепенно возрастает, достигая максимального значения Сmax в момент времени Тmax и затем начинает убывать. Если считается, что процесс абсорбции имеет линейный характер (скорость процесса прямо пропорциональна количеству или концентрации препарата в системе), то скорость этого процесса характеризуется константой скоростью абсорбции k(abs) измеряемой в л/ч. В случае линейного процесса эту константу можно выразить через период полувсасывания Т1/2(abs) - время, за которое всасывается половина введенной дозы препарата: k(abs) = ln2 / Т1/2(abs) При внесосудистом введении лекарства не все количество препарата попадает в системный кровоток, поэтому в фармакокинетике пользуются термином биодоступность - F. Биодоступность характеризует ту часть введенной дозы препарата, которая достигает системного кровотока. Определяется биодоступность при сравнении площадей под кривой "концентрация - время" - AUC для исследуемого препарата и препарата сравнения: F = AUC(test) / AUC(standart) Биодоступность бывает относительная и абсолютная. Когда в качестве стандарта используют данные о внутривенном введении этого же препарата, а в качестве тестового препарата - данные о внесосудистом введении, то речь идет об абсолютной биодоступности. Если же используются данные о внесосудистом введении различных лекарственных форм одного и того же препарата, например изготовленных разными фирмами, то речь идет об оценке относительной биодоступности. При этом в качестве стандарта выбирается хорошо известный лекарственный препарат. В рамках однокамерной модели при внутривенном введении площадь под кривой "концентрация - время" выражается следующим образом: AUC = Co / K(el) Площадь под фармакокинетической кривой пропорциональна дозе препарата, попавшей в организм, обратно пропорциональна общему клиренсу препарата и связана с величиной объема распределения выражением: Vd = D / (K(el) * AUC) где D - однократная доза препарата, введенная внутривенно. Очень важно отметить, что параллельно с процессом абсорбции происходит процесс выведения препарата - элиминация. Элиминация препарата, как правило, складывается из двух процессов - биотрансформации (или метаболизма) и экскреции препарата. Метаболическое превращение препарата происходит главным образом в печени (за счет работы ферментов, которые гидролизуют, окисляют, восстанавливают, алкилируют, ацетилируют и т.п. лекарство). Часто продукт метаболической деятельности организма обладает большей активностью, чем введенное лекарство (новокаинамид, эналаприлат и др.). При линейном характере процесса выведения в рамках однокамерной модели элиминация препарата описывается моноэкспоненциальной зависимостью и характеризуется константой скоростью элиминации K(el) (л/ч). Этот параметр в общем виде представляет собой сумму скоростей выведения почечным и непочечным путями. Для однократного внутривенного введения дозы препарата D уменьшение концентрации препарата в единственной камере происходя в соответствии с уравнением: C(t) = (D / Vd) - exp(-K(el) * t) Для такой модели может использоваться и другой показатель, характеризующий процесс выведения препарата - период полуэлиминации, всем хорошо известный параматр Т1/2, который связан с константой скорости элиминации выражением: Т1/2 = 0,693 / K(el) Количественную оценку элиминируемого препарата дает клиренс (Сl) - объем крови, очищаемый от препарата в единицу времени (мл/ч или л/ч). Для препаратов, которые быстро распределяются и чье поведение может быть описано в рамках линейной модели, клиренс определяется выражением: Сl = Vd * K(el) При линейном характере процессов абсорбции и элиминации изменение концентрации препарата во времени после однократного внесосудистого приема описывается уравнением: C(t) = (K(abs) * F * D) / [Vd * (K(abs) - K(el))] - [exp(-K(el) * t) - exp(-K(abs) * t)] Таким образом, при определенных значениях биодоступности препарата (F) и получаемой пациентом дозы (D) форма фармакокинетической кривой определяется соотношением основных параметров кинетики - Vd, K(abs) и K(el) Если препарат вводится в постоянной дозе через фиксированные интервалы времени, меньшие, чем время элиминации препарата, то его концентрация в крови возрастает ступенчатым образом, а затем наступает период, когда в каждом интервале между приемом очередных доз препарата количество всасывающегося препарата равно количеству элиминируемого. Это состояние называется стационарным или Steady stale, а концентрация, достигнутая при этом, называется стационарной и обозначается Сss. При одной и той же скорости абсорбции чем длиннее период полуэлиминации или полувыведения препарата по отношению к интервалу дозирования, тем медленнее достигается стационарный уровень. Иными словами, чем больше T1/2 выведения препарата, тем больше времени потребуется для достижения стационарного уровня концентрации. На практике принято считать, что состояние равновесия достигается по прошествии 4-5 периодов полувыведения препарата. Для выбора оптимального интервала дозирования препарата очень важна информация о ширине терапевтического коридора (или о максимально допустимой амплитуде колебаний концентрации препарата в крови) и о временах полувыведения. Целью врача является удерживать концентрацию препарата в рамках этого коридора, подбирая оптимальные интервалы дозирования (т). Изменение концентрации препарата во времени при многократном введении одинаковых доз (D) через равные промежутки времени (т) в стационарном режиме описывается уравнением: Сss(t) = (K(abs) * F * D) / [Vd * (K(abs) - K(el))] * [exp(-K(el)t) / 1 - exp(K(el)т) - exp(-K(abs)t) / 1 - exp(K(abs)т)] В том случае, если определенную концентрацию в крови необходимо создать немедленно и затем поддерживать ее на этом уровне, дается нагрузочная доза препарата, а затем - поддерживающие. В тех случаях, когда с помощью простейших однокамерных моделей на основе экспериментально полученных данных не удается приемлемо описать процессы, применяются двухкамерные (и более) модели. При этом считается, что в первой камере происходит быстрое распределение препарата и затем более медленный обмен с другой (или другими) периферической камерой. В таких случаях так же, как и при однокамерных моделях, строятся дифференциальные уравнения материального баланса. Эти многокамерные модели с помощью таких уравнений могут описывать различные варианты введения препарата. Например, двухкамерная модель может быть схематично изображена в виде центральной и периферической камер, отличающихся скоростями взаимного проникновения препарата (Рис. В). При использовании таких моделей появляются дополнительные параметры - константы скоростей обмена между камерами (К(2,1) и К(1,2)). Теперь, зная фармакокинетические параметры, могут быть составлены уравнения для двух и более камер и соответственно построены фармакокинетические кривые для этих камер. При приеме препарата через определенные, равные между собой промежутки времени в крови вскоре появляется так называемый плато-эффект, т.е. устанавливается постоянный уровень препарата. Величину этого уровня можно оценить по приближенному уравнению:Ccp ~ (1,5 * D * F* t1/2) / (Vd * т) где F - доля препарата, всосавшаяся в организм при пероральном приеме (меняется от 0 до 1 ): т - интервал между дозированием лекарства. Для оценки скорости изменения концентрации препарата в крови в процессе лечения можно рассчитать число повторных приемов, которые создадут концентрацию, отличающуюся от стационарной не более чем на 10%. Подобные расчеты возможны при условии, что в течение курса лечения величина k(эл) существенно не изменяется (препараты, для которых не отмечены явления индукции или угнетения метаболизирующих ферментов). Таким образом, мы убедились, что фармакокинетические методы позволяют произвести расчет оптимальной и индивидуальной дозировки препарата. При этом должны выполняться следующие условия: 1. Концентрация препарата в крови должна достигнуть желаемого стабильного уровня сразу после первичного приема (Сss°). 2. Минимальная концентрация препарата в крови, т.е. концентрация перед очередным приемом, недолжна быть ниже эффективной терапевтической концентрации (Сэф). 3. Максимальная концентрация препарата не больше безопасной концентрации (Сs). Для выполнения этих условий можно вывести следующие уравнения для расчета начальной дозы Dн и поддерживающих доз Dп: Dн = Сэф * Vd * ek(эл)*т / f Dп = Сэф * Vd * (ek(эл)*т - 1) / f Для безопасного лечения рассчитанными дозами интервалы между приемами препарата (t) должны быть не больше максимального интервала (tmax): т(max) = 3,33 * t1/2* lg[1 + Y(S-1)] где Y - специальный безразмерный параметр, S - характеристика терапевтической широты препарата S = Cs / Сэф. Величина Y рассчитывается по специальным таблицам или экспериментальным данным. Однако подобные расчеты можно с достаточной надежностью вести и по уравнению: т(max) = 1,3 + S * (0,24 + 0,54 * t1/2) Эти зависимость вполне логична - чем медленнее выводится препарат (чем больше t1/2), тем реже его дозировка. Учитывая, что значения т(max) являются по определению максимально допустимыми интервалами между дозированием препарата, при расчете начальных и поддерживающих дозировок следует пользоваться меньшими значениями t, при этом достаточно хорошие результаты достигаются при использовании величины т, равной примерно половине т(max). Все, что мы рассмотрели в смысле фармакокинетического моделирования, основано на предположении о линейной кинетике, которое может быть сформулировано следующим образом:
При использовании таких моделей появляются дополнительные параметры - константы скоростей обмена между камерами (К(2,1) и К(1,2)). Теперь, зная фармакокинетические параметры, могут быть составлены уравнения для двух и более камер и соответственно построены фармакокинетические кривые для этих камер. При приеме препарата через определенные, равные между собой промежутки времени в крови вскоре появляется так называемый плато-эффект, т.е. устанавливается постоянный уровень препарата. Величину этого уровня можно оценить по приближенному уравнению:Ccp ~ (1,5 * D * F* t1/2) / (Vd * т) где F - доля препарата, всосавшаяся в организм при пероральном приеме (меняется от 0 до 1 ): т - интервал между дозированием лекарства. Для оценки скорости изменения концентрации препарата в крови в процессе лечения можно рассчитать число повторных приемов, которые создадут концентрацию, отличающуюся от стационарной не более чем на 10%. Подобные расчеты возможны при условии, что в течение курса лечения величина k(эл) существенно не изменяется (препараты, для которых не отмечены явления индукции или угнетения метаболизирующих ферментов). Таким образом, мы убедились, что фармакокинетические методы позволяют произвести расчет оптимальной и индивидуальной дозировки препарата. При этом должны выполняться следующие условия: 1. Концентрация препарата в крови должна достигнуть желаемого стабильного уровня сразу после первичного приема (Сss°). 2. Минимальная концентрация препарата в крови, т.е. концентрация перед очередным приемом, недолжна быть ниже эффективной терапевтической концентрации (Сэф). 3. Максимальная концентрация препарата не больше безопасной концентрации (Сs). Для выполнения этих условий можно вывести следующие уравнения для расчета начальной дозы Dн и поддерживающих доз Dп: Dн = Сэф * Vd * ek(эл)*т / f Dп = Сэф * Vd * (ek(эл)*т - 1) / f Для безопасного лечения рассчитанными дозами интервалы между приемами препарата (t) должны быть не больше максимального интервала (tmax): т(max) = 3,33 * t1/2* lg[1 + Y(S-1)] где Y - специальный безразмерный параметр, S - характеристика терапевтической широты препарата S = Cs / Сэф. Величина Y рассчитывается по специальным таблицам или экспериментальным данным. Однако подобные расчеты можно с достаточной надежностью вести и по уравнению: т(max) = 1,3 + S * (0,24 + 0,54 * t1/2) Эти зависимость вполне логична - чем медленнее выводится препарат (чем больше t1/2), тем реже его дозировка. Учитывая, что значения т(max) являются по определению максимально допустимыми интервалами между дозированием препарата, при расчете начальных и поддерживающих дозировок следует пользоваться меньшими значениями t, при этом достаточно хорошие результаты достигаются при использовании величины т, равной примерно половине т(max). Все, что мы рассмотрели в смысле фармакокинетического моделирования, основано на предположении о линейной кинетике, которое может быть сформулировано следующим образом:  Рисунок 1. Хроматограммы сывороточных экстрактов до приема препаратов - I и содержащих фенобарбитал (Ф), фенитоин (D) и карбамазепин (К) - II Abstract One of the basic tasks of clinical pharmacokinetics is the maintenance of optimal concentration of a medicine in place of action. Especially it concerns preparations having narrow therapeutic corridor (some antibiotics, antidysrythmics, antiepyleptics etc.). This task is solved with the help Therapeutic Drug Monitoring (TDM). Fora lot of medicinal preparations the assignment of so-called average dozes without the account of knowledge of concentration of a preparation in blood can result in unpredictable consequences. What the basic principles of realization TDM are? After introduction of a preparation into organism its molecule at place of action should be in balance with molecules of same preparation in blood. It means, that optimal therapeutic effect should meet a certain average concentration (or average range of concentration) of preparation in blood. At a stage of development of new drugs it is mandatory to carry out pharmacokinetic studies allowing to find out optimum of "therapeutic corridor" for many medicines, which can be formulated as a range of concentration of a preparation in blood, within the limits of which there is a high enough probability of reception of a positive effect and low enough probability of occurrence undesirable and toxic effects.
Рисунок 1. Хроматограммы сывороточных экстрактов до приема препаратов - I и содержащих фенобарбитал (Ф), фенитоин (D) и карбамазепин (К) - II Abstract One of the basic tasks of clinical pharmacokinetics is the maintenance of optimal concentration of a medicine in place of action. Especially it concerns preparations having narrow therapeutic corridor (some antibiotics, antidysrythmics, antiepyleptics etc.). This task is solved with the help Therapeutic Drug Monitoring (TDM). Fora lot of medicinal preparations the assignment of so-called average dozes without the account of knowledge of concentration of a preparation in blood can result in unpredictable consequences. What the basic principles of realization TDM are? After introduction of a preparation into organism its molecule at place of action should be in balance with molecules of same preparation in blood. It means, that optimal therapeutic effect should meet a certain average concentration (or average range of concentration) of preparation in blood. At a stage of development of new drugs it is mandatory to carry out pharmacokinetic studies allowing to find out optimum of "therapeutic corridor" for many medicines, which can be formulated as a range of concentration of a preparation in blood, within the limits of which there is a high enough probability of reception of a positive effect and low enough probability of occurrence undesirable and toxic effects.