Негормональные методы лечения вазомоторных симптомов менопаузы
Статьи Опубликовано в журнале:«КЛИНИЧЕСКАЯ ФАРМАКОЛОГИЯ И ТЕРАПИЯ»; 2010; №19 (2); стр. 1-5.
После наступления менопаузы (как естественной, так и искусственной) у женщины нередко появляются различные симптомы, в том числе приливы, потливость по ночам, изменения настроения и сна, сухость во влагалище и снижение либидо, которые могут быть достаточно выраженными и ухудшать качество жизни [1]. Вазомоторные симптомы (прежде всего приливы) отмечаются примерно у 75% женщин менопаузального возраста (от 68 до 90%), в связи c чем примерно четверть из них обращаются к врачу [2]. Наиболее эффективным методом лечения климактерического синдрома является гормонозаместительная терапия, однако она возможна не во всех случаях (противопоказания, нежелание женщины принимать гормоны, побочные эффекты), что заставляет разрабатывать негормональные методы лечения этого распространенного состояния.
Вазомоторные симптомы менопаузы: эпидемиология и механизмы развития
Основное проявление климактерического синдрома — приливы, которые характеризуются появлением ощущения жара в верхней части тела и часто сопровождаются потливостью и сердцебиениями. Приливы обычно продолжаются от 1 до 5 минут, хотя могут сохраняться до 15 минут. Они начинают возникать еще до менопаузы, достигают пика в течение 2-3 лет после ее наступления, а затем постенно уменьшаются и полностью проходят. По данным опроса более 16000 женщин в возрасте 40-55 лет (исследование SWAN), в период перименопаузы приливы отмечались у 57% пациенток, а после наступления менопаузы — у 50% [3]. По данным E.Kronenber и соавт. [2], у 60% женщин приливы сохранялись в течение менее 7 лет, однако у небольшой части пациенток (15%) они наблюдались в течение более 15 лет. Факторами риска появления приливов считают хирургическую менопаузу (резкое снижение уровней эстрогенов), увеличение индекса массы тела, курение [4].
Патогенез вазомоторных симптомов менопаузы окончательно не установлен. Непосредственной причиной приливов считают расширение периферических сосудов, которое приводит к усилению кровотока и увеличению температуры кожи. Развитие приливов ассоциируется со снижением уровней эстрогенов, а гормонозаместительная терапия вызывает прекращение или уменьшение вазомоторных симптомов. В основе развития приливов лежит дисфункция терморегуляторного центра, расположенного в гипоталамусе и поддерживающего температуру тела в нормальном диапазоне (терморегуляторная зона). У женщин с приливами наблюдается сужение границ терморегуляторной зоны [5]. При этом даже небольшое увеличение температуры тела, которая превышает верхнюю границу указанного диапазона, вызывает потливость и периферическую вазодилатацию, сопровождающуюся ощущением прилива. Важную роль в терморегуляции играют уровни норадреналина и серотонина [6], изменения которых отмечаются при снижении уровней эстрогенов. Увеличение содержания норадреналина в головном мозге и недостаток серотонина вызывают сужение границ терморегуляторной зоны. Во время приливов резкий подъем уровней метаболитов норадреналина коррелирует с повышением температуры тела и теплоотдачи [7]. Снижение уровней серотонина происходит параллельно со снижением уровней эстрогенов в менопаузе [8]. Опреденное значение могут иметь и другие нейромедиаторы, например, β-эндорфины.
Заместительная гормонотерапия
Заместительная гормонотерапия — это основной метод лечения средне-тяжелого и тяжелого климактерического синдрома. Частота ответа на заместительную гормонотерапию составляет 80-90%. По данным мета-анализа 24 исследований более чем у 3300 женщин, пероральное применение эстрогенов и комбинированных препаратов, содержавших эстрогены и гестагены, привело к значительному уменьшению приливов и их интенсивности (отношение шансов 0,13, 95% доверительный интервал 0,07-0,23) [9]. Кроме того, заместительная гормонотерапия дает еще ряд благоприятных эффектов, в частности предупреждает прогрессирование постменопаузального остеопороза и снижает риск остеопоротических переломов. По данным исследования WHI [10], заместительная гормонотерапия, начатая в возрасте до 60 лет и в течение 10 лет после начала менопаузы, оказывала кардиопротективное действие. В то же время длительная терапия эстрогеном и прогестином в исследовании WHI ассоциировалась с увеличением риска развития рака молочной железы и тромбоэмболических осложнений [11]. Заместительная гормонотерапия возможна не у всех женщин менопаузального возраста. Эстрогены противопоказаны женщинам с раком молочной железы, яичников и матки (а также с отягощенным семейным анамнезом) и венозными тромбоэмболическими осложнениями. Некоторые женщины отказываются от длительного приема гормональных препаратов, в частности из-за боязни развития рака молочной железы. Причиной прекращения лечения могут быть нежелательные эффекты эстрогенов, в том числе маточные кровотечения, болезненность в области молочных желез, головная боль, задержка жидкости. Риск их повышается с возрастом, поэтому целесообразность применения эстрогенов у пожилых женщин (старше 60 лет) вызывает сомнение. Переносимость эстрогенов можно улучшить путем снижения доз, однако эффективность лечения в этом случае также уменьшается [4].
Негормональные методы лечения
Если женщина не хочет или не может принимать эстрогены, то для лечения климактерических симптомов целесообразно применять негормональные средства. В легких случаях может оказаться достаточно эффективной модификация образа жизни. Например, эксперты Северо-Американского общества менопаузы (NAMS) рекомендуют следующие меры женщинам с легкими вазомоторными симптомами [12]: (1) охлаждение тела, например, с помощью вентиляторов; (2) физические нагрузки; (3) избегать горячей и острой пищи; (4) методы релаксации, такие как йога, массаж, медитация, медленное дыхание, ванны; (5) психотерапия.
У больных средне-тяжелым и тяжелым климактерическим синдромом изучается эффективность венлафаксина (ингибитора обратного захвата серотонина и норадреналина), пароксетина и других селективных ингибиторов обратного захвата серотонина, габапентина, клонидина [4]. В контролируемых исследованиях венлафаксин, пароксетин и клонидин уменьшали выраженность вазомоторных симптомов на 50-67%. Недостатком всех перечисленных препаратов является достаточная высокая частота нежелательных эффектов, которые могут быть серьезными. Предпринимались также попытки применения различных фитопрепаратов, например, соевых изофлавонов, однако их эффективность убедительно не доказана. Результаты плацебо-контролируемых исследований некоторых препаратов, таких как жень шень, витамин Е и гомеопатические средства, оказались отрицательными. Следует отметить, что в клинических исследованиях у женщин с климактерическими симптомами наблюдается достаточно высокая частота ответа на плацебо, поэтому положительные результаты открытых неконтролируемых исследований не могут служить надежным обоснованием применения негормональных препаратов.
Перспективным негормональным средством лечения приливов в период менопаузы представляется бета-аланин, который недавно был зарегистрирован в Российской Федерации под названием Клималанин. Препарат выпускается в таблетках по 400 мг, которые назначают 1-2 раза в день. При необходимости доза может быть увеличена до 3 таблеток.
Бета-аланин — это бета-аминокислота, которая синтезируется в организме человека и имеет важное значение для метаболизма тканей и функционирования нервной системы. Бета-аланин препятствует выделению тучными клетками гистамина и брадикинина, которые вызывают расширение сосудов кожи. При этом препарат не блокирует H1-гистаминовые рецепторы и не вызывает нежелательные эффекты антигистаминных средств, в частности сонливость. Эффект бета-аланина считают следствием прямого стабилизирующего действия на мембраны тучных клеток. Однако механизмы действия бета-аланина при климактерическом синдроме, вероятно, более сложные и не ограничиваются блокадой периферической вазодилатации. Препарат вызывает накопление карнозина и пантотеновой кислоты в клетках и при длительном применении может способствовать стабилизации энергетического метаболизма. Определенное значение, по-видимому, имеет и действие бета-аланина на глициновые и другие рецепторы ЦНС, которые могут опосредовать терморегуляцию.
Клинические исследования бета-аланина
Первое открытое неконтролируемое исследование бета-аланина было проведено более 40 лет назад. В него были включены 70 женщин, жаловавшихся на приливы [13]. Бета-аланин применяли по 400-800 мг. Длительность терапии составляла от 5 дней до 1-2 месяцев. Результаты лечения оказались хорошими или удовлетворительными у 35 (70%) из 48 пациенток с естественной менопаузой, у 7 (50%) из 14 пациенток, перенесших гистерэктомию по поводу фибромы, у 2 (66%) из 3 женщин, перенесших гистерэктомию по поводу кист или сальпингита, и у 7 (50%) из 14 женщин, получавших лечение по поводу злокачественных опухолей гинекологических органов или рака молочной железы. Неэффективность бета-аланина чаще всего была связана с длительным сохранением приливов, которые возникали часто, были интенсивными и не поддавали терапии гормональными средствами, которые назначали ранее. Лекарственных нежелательных явлений при лечении бета-аланином не наблюдали. Двенадцать женщин, ответивших на бета-аланин, были переведены на плацебо. Только у 4 (33%) из них наблюдался умеренный ответ на лечение. Таким образом, открытое исследование подтвердило эффективность и хорошую переносимость бета-аланина у женщин с приливами. Уменьшение приливов было отмечено в целом у 70% пациенток, в то время как частота ответа на плацебо составила всего 33%. Следует отметить достаточно высокую эффективность бета-аланина у оперированных женщин с раком молочной железы или матки, у которых гормональная терапия невозможна. По мнению авторов, перед назначением заместительной гормоноальной терапии целесообразно провести пробный курс лечения бета-аланином.
P.Delacroix и соавт. [14] провели двойное слепое, плацебо-контролируемое, рандомизированное исследование бета-аланина в дозе 1200 мг/сут у 100 женщин в возрасте около 50 лет с климактерическим синдромом на фоне естественной или искусственной менопаузы, наличие которой было подтверждено на основании уровней гонадотропинов в моче. Пациентки были рандомизированы на 2 группы и получали бета-аланин или плацебо в течение 60 дней. Менопауза была естественной 43 из 50 женщин основной группы и 36 из 50 женщин контрольной группы.
Перед началом лечения пациенток наблюдали в течение месяца, чтобы оценить выраженность и частоту приливов. Женщины регистрировали число приливов исходно и через 30 и 60 дней. Выраженность приливов оценивали по 3-балльной шкале (легкие - +, умеренные - ++, выраженные - +++). Кроме того, определяли переносимость приливов (хорошая или плохая) и степень дистресса, связанного с приливами (от 0 до 3). Выделяли хороший (уменьшение числа приливов и по крайней 2 из 3 других критериев тяжести климактерического синдрома), удовлетворительный (уменьшение по крайней мере 2 из 3 критериев тяжести климактерического синдрома), плохой (уменьшение только 1 критерия) эффект и отсутствие ответа (нарастание тяжести климактерического синдрома).
Исходно среднее число приливов у 79 женщин с естественной менопаузой достоверно не отличалось между двумя группами. Через 1 месяц оно достоверно снизилось при лечении бета-аланином по сравнению с плацебо. Через 2 месяца достигнутый эффект сохранялся. До лечения в группе плацебо приливы были легкими у 72% женщин и умеренными или выраженными у 28%, в группе бета-аланина — у 49% и 51% пациенток, соответственно. После лечения бета-аланином доля пациенток с легкими приливами увеличилась до 81%, а в группе плацебо снизилась до 8%, в то время как доля женщин с умеренными и выраженными приливами снизилась до 19% в основной группе и увеличилась до 92% в контрольной группе (рис. 1). Таким образом, интенсивность приливов значительно уменьшилась при лечении бета-аланином и увеличилась при применении плацебо. В основной группе доля женщин, которые хорошо переносили приливы, увеличилась с 47% до 77%, а в группе плацебо она снизились 67% до 6%. Кроме того, лечение бета-аланином привело к уменьшению дистресса, связанного с приливами. В группе плацебо доля пациенток, у которых приливы не вызывали какого-либо беспокойства, снизилась с 56% до 11%, а в группе бета-аланина она увеличилась с 19% до 74%. По мнению врачей, результаты применения бета-аланина были хорошими или очень хорошими у 84% пациентов, а плацебо — только у 3% (р=0,001; рис. 2).
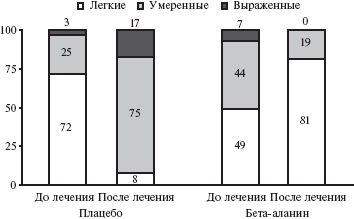
Рис. 1. Изменения выраженности приливов у женщин с естественной менопаузой при лечении бета-аланином и плацебо
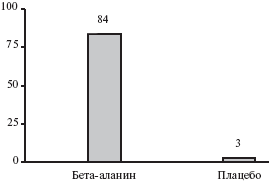
Рис. 2. Частота (%) хорошего и очень хорошего ответа на лечение бета-аланином или плацебо (по мнению врачей)
Искусственная менопауза была причиной климактерического синдрома у 21 пациентки, в том числе 14 в группе плацебо и 7 в группе бета-аланина. В этой группе лечение бета-аланином также привело к значительному уменьшению числа и интенсивности приливов и улучшению их переносимости. Каких-либо нежелательных реакций не наблюдали. Только одна пациентка группы плацебо прекратила лечение из-за его неэффективности.
J.Roueche и соавт. [15] провели двойное слепое, плацебо-контролируемое исследование бета-аланина у 52 женщин (средний возраст 50,9±4,6 лет; 38-63 лет) с жалобами на приливы, связанными с климактерическим синдромом. Критерием включения было наличие по крайней мере 10 приливов в течение 2 недель до начала лечения. Из исследования исключали пациенток, получавших эстрогены (или прекративших их прием менее месяца назад), негормональные средства или психотропные препараты в течение предыдущих 6 месяцев. Пациентки были рандомизированы на две группы по 26 человек и получали лечение бета-аланином в дозе 400 мг три раза в день или плацебо в течение 8 недель. Одна пациентка была исключена из исследования, так как она не выполнила его протокол. Первичным критерием эффективности было уменьшение частоты приливы.
Две группы были сопоставимы по возрасту и основным клиническим показателям. Доля женщин в менопаузе составила 54% в основной группе и 58% в контрольной группе, длительность менопаузы — 28,2±30,3 мес и 26,6±22,7 мес, соответственно. У подавляющего большинства пациенток менопауза была естественной (у 26 из 29). У 3/4 женщин приливы возникали ежедневно и часто были выраженными или резко выраженными (табл. 1). У большинства пациенток приливы сопровождались другими симптомами, в том числе нарушением сна, увеличением массы тела, головной болью и др. 69-81% женщин ранее не получали какую-либо терапию по поводу приливов.
ТАБЛИЦА 1.
Частота и выраженность приливов у обследованных пациенток
| Бета-аланин (n=26) | Плацебо (n=26) | |
| Частота приливов | ||
| Ежедневно | 18 (69%) | 21 (81%) |
| >20 в месяц | 7 (27%) | 2 (8%) |
| <20 в месяц | 1 (4%) | 3 (11%) |
| Средняя длительность приливов, мес | 11,0±7,0 | 12,1±8,5 |
| Время появления приливов | ||
| Днем | 4 (15%) | 4 (16%) |
| Ночью | 3 (12%) | 3 (12%) |
| Днем и ночью | 19 (73%) | 18 (72%) |
| Средняя интенсивность | ||
| + | 3 (12%) | 2 (8%) |
| ++ | 16 (61%) | 19 (73%) |
| +++ | 7 (28%) | 5 (19%) |
| Сопутствующие симптомы* | 19 (73%) | 18 (69%) |
Лечение бета-аланином привело к значительному уменьшению числа приливов. Разница была достоверной по сравнению как с исходным показателем, так и группой плацебо (табл. 2). Через 8 недель среднее число приливов снизились на 14,1±22,0 и 5,2±16,0 по сравнению с исходным в группах бета-аланина и плацебо, соответственно (p<0,01; рис. 3). Разница между группами достигла статистической значимости к концу третьей недели после начала лечения (р=0,02). Доля женщин, у которых полностью прекратились приливы, составила 40% в группе бета-аланина и 12% в группе плацебо (р=0,02; рис. 4). Разница этого показателя между двумя группами была достоверной через 7 недель после начала лечения. Кроме того, лечение бета-аланином привело к значительному уменьшению числа пациенток с умеренными (++) и выраженными (+++) приливами (p<0,05; рис. 5).
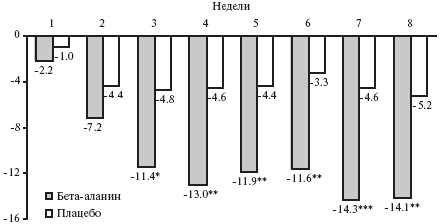
Рис. 3. Снижение числа приливов в неделю по сравнению с исходным показателем (последняя неделя до лечения). *p=0,02, **р<0,01, ***р<0,001 по сравнению с плацебо
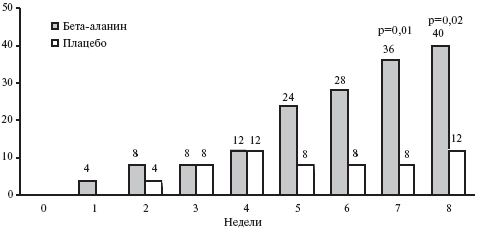
Рис. 4. Динамика процента женщин, у которых полностью прекратились приливы при лечении бета-аланином и плацебо
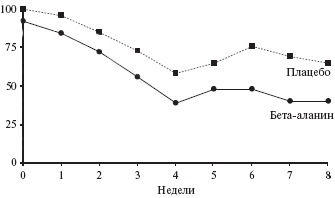
Рис. 5. Динамика процента женщин с резко выраженными и выраженными приливами при лечении бета-аланином и плацебо
ТАБЛИЦА 2.
Динамика числа приливов в неделю при лечении бета-аланином и плацебо (выборка intention-to-treat)
| Бета-аланин (n=25) | Плацебо (n=26) | |
| Исходно* | 25,1±23,0 | 19,0±16,6 |
| Неделя 1 | 22,9±26,7 | 18,0±20,5 |
| Неделя 2 | 17,9±22,4 | 14,7±19,9 |
| Неделя 3 | 13,6±16,9 | 14,2±19,8 |
| Неделя 4 | 12,0± 11,6 | 14,5±21,9 |
| Неделя 5 | 13,1±14,9 | 14,7±21,8 |
| Неделя 6 | 13,4±19,3 | 15,7±23,8 |
| Неделя 7 | 10,8±13,8 | 14,5±22,5 |
| Неделя 8 | 11,0± 15,1 | 13,9±20,6 |
Переносимость препарата была очень хорошей. В группе бета-аланина лечение было прекращено досрочно у 7 пациентов, в группе плацебо — у 6. Три пациентки прекратили прием бета-аланина через 4-6 недель в связи с отсутствием ответа на лечение, а одна — из-за тошноты.
Таким образом, двойное слепое, плацебо-контролируемое исследование подтвердило высокую эффективность и прекрасную переносимость бета-аланина в лечении вазомоторных симптомов менопаузы. Достоверное снижение частота приливов по сравнению с плацебо было отмечено через 2 недели после начала лечения и сохранялось до конца исследования.
Заключение
Приливы — это одна из основных жалоб у женщин в период перименопаузы и менопаузы. Частые и выраженные приливы, сопровождающиеся потливостью и сердцебиением, могут причинять большое беспокойство и вызывать ухудшение качества жизни. Наиболее эффективный метод лечения менопаузальных симптомов — заместительная гормонотерапия эстрогенами ± прогестагенами, однако она возможна не всегда (противопоказания, побочные эффекты, нежелание женщины принимать гормоны), что заставляет разрабатывать альтернативные негормональные средства. Перспективным препаратом является бета-аланин (Клималанин), эффективность которого доказана в двойных слепых, плацебо-контролируемых исследованиях. Препарат обладает двойным механизмом действия и блокирует как периферический, так и центральный механизмы развития приливов. Бета-аланин дает быстрый эффект и способен купировать вегето-сосудистые пароксизмы в течение нескольких минут. Результаты лечения бета-аланином не зависели от характера менопаузы (естественная или искусственная), а эффект препарата проявлялся как при легких, так и средне-тяжелых и тяжелых приливах. В отличие от препаратов психотропного действия, в частности антидепрессантов и габа-пентина, бета-аланин хорошо переносится и не вызывает какие-либо серьезные нежелательные реакции. В связи с этим препарат можно применять при любой тяжести климактерического синдрома, в том числе при легком его течении, когда особое значение приобретает безопасность лечения.
ЛИТЕРАТУРА
1. Руководство по климактерию. Под ред. В.П.Сметник, В.И.Кулакова. М.: МИА, 2001, 685 с.
2. Kronenberg F. Hot flashes: epidemiology and physiology. Ann. NY Acad. Sci., 1990, 592, 52-86.
3. Gold E., Block G., Crawford S. et al. Lifestyle and demographic factors in relation to vasomotor symptoms: baseline results from the Study of Women's Health Across the Nation. Am. J. Epidemiol., 2004, 159 (12), 1189-1199.
4. Pinkerton J., Stovall D., Kightlinger R. Advances in the treatment of menopausal symptoms. Women's Health, 2009, 5 (4), 361-384.
5. Freedman R., Krell W. Reduced thermoregulatory null zone in postmenopausal women with hot flashes. Am. J. Obstet. Gynecol., 1999, 181 (1), 66-70.
6. Freedman R. Pathophysiology and treatment of menopausal hot flashes. Semin. Reprod. Med., 2005, 23 (2), 117-125.
7. Freedman R., Norton D., Woodward S., Cornelissen G. Core body temperature and circadian rhythm of hot flashes in menopausal women. J. Clin. Endocrinol. Metab., 1995, 80 (8), 2354-2358.
8. Gonzales G., Carrillo C. Blood serotonin levels in postmenopausal women: effects of age and serum oestradiol levels. Maturitas, 1993, 17 (1), 23-29.
9. Maclennan A., Broadbent J., Lester S., Moore V. Oral oestrogen and combined oestrogen/progestogen therapy versus placebo for hot flushes. Cochrane Database Syst. Rev., 2004, 1052 (4):CD002978.
10. Rossouw J., Prentice R., Manson J. et al. Postmenopausal hormonal therapy and risk of cardiovascular disease by age and years since menopause. JAMA, 2007, 297 (13), 1465-1477.
11. Rossouw J., Anderson G., Prentice R. et al. Risk and benefits of estrogen plus progestin in health postmenopausal women: principal results of the Women's Health Initiative randomized controlled trial. JAMA, 2002, 288 (3), 321-333.
12. North American Menopause Society: treatment of menopause-associated vasomotor society: position statement. Menopause, 2004, 11 (1), 11-33.
13. Barre Y. Abufene 400 mg. Clinical experimentation. Laboratoires Adrian, 1964, data on file.
14. Delacroix P. Abufene 400 mg. Double blind placebocontrolled trial. Laboratoires Adrian-Marinier. 1978, data on file.
15. Roueche J. et al. Clinical trial report of a double-blind study of beta-alanine versus placebo in the treatment of hot flushes caused by climacteric syndrome and by the menopause. Laboratoires Doms-Adrian, 1991, data on file.
