Кандидозный вульвовагинит (патогенез, клиника, диагностика, современные принципы терапии).
СтатьиА.Л.Тихомиров, доктор медицинских наук, профессор, Ч.Г.Олейник
МГМСУ , Москва
Кандидозный вульвовагинит – инфекционное поражение слизистой вульвы и влагалища, вызываемое дрожжеподобными грибами рода Candida. Поражает, как правило, женщин репродуктивного возраста, реже встречается у девушек и женщин в периоде пери- и постменопаузы.
В последние годы распространённость кандидозного вульвовагинита неуклонно растёт, частота его составляя 30-45% в структуре инфекционных поражений вульвы и влагалища. В настоящее время эта инфекция занимает второе место среди всех инфекций влагалища и является одной из наиболее распространённых причин обращения женщин за медицинской помощью. В США ежегодно регистрируется 13 млн случаев этого заболевания. Во время беременности - достигает 40-46% (Horowitz B.J.,1991) и является одной из причин развития осложнений беременности (число самопроизвольных выкидышей на ранних сроках беременности, угроза прерывания беременности увеличиваются в 1,5 раза, инфицирование плода и новорожденного – в 2,4 раза). Кандидозный вульвовагинит обнаруживают у 30% онкологических больных и у 64% больных с различными эндокринными нарушениями. По данным J.S.Bingham (1999) 75% женщин репродуктивного возраста имеют, по крайней мере, один эпизод кандидозного вульвовагинита в течение жизни, а 50% - и повторный эпизод. 5% женщин планеты страдают рецидивирующим кандидозным вульвовагинитом.
Возбудителем кандидозного вульвовагинита являются дрожжеподобные грибы рода Candida. Грибы рода Candida – условно-патогенные микроорганизмы - в качестве сапрофитов обитают на кожных покровах и слизистых оболочках здоровых людей.
В настоящее время описано более 170 биологических видов дрожжеподобных грибов, среди которых в подавляющем большинстве случаев (85-90%) возбудителем является C.albicans (Sobel J.D., 1998). Среди остальных видов Candida клиническое значение имеют преимущественно C.glabrata (по старой классификации – C.torulopsis), C.tropicalis, C.parapsilosis, C.krusei, С.guilliermondi, значительно реже - C.pseudotropicalis и Saccharomyces cerevisiae.
Значительное учащение случаев кандидозного вульвовагинита обусловлено действием ряда предрасполагающих факторов. 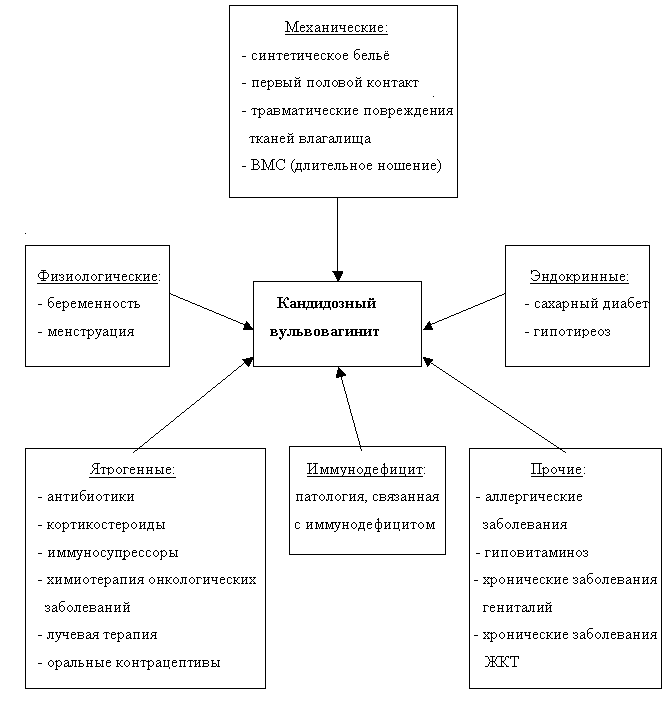
При назначении антибиотиков широкого спектра действия необходимо учитывать, что они подавляют не только патогенные бактерии, но и находящиеся во влагалище лактобациллы, являющиеся физиологическими антагонистами дрожжеподобных грибов (лактобациллы подавляют прикрепление Candida к клеткам эпителия и их размножение). В результате рН влагалищного содержимого увеличивается (сдвигается в щёлочную сторону), процесс самоочищения влагалища нарушается. Кроме того, Candida обладают способностью использовать антибиотики в качестве источников питания. При этом создаются благоприятные условия для активного размножения Candida в половых органах женщины.
Хорошо известен и факт развития кандидозного вульвовагинита при беременности. Первый эпизод кандидозного вульвовагинита отмечается у многих женщин именно во время беременности. Частота кандидозного вульвовагинита у беременных достигает 40-46% (Horowitz B.J.,1991). Такая высокая частота обусловлена изменениями гормонального баланса во время беременности. Наиболее высокая степень колонизации отмечается в последнем триместре и у первородящих.
Кандидозный вульвовагинит – одна из болезней современной цивилизации. Развитию кандидозного вульвовагинита способствует ношение белья из синтетических тканей, плотно облегающего тело, в результате чего создаётся микроклимат с повышенной влажностью и температурой, что приводит к мацерации рогового слоя кожи, возникновению термостатных условий для развития местной микрофлоры, в том числе и кишечной, где среди грибов C.albicans составляет свыше 95% (Антоньев А.А., 1985). Вирулентность C.albicans увеличивается в условиях повышенной влажности (потливости). Поэтому ношение тесного синтетического нижнего белья, подмывание душем под напором, использование спреев, применение прокладок являются триггером развития реакции гиперчувствительности и предрасполагают к колонизации Candida.
Грибы рода Сandida могут быть выделены из влагалища практически здоровых женщин при отсутствии клинических признаков кандидозного вульвовагинита (носительство). При определённых условиях под действием экзогенных и/или эндогенных факторов эти грибы становятся патогенными, вызывая заболевание.
Несмотря на наличие многочисленных исследований способ заражения и пути передачи возбудителя при кандидозном вульвовагините остаются предметом дискуссии. Дрожжеподобные грибы попадают в половые пути женщины из кишечника, при контакте с экзогенными источниками инфекции, через бытовые предметы. Существуют данные, что при рецидивирующем кандидозном вульвовагините постоянным резервуаром грибов и источником реинфекции влагалища служит желудочно-кишечный тракт. В тех случаях, когда грибы высеваются из влагалища, они почти всегда обнаруживаются и в фекалиях, причём у большинства и влагалищные, и интестинальные штаммы идентичны.
Обычно кандидоз возникает эндогенно как следствие дисметаболических расстройств и дисфункции иммунной системы. Возможно также заражение половым путём, хотя эта точка зрения всё ещё остаётся дискутабельной (несмотря на то, что партнёры могут быть носителями одного и того же штамма возбудителя).
Патогенез кандидозного вульвовагинита сложен и недостаточно изучен. Учитывая тот факт, что штаммы C.albicans, выделенные у больных кандидозным вульвовагинитом и у носителей, существенно не различаются по ряду биохимических характеристик можно сделать заключение о ведущей роли состояния макроорганизма в развитии кандидозного вульвовагинита, а не свойств возбудителя. Триггером развития заболевания является не изменение свойств гриба, а снижение резистентности организма хозяина.
В развитии кандидозной инфекции различают следующие этапы:
В этой последовательности отражены все этапы развития тяжёлого кандидоза, однако в более лёгких случаях инфекция может стабилизироваться на одном из этих этапов.
При кандидозном вульвовагините инфекционный процесс затрагивает чаще только поверхностные слои эпителия влагалища. В силу существующего на этом уровне динамического равновесия между микроорганизмами (грибами), которые стремятся, но не могут проникнуть в более глубоко расположенные слои слизистой оболочки, и макрорганизмом, который пытается, но не способен полностью элиминировать возбудитель – инфекция может персистировать десятки лет. А сдвиги этого равновесия могут привести либо к обострению заболевания, либо к ремиссии или выздоровлению.
В настоящее время различают 3 клинические формы кандидозного вульвовагинита:
1) кандидоносительство
2) острая форма кандидозного вульвовагинита
3) хронический (рецидивирующий) кандидозный вульвовагинит.
Кандидоносительство характеризуется отсутствием симптомов заболевания. Однако при микробиологическом исследовании в отделяемом влагалища дрожжеподобные грибы рода Сandida присутствуют в небольшом количестве (<104 КОЕ/мл). Бессимптомное носительство Сandida отмечается у 15-20% небеременных женщин репродуктивного возраста.
Острая форма кандидозного вульвовагинита характеризуется ярко выраженной клинической картиной: гиперемия, отёк, обильные или умеренные творожистые выделения из половых путей, высыпания в виде везикул на коже и слизистых оболочках вульвы и влагалища. При микробиологическом исследовании в отделяемом влагалища дрожжеподобные грибы рода Сandida присутствуют в высоком титре (>104 КОЕ/мл). Длительность заболевания острой формой кандидоза не превышает 2 мес.
Хронический кандидозный вульвовагинит характеризуется длительностью заболевания более 2 месяцев. А на коже и слизистых оболочках вульвы и влагалища преобладают вторичные элементы в виде инфильтрации, лихенизации и атрофичности тканей.
После завершения курса лечения, несмотря на отрицательные результаты культурального исследования, эрадикация микрорганизма может быть неполной. Это может привести к возникновению рецидивов, причём этиологическую роль в их развитии обычно играет тот же штамм. Рецидивирующий кандидозный вульвовагинит определяется как четыре или более обострения заболевания, доказанных микологически, в течение 12 месяцев. Развивается примерно у 5% пациенток с кандидозным вульвовагинитом. При этом у 50% женщин с рецидивирующим кандидозным вульвовагинитом симптомы заболевания появляются в интервале от нескольких дней до 3 мес. после успешного излечения острой формы.
Клинические проявления кандидоза разнообразны и зависят от характера предшествующих заболеваний, стадии патологического процесса, сопутствующей микробной флоры и т.д. Для генитального кандидоза характерны следующие клинические симптомы: обильные или умеренные творожистые выделения из влагалища, зуд и жжение в области наружных половых органов, усиление зуда во второй половине дня, во время сна, после водных процедур, полового акта, длительной ходьбы, во время менструации, неприятный запах, усиливающийся после половых контактов.
Существуют ситуации когда происходит инвазия паренхиматозных органов псевдогифами с развитием в них микроабсцессов. В этом случае наступает диссеминированный или генерализованный кандидоз, который отличается торпидностью течения и характеризуется выраженной реакцией со стороны всех систем организма вовлечённых в процесс.
Диагностика кандидозного вульвовагинита должна быть комплексной.
Ведущая роль в диагностике кандидозного вульвовагинита наряду с клиническими симптомами принадлежит микробиологическим методам исследования (микроскопия мазков вагинального отделяемого и культуральный метод исследования), диагностическая ценность которых достигает 95% (Анкирская А.С., 1995).
Микроскопическое исследование является одним из наиболее доступных и простых методов диагностики. Исследование проводят в нативных и окрашенных по Граму препаратах.
Культуральный метод – посев материала на питательную среду - позволяет определить количество, родовую и видовую принадлежность грибов, их чувствительность к антифунгальным препаратам, а также определить характер и степень микробной обсеменённости другими условнопатогенными бактериями.
В последние годы применяют методы экспресс-диагностики, которые в минимально короткие сроки, с довольно высокой точностью позволяют выявить штаммы гриба, при помощи готовых тест-систем с благоприятными средами для роста грибов. Использование экспресс-диагностики является весьма перспективным, оно не требует много времени, не сложно в использовании, однако их результаты не позволяют судить о сопутствующей флоре.
При тяжёлых, рецидивирующих формах кандидозного вульвовагинита, сопровождающихся нарушениями в иммунной системе, возможно определение титров антител к грибам рода Candida в сыворотке крови. Но этот метод исследования практически не применяется из-за высокой частоты ложноотрицательных и ложноположительных результатов.
Кольпоскопический метод диагностики не является специфическим. Он выявляет изменения эпителия, характерные для воспалительного процесса, но не позволяет определить этиологию заболевания.
В зависимости от концентрации дрожжеподобных грибов рода Candida и характера сопутствующей микрофлоры в вагинальном биотопе выделяют 3 формы Candida-инфекции влагалища:
1) бессимптомное носительство
2) истинный кандидоз (высокая концентрация грибов сочетается с высокой концентрацией лактобацилл)
3) сочетанная форма бактериального вагиноза с кандидозным вульвовагинитом (грибы вегетируют при подавляющем преобладании облигатных анаэробов).
Такая нозологическая дифференциация целесообразна с точки зрения выбора рациональной этиотропной терапии.
Несмотря на бурное развитие фармакологической индустрии, огромный выбор антимикотических препаратов, проблема лечения кандидозного вульвовагинита не теряет свою актуальность. Учитывая высокую частоту заболевания, длительное течение, частое рецидивирование процесса можно предположить, что вероятнее всего в основе лежит необоснованный подход к диагностике и лечению данного заболевания. Таким образом, необходимость разработки новых схем терапии кандидозного вульвовагинита с привлечением уже известных антимикотических препаратов, адекватного спектра действия, с одновременным воздействием непосредственно на возбудитель и на все возможные системные резервуары дрожжеподобных грибов для исключения возможных рецидивов, является важной задачей.
Терапия кандидозного вульвовагинита зависит от клинической формы заболевания.
Основной целью лечения кандидозного вульвовагинита является прежде всего эрадикация возбудителя.
В соответствии с классификацией Страчунского Л.С. (1994) для лечения кандидозного вульвовагинита в настоящее время используются следующие основные противогрибковые препараты:
Обычно диагноз кандидозного вульвовагинита устанавливается достаточно легко, и большая часть пациенток излечивается местным применением противогрибковых препаратов. Но традиционное интравагинальное лечение нередко оказывается нерегулярным и сопряжено с такими побочными действиями как раздражение и чувство жжения во влагалище, учащённое мочеиспускание. Этим обусловлена плохая приверженность лечению. Женщины нередко прекращают лечение по мере исчезновения симптомов заболевания, тогда как эрадикация возбудителя не происходит. В то же время надо учитывать что в период развития клинических проявлений кандидозного вульвовагинита кандидная колонизация кишечника достоверно выше. Для эрадикации кишечного резервуара могут быть использованы неабсорбируемые пероральные антимикотики.
Общей рекомендацией по лечению осложнённых форм кандидозного вульвовагинита является удлинение терапевтической схемы (при использовании местных форм продолжительность лечения возрастает вдвое, при использовании препаратов для системного воздействия рекомендуется повторный приём той же дозы через неделю при однократном назначении и т.д.).
Таким образом, для уменьшения вероятности развития рецидивов врач должен всегда применять системный подход к диагностике и лечению заболевания с воздействием одновременно как на возбудитель, так и на все возможные резервуары дрожжеподобных грибов.
Учитывая, что беременность является главным предрасполагающим фактором развития кандидозного вульвовагинита, особой проблемой является его лечение при беременности. Главным требованием в этой ситуации является безопасность лечения. По данным различных авторов, при беременности не установлена необходимость в более продолжительных курсах лечения. Предпочтение следует отдавать местному лечению.
Из всего арсенала антимикотиков, существующих на сегодняшний день, широкое применение в лечении кандидозного вульвовагинита нашли препараты, относящиеся к новому классу триазольных соединений и содержащие в своём составе флуконазол, например микомакс.
Флуконазол [a-2,3-дифлуорофенил)- a-(1Н-1,2,4-триазол-1-илметил)-1Н-1,2,4-триазол-1-этанол], 150 миллиграмм. Флуконазол высокоактивен в отношении Candida albicans и лишь около 3-5% штаммов Candida albicans резистентны к флуконазолу или имеют промежуточную чувствительность. Candida krusei и отдельные штаммы Candida glabrata резистентны к флуконазолу. К флюконазолу могут быть устойчивы и Saccharomyces cerevisiae.
Флуконазол угнетает синтез стеролов (важной составной части клеточной стенки гриба), оказывает высоко специфичное действие на грибковые ферменты, зависимые от цитохрома Р450 в результате чего ингибируется рост грибов. После приёма внутрь флуконазол хорошо всасывается, уровни его в плазме (и относительная биодоступность) превышают 90% от уровней в плазме при внутривенном введении. Концентрация в плазме достигает пика через 0,5-1,5 ч. после приёма натощак, период полувыведения флуконазола составляет около 30 ч. Концентрация в плазме находится в прямой пропорциональной зависимости от дозы. Максимальная концентрация флуконазола через 2 часа после перорального приёма 150 мг составляет 2,44-3,8 мг/л. Хорошо растворяется в воде. В отличие от других противогрибковых препаратов группы азолов, для флуконазола характерна низкая степень связывания с протеинами плазмы крови (около 11%), поэтому его основное количество находится в свободном виде. Флуконазол хорошо проникает во все биологические жидкости организма. Флуконазол проникает в ткани репродуктивной системы в количестве, сопоставимом с его содержанием в сыворотке крови. Флуконазол быстро проникает из крови в ткани. Концентрация препарата в плазме крови и тканях репродуктивной системы даже через 50 часов после приёма превышает минимальную ингибирующую концентрацию (МИК) на патогенные дрожжевые грибы. Таким образом, флуконазол проникает в ткани женской репродуктивной системы в количестве, достаточном не только для лечения системных грибковых инфекций, но и для лечения кандидозного вульвовагинита. Флуконазол выводится в основном почками. Примерно 80% введённой дозы выводится с мочой в неизменённом виде. Клиренс флуконазола пропорционален клиренсу креатинина. В отличие от других антимикотических препаратов флуконазол избирательно действует на клетку гриба, не оказывает влияние на метаболизм гормонов, не изменяет концентрацию стероидов в крови женщин. Метаболитов флуконазола в периферической крови не обнаружено. Длительный период полувыведения из плазмы (30 часов) позволяет использовать однократное назначение препарата при вагинальном кандидозе. После однократного перорального приёма 150 мг во влагалищном секрете создаётся терапевтическая концентрация, которая сохраняется достаточно долго, позволяя получить терапевтический эффект при кандидозном вульвовагините.
Следует отметить увеличение эффективности лечения кандидозного вульвовагинита примерно на 10-12% после двухкратного применения флуконазола (одна доза 150 мг 1 раз в 5-6 дней) по сравнению с однократным приёмом, эффективность достигает 94-95%.
Флуконазол оказывает хороший профилактический эффект при рецидивирующем кандидозе. Он хорошо переносится. Возможное осложнение – лёгкий, быстро проходящий желудочно-кишечный дискомфорт (менее 2%), ещё реже наблюдается головная боль и кожные высыпания.
Применение флуконазола у беременных и кормящих нецелесообразно для лечения кандидозного вульвовагинита, так как возможный риск для плода превышает показания.
Среди полиеновых антибиотиков, использующихся для лечения кандидозного вульвовагинита, хорошо известен препарат пимафуцин - фунгицидный полиеновый антибиотик из группы макролидов, широкого спектра действия, для местного и перорального применения, содержащий в качестве активной субстанции натамицин.
Пимафуцин выпускается в различных лекарственных формах: кишечнорастворимые таблетки по 100 мг, влагалищные свечи по 100 мг, 2% крем.
К натамицину чувствительны большинство патогенных дрожжеподобных грибов, особенно C.albicans.
Натамицин связывает стеролы клеточных мембран, нарушая их целостность и функцию, что приводит к гибели микроорганизмов. Натамицин практически не абсорбируется из ЖКТ. Он не токсичен и не оказывает аллергизирующего действия. Натамицин в таблетках, благодаря кишечнорастворимой оболочке, действует только в кишечнике. Резистентности к натамицину в клинической практике не встречается.
Пимафуцин не оказывает тератогенного действия (при назначении его беременным в дозе 100 мг/сут), в связи с чем возможно его применение во время беременности (даже в I триместре) и в период лактации.
Другим препаратом из группы имидазолов, применяемый в лечении кандидозного вульвовагинита, является гино-травоген - препарат для местного применения, содержащий в своём составе 600 мг изоконазола нитрат. Действует фунгистатически на дрожжеподобные грибы. Препарат также активен в отношении грамположительных микроорганизмов (стафилококков, стрептококков), в связи с чем возможно его использование при инфекциях влагалища грибкового и смешанного генеза. Выпускается препарат в виде вагинальных суппозиториев.
Для лечения кандидозного вульвовагинита или вульвовагинита смешанного генеза как небеременных, так и беременных и кормящих женщин можно рекомендовать комбинированный препарат для местного применения, с низкой системной абсорбцией – тержинан. В состав этого препарата входит: тернидазол – производное имидазола – действующий на анаэробный компонент микрофлоры влагалища; неомицин сульфат – антибиотик широкого спектра действия из группы аминогликозидов, действие которого направлено на грамположительные и грамотрицательные бактерии; нистатин – противогрибковый антибиотик из группы полиенов, высокоактивен в отношении грибов рода Candida; преднизолон – глюкокортикоид, оказывает выраженное противовоспалительное действие (позволяет быстро купировать в острой стадии признаки воспаления – гиперемию, боль, зуд и т.д.).
На сегодняшний день тержинан является одним из немногих местных препаратов, обладающих широким спектром действия за счёт удачно подобранной комбинации составных частей.
Учитывая особенности кандидозной инфекции, а также фармакодинамики и фармакокинетики вышеизложенных антимикотиков нами была разработана нижеприведенная схема лечения кандидозного вульвовагинита и оценена её клиническая эфективность. Проведено клинико-микробиологическое обследование 56 пациенток в возрасте от 18 до 49 лет с кандидозным вульвовагинитом, подтверждённый микроскопическим и культуральным методами исследования. Улучшение состояния большинство пациенток отметили уже на 3-4 день лечения. Микологическая санация и полное клиническое выздоровление были достигнуты у 53 (94,6%) пациенток.
Предлагаемая схема включает препараты с различными точками приложения, воздействуя одновременно на различные этапы жизнедеятельности и метаболизма возбудителя, а также на все возможные системные резервуары дрожжеподобных грибов.
Микомакс (per os) 150 мг двухкратно (первая доза 1-ый день, вторая доза - на 6-ой день)
+
Гино-Травоген – 1 вагинальный суппозиторий глубоко во влагалище на ночь 1-ый день
+
Пимафуцин (per os) по 100 мг 4 раза в день – 10 дней с 2-го дня лечения
В данной схеме: микомакс воздействует на возбудитель кандидозного вульвовагинита, а также на все возможные системные резервуары дрожжеподобных грибов, пимафуцин - благодаря кишечнорастворимой оболочке действует только в кишечнике (основной резервуар и триггер рецидивирования кандидозного вульвовагинита), гино-травоген – препарат для местного применения – с воздействием на дрожжеподобные грибы и грамположительные микроорганизмы (при инфекциях влагалища грибкового и смешанного генеза).
Предложенная схема лечения кандидозного вульвовагинита имеет высокую эффективность, быстро купирует симптомы, уменьшает процент рецидива, способствует повышению эффективности терапии этого широко распространённого гинекологического заболевания. Частое рецидивирование заболевания после проведения антимикотического лечения различными препаратами позволяет рекомендовать данную комплексную терапию для лечения как острого, так и хронического рецидивирующего кандидозного вульвовагинита у небеременных и некормящих женщин.
Для лечения кандидозного вульвовагинита беременных женщин из выше упомянутых препаратов возможно применение:
- пимафуцин – по 1 вагинальной свече 1 раз в сутки на ночь в течение 6 дней, либо
- тержинан – по 1 вагинальной таблетке 1 раз в сутки на ночь в течение 6-10 дней.
При наличии у полового партнёра баланита, болезненности до и после коитуса, рекомендовано лечение препаратом мифунгар в виде крема, который наносится тонким слоем 2-3 раза в сутки.
Вопросы лечения генитального кандидоза представляют собой большие трудности и вследствие того, что чаще всего кандидоз – это не заболевание, передающееся половым путём, а маркер неблагополучия в организме (иммунодефицитные состояния, дисгормональные нарушения и др.). В связи с этим, паралельно с антимикотической терапией, необходимо проводить коррекцию состояний, приводящих к развитию кандидозного вульвовагинита.
Несмотря на предложенные схемы лечения кандидозного вульвовагинита выбор лекарственного средства, в каждом конкретном случае, должен зависеть от тяжести клинического течения заболевания, наличия микстинфекции и сопутствующих заболеваний. Только такой комплексный подход к данной проблеме позволит повысить эффективность лечения кандидозного вульвовагинита снижая частоту и процент рецидивирования данного заболевания.
Список литературы:
1. Байрамова Г.Р. Кандидозная инфекция. Полиеновые антибиотики в лечении вагинального кандидоза.// Гинекология. №6. том 3. 2001. С.212-14.
2. Бурова С.А. Комплексное лечение больных кандидозными вульвовагинитами с использованием дифлюкана. Тезисы докладов научно-практической конференции – Новое в диагностике и лечении заболеваний, передающихся половым путём и болезней кожи. Москва. 22-23 окт. 1997.
3. Быков В.Л. Этиология, эпидемиология и патогенез кандидозного вульвовагинита.// Акуш. и гин. 1986. №9. С.5-7.
4. Кисина В.И., Степанова Ж.В., Мирзабекова М.А., Курчавов В.А. Зависимость клинической картины кандидозного вульвовагинита от видового состава грибов Сandida и эффективность флуконазола при первичной и рецидивирующей кандидаинфекции.// Гинекология. №6. том 2. 2000. С.193-5.
5. Муравьёва В.В., Анкирская А.С. Особенности микроэкологии влагалища при бактериальном вагинозе и вагинальном кандидозе.// Акуш. и гин. 1996. №6. С.27-30.
6. Прилепская В.Н. Клиника, диагностика и лечение вульвовагинального кандидоза (клиническая лекция).// Гинекология. №6. том 3. 2001. С.201-5.
7. Прилепская В.Н., Байрамова Г.Р. Современные представления о вагинальном кандидозе.// Русский медицинский журнал. №5. том 6. 1998. С.301-8.
8. Bingham J.S. What to do with the patient with recurrent vulvovaginal candidiasis.// Sex. Transm. Inf. 1999. 75. 225-7.
9. Granger S.E. The etiology and pathogenesis of vaginal candidosis: an update.// Br. J. Clin. Bact. 1992. V.46. №4. 258-9.
10. Horowitz B.J. Mycotic vulvovaginitis: a broad overview.// Am. J. Obstet. Gynecol. 1991. V.165. №4. 1188-92.
11. Mikamo H., Kawazoe K., Sato Y., Izumi K., Ito T. Penetration of Oral Fluconazole into Gynecological Tissues.// Antimicrobial Agents and Chemotherapy. 1999. Vol.43. №1. 148-51.
12. Perry C.M., Whittington R. Fluconazole.// Drugs. 1995. Jun. 49(6). 984-1006. Ref.111.
