Заместительная ферментная терапия при панкреатической недостаточности
Статьи И.В. Маев, профессор, д.м.н. Ю.А. Кучерявый, к.м.н.Кафедра пропедевтики внутренних болезней и гастроэнтерологии МГМСУ
(зав. кафедрой проф. И.В. Маев)
Лечение экзокринной панкреатической недостаточности до сих пор остается сложной задачей, что объясняется многофакторностью ее патогенеза и сложностью выбора оптимальной схемы терапии или наиболее эффективного препарата. В статье освещены патофизиологические и фармакологические аспекты заместительной ферментной терапии, показывающие необходимость индивидуального подхода к каждому пациенту с учетом степени экзокринной недостаточности, уровня желудочного кислотообразования, бактериальной контаминации тонкой кишки и др. Разработанные в последние годы галенические формы ферментных препаратов, существенно улучшающие смешивание и сегрегацию протеаз и липазы непосредственно к их субстратам, значительно повышают качество заместительной терапии при панкреатической недостаточности. Применение таблетированных полиферментных препаратов, покрытых оболочкой, защищающей препарат от соляной кислоты в желудке практически бесполезно; только препараты последних поколений, содержащие минимикросферы панкреатина, покрытые энтеросолюбильной оболочкой, достоверно и дозозависимо уменьшают стеаторею. Знание практикующим врачом принципов заместительной ферментной терапии определяет адекватность назначенного лечения и прогноз течения болезни.
Ключевые слова: панкреатическая недостаточность, хронический панкреатит, лечение, панкреатин
Синдром внешнесекреторной недостаточности поджелудочной железы (ПЖ) обусловлен уменьшением массы ее функционирующей экзокринной паренхимы в результате атрофии, фиброза, неоплазии, либо нарушением оттока панкреатического секрета в двенадцатиперстную кишку (ДПК) в силу блока выводных протоков ПЖ конкрементом, опухолью, густым и вязким секретом. Кроме того, выделяют так называемую вторичную панкреатическую недостаточность, когда панкреатические ферменты не активируются, либо инактивируются в кишечнике (Таблица 1). Важное значение имеет развитие атрофических изменений слизистой проксимального отдела тонкой кишки, когда уменьшается число I-клеток и S-клеток, секретирующих холецистокинин и секретин, соответственно. Дефицит эндогенного секретина вызывает нарушения целого ряда функций органов пищеварения: повышается давление в ДПК и в панкреатических протоках, отмечается спазм сфинктера Одди, снижается объем панкреатического сока и бикарбонатов. В результате уменьшается секреция жидкой части панкреатического сока, что приводит к его сгущению и повышению в нем концентрации белка, а следовательно, к увеличению вязкости и снижению скорости оттока секрета.
Клиническая манифестация экзокринной недостаточности ПЖ зависит от ряда вторичных факторов, включающих особенности гастринтестинальной моторики, желудочной, билиарной и тонкокишечной секреции, абсорбции, секреции гормонов и последствий абдоминальной хирургии (состояние после резекции желудка и гастрэктомии, холецистэктомии, билиодигестивного шунтирования и др.). Коррекция вышеуказанных нарушений может не только способствовать уменьшению проявлений внешнесекреторной панкреатической недостаточности, но и полному ее купированию. Поэтому многие авторы и предпочитают разделение экзокринной недостаточности ПЖ на первичную и вторичную. Следует отметить, что в ряде случаев вторичная панкреатическая недостаточность может развиться как на фоне сохранной экзокринной функции ПЖ, так и не фоне первичной внешнесекреторной недостаточности, значительно усугубляя ее.
Таблица 1
Причины панкреатической недостаточности
| Первичная панкреатическая недостаточность |
Вторичная панкреатическая недостаточность |
| – Хронический панкреатит – Муковисцидоз – Липоматоз ПЖ взрослых (при ожирении) – Резекция ПЖ, панкреатэктомия – Изолированная недостаточность липазы – Синдром Швахмана – Синдром Йохансона-Близзарда – Агенезия, гипоплазия ПЖ – Рак ПЖ - инфильтративный рост с субтотальным замещением функционирующей паренхимы без нарушения оттока - локальное поражение ПЖ с развитием блока (прорастание, сдавление) главного панкреатического протока |
– Заболевания слизистой оболочки тонкой кишки (уменьшение секретиновой и холецистокининовой стимуляции на ПЖ) – Гастринома (инактивация ферментов ПЖ) – Анастомоз по Бильрот II (плохое перемешивание пищевого комка с ферментами ПЖ) – Врожденная недостаточность энтерокиназы – Недостаточность поступления белков с пищей – Желчнокаменная болезнь, постхолецистэктомический синдром, циррозы печени (дефицит желчных кислот, асинхронизм поступления в ДПК желчи и панкреатического сока) |
Патофизиологические аспекты заместительной ферментной терапии. ПЖ обладает огромной резервной возможностью секреции ферментов, поскольку в физиологических условиях она продуцирует около двух литров панкреатического сока в сутки, содержащего в 10 раз больше ферментов и зимогенов, чем требуется для нормального переваривания пищи (физиологическая гиперсекреция) [13,16]. Значит, для развития синдрома мальабсорбции секреторная возможность должна снизиться существенно, примерно до уровня 5-10% от величины физиологической гиперсекреции, или, другими словами, от «нормы», что и было показано в ряде экспериментальных и клинических исследований [13,19,22,26].
На первый взгляд, лечение синдрома мальабсорбции, возникающего у больных с внешнесекреторной недостаточностью ПЖ, кажется достаточно простым. Действительно, банальный пероральный прием экзогенных панкреатических ферментов с заместительной целью должен быть весьма эффективным. Однако, полная коррекция клинических проявлений панкреатической недостаточности достигается не так часто, что связано с множеством различных факторов, анализ которых мы представим ниже.
Несмотря на широкий спектр различных нозологий, приводящих к экзокринной недостаточности ПЖ, наиболее частой причиной развития данного синдрома является хронический панкреатит (ХП). Патогенез внешнесекреторной недостаточности наиболее изучен именно при ХП, что обусловлено не только частой встречаемостью ХП, но и относительно благоприятным прогнозом течения по сравнению с раком ПЖ, наследственными заболеваниями и аномалиями развития, состояниями после оперативных вмешательств на ПЖ. Именно поэтому в данной статье мы будем говорить преимущественно о внешнесекреторной недостаточности ПЖ у больных ХП.
По мере увеличения длительности ХП секреция ферментов все более уменьшается, причем дефицит липазы выражен в большей степени и развивается раньше, чем дефицит трипсина. Это может быть объяснено следующим:
1. Считается, что у больных ХП в первую очередь снижается панкреатическая секреция именно липазы, а уже в дальнейшем происходит снижение секреции амилазы и протеаз [14,16], однако причины этих нарушений до сих пор не совсем понятны.
2. Липаза по сравнению с амилазой и протеазами в большей степени подвергается инактивации протеолитическим гидролизом [28,30].
3. Недостаточность панкреатических протеаз может быть компенсирована кишечными протеазами и пептидазами, панкреатической амилазы – амилазами слюны и кишечника. Компенсаторные возможности слюнной и желудочной липазы относительно других панкреатических ферментов значительно ниже, и не могут предотвратить появление стеатореи [29,38,45].
4. При экзокринной недостаточности ПЖ наряду со снижением синтеза панкреатических ферментов наблюдается снижение секреции бикарбонатов, что приводит к прогрессирующему падению рН в ДПК. При рН ниже 5,0 липаза разрушается быстрее, чем другие ферменты. Кроме того, при снижении интрадуоденального рН происходит снижение преципитации желчных кислот, нарушается формирование мицелл, вследствие чего дополнительно нарушается всасывание жиров [44,45].
Как было обсуждено ранее, экзогенное поступление липазы в ДПК превышающее 5-10% от нормальной концентрации фермента должно сопровождаться редукцией стеатореи [37]. Однако, в эксперименте у пациентов, коррекция экзокринной недостаточности ПЖ достигалась вне зависимости от принимаемого препарата и его дозы, определяясь только концентрацией липазы в ДПК [23,43]. Можно предположить, что это было обусловлено гиперсекрецией соляной кислоты и инактивацией ферментов в просвете двенадцатиперстной и тощей кишки [31]. Так, после приема ферментов внутрь более активный трипсин противостоит неблагоприятному действию низких значений рН в желудке и ДПК. Поэтому любой препарат панкреатина, принятый в достаточном количестве (более 10% от максимального количества, секретируемого за 4 ч пищеварительного периода), устранит азоторею, но не стеаторею. При таких условиях стеаторея всегда уменьшится, но не исчезнет, если только у больного нет сопутствующей ахлоргидрии [3]. Однако при добавлении к заместительной ферментной терапии антисекреторных средств (с целью повышения рН в двенадцатиперстной кишке) стеаторея исчезает у 40% больных [36].
Таким образом, развитие стеатореи при ХП в большей степени обусловлено нарушением панкреатического липолиза в результате снижения синтеза панкреатической липазы, нарушением секреции бикарбонатов с ацидификацией ДПК и преципитацией желчных кислот.
Краткая характеристика полиферментных препаратов.
Полиферментные препараты – это комбинированные многокомпонентные лекарственные средства, преимущественно животного происхождения, основным действующим субстратом которых является панкреатин в чистом виде или в комбинации с дополнительными компонентами (желчными кислотами, гемицеллюлазой, симетиконом, адсорбентами и др.) [5].
В настоящее время фармакологический рынок чрезвычайно насыщен различными по составу и клиническим эффектам полиферментными препаратами, однако их основным компонентом является экстракт ПЖ - панкреатин, содержащий протеазы, липазу и амилазу. Полиферментные препараты, в зависимости от комбинации входящих в их состав компонентов, можно разделить на несколько групп [8,5,10]:
- Экстракты слизистой оболочки желудка, основным действующим веществом которых является пепсин (абомин, пепсидил, ацидинпепсин).
- Панкреатические энзимы, в состав которых входит амилаза, липаза и трипсин (панкреатин, панцитрат, мезим-форте, креон, ликреаза и т.д.).
- Комбинированные препараты, содержащие помимо панкреатина компоненты желчи, гемицеллюлазу, симетикон и др. (фестал, дигестал, панстал, энзистал, панкреофлат и др.).
- Комбинированные ферменты, содержащие животные ферменты (панкреатин) в сочетании с растительными энзимами, витаминами (вобэнзим), комбицин (панкреатин и экстракт рисового грибка).
- Собственно растительные энзимы, представленные папаином, грибковой амилазой, протеазой, липазой и другими фер.ментами (пепфиз, ораза).
- Ферменты, содержащие лактазу (лактраза, тилактаза).
Применение первой группы ферментов у больных панкреатитами показано только при сочетании тяжелой внешнесекреторной недостаточности ПЖ и атрофического гастрита. Препараты 2-4 групп содержат животный панкреатин, но в связи с различным составом и, соответственно, фармакологическим эффектом они не являются взаимозаменяемыми и имеют четкие показания к применению.
На наш взгляд наиболее универсальными средствами, нормализующими пищеварение при синдромах мальдигестии и мальабсорбции, являются препараты панкреатина, не оказывающие влияния на функцию желудка, печени, моторику билиарной системы и кишечника. Эти ферменты обеспечивают достаточный спектр пищевари.тельной активности и способствуют купирова.нию таких клинических признаков как тошнота, урчание в животе, метео.ризм, стеато-, креато- и амилорея. Входящая в полиферментный комплекс амилаза расщепляет преимущественно внеклеточные полисаха.риды до простых сахаров - сахарозы и мальтозы, практически не участвуя в ги.дролизе растительной клетчатки. Протеазы в препаратах панкреатина пре.имущественно представлены химотрипсином и трипсином. Липаза участвует в гидролизе нейтрального жира.
Комбинированные препараты наряду с панкреати.ном содержат желчные кислоты, гемицеллюлазу, симетикон, растительные желчегонные (куркума) и др. Введение в препарат желчных кислот существенно из.меняет его действие на функцию пищеварительных желез и моторику желудочно-кишечного тракта. Увеличивается панкреатичес.кая секреция и холерез, стимулируется моторика кишеч.ника и желчного пузыря. В усло.виях микробной контаминации кишечника происходит их деконъюгация, что в некоторых случаях способствует активации цАМФ энтероцитов с последующим развитием осмотической и секреторной диареи. Ферментные препараты, содержащие желчные кислоты противопоказаны больным с отечными и болевыми формами ХП, поскольку они увеличивают секрецию ПЖ, стимулируют перистальтику кишечника и моторику желчного пузыря, увеличивают внутрикишечное осмотическое давление и, следовательно, болевой абдоминальный синдром.
Показания для заместительной ферментной терапии при ХП с внешнесекреторной недостаточностью [7]:
1. стеаторея при потере с калом более 15 г жира в сутки;
2. прогрессирующая трофологическая недостаточность;
3. стойкий диарейный синдром и диспептические жалобы.
Фармакологические аспекты заместительной полиферментной терапии. Основная цель заместительной терапии панкреатическими ферментами заключается в обеспечении достаточной активности липазы в ДПК. Известно, что воздействие соляной кислоты на панкреатические ферменты приводит к разрушению до 90% их количества, поэтому путем преодоления кислотного желудочного барьера явилось создание галенических форм полиферментных препаратов в кислотоустойчивой оболочке. Использование препарата, имеющего такую оболочку, увеличивает всасывание жиров в среднем на 20% по сравнению с сопоставимой дозой панкреатина без оболочки [27].
Если постпрандиальный рН в желудке зависит как от индивидуальных особенностей секреции, так и от количества пищи и времени ее нахождения в желудке, то интрадуоденальный рН зависит от остаточной секреции бикарбонатов ПЖ, секреции бикарбонатов тонкой кишкой, от разведения объемом, а также от количества соляной и желчных кислот. Поэтому при использовании панкреатических ферментов с кислотоустойчивой оболочкой интрагастральный рН не должен превышать 5, так как в этом случае ферменты будут освобождаться от энтеросолюбильной оболочки уже в желудке. Если это произойдет, то часть ферментов у пациентов с нарушенной моторной функцией будет необратимо разрушена при реацидификации. С другой стороны внутрижелудочное высвобождение панкреатических ферментов может сдвигать баланс защиты слизистой оболочки желудка в сторону усиления факторов агрессии, провоцируя эрозивно-язвенные поражения. Этот механизм часто реализуется у пациентов с дуоденогастральным рефлюксом, являющимся самостоятельным агрессивным фактором за счет негативного влияния желчных кислот, лизолицетина и фосфолипаз на слизистую желудка. В то же время, интрадуоденальный рН должен быть не ниже 5,5 для адекватного высвобождения ферментов в ДПК.
Важнейшими факторами, затрудняющими проведение эффективной заместительной ферментной терапии является асинхронный гастродуоденальный транспорт ферментных препаратов и пищевого комка, что наблюдается при нарушениях пассажа (сахарный диабет, стеноз привратника, состояние после ваготомии, автономные нейропатии и т.д.), а также при применении ферментных препаратов сравнительно большого размера.
Большинство ферментных препаратов выпускается в виде драже или таблеток в кишечно-растворимых оболочках, что защищает ферменты от высвобождения в желудке и разрушения соляной кислотой желудочного сока. Размер большинства таблеток или драже составляет 5 мм и более. Тем не менее, известно, что из желудка одновременно с пищей могут эвакуироваться твердые частицы, диаметр которых составляет не более 2 мм при оптимальном размере 1,4 мм [33]. Более крупные частицы, в частности ферментные препараты в таблетках или драже, эвакуируются в межпищеварительный период, когда пищевой химус отсутствует в ДПК. В результате препараты не смешиваются с пищей и недостаточно активно участвуют в процессах пищеварения [8]. Если таблетка или драже длительное время находятся в желудке, энтеросолюбильная оболочка разрушается, а находящиеся внутри ферменты инактивируются [1].
Одним из вариантов возможного решения этой задачи явилось появление на фармакологическом рынке препаратов, содержащих кислотоустойчивые ферменты растительного и грибкового происхождения, не нуждающихся в кислотозащитной оболочке. Однако, эффективность применения кислотоустойчивый липазы грибкового происхождения значительно уступает препаратам панкреатина [40]. По данным A.Suzuki et al. в экспериментах на собаках бактериальная липаза оказалась в 75 раз менее эффективной, чем свиная – стеаторею удавалось устранить назначением 240 мг бактериального фермента или 18 мг фермента свиного происхождения [41].
Поскольку максимальное физиологическое постпрандиальное поступление панкреатической липазы составляет приблизительно 140000 ЕД/час в течение 4 часов после еды [13], а мальабсорбция не развивается, если в двенадцатиперстную кишку попадает более 5% от нормальной максимальной продукции фермента, то для коррекции стеатореи необходимо обеспечить поступление около 28000 ЕД липазы в течение 4 часов постпрандиального периода. В настоящее время имеется большое количество различных полиферментных препаратов, содержание липазы в которых достаточно сильно варьирует (в пределах 0-25000). Соответственно для коррекции стеатореи необходимо использовать препараты только с высоким содержанием липазы [15]. Однако, на практике наиболее часто применяемыми оказываются коммерчески доступные препараты с содержанием липазы в одной таблетке (драже) в пределах 3500-6000 ЕД. Соответственно, минимально эффективной разовой дозой для коррекции стеатореи будет прием по крайней мере 5-8 драже или таблеток. Однако, данные относительные расчеты, несмотря на свою показательность, не учитывают того факта, что большая часть применяемой липазы может быть инактивирована либо не активирована у больных с преимущественно вторичным механизмом панкреатической недостаточности. В этом случае следует говорить не о 5-8 таблетках, а скорее – о 20-30 на прием пищи, что невозможно по психологическим причинам. Таким образом становится понятно, почему традиционно используемое меньшее количество экзогенно принимаемых ферментов уменьшает стеаторею, но не ликвидирует ее.
Поэтому, неоспоримым является мнение, что применение энтеросолюбильных таблетированных полиферментных препаратов панкреатина, особенно в традиционных дозах, и ферментных препаратов растительного происхождения для лечения экзокринной недостаточности ПЖ практически бесполезно [18].
В дополнение к кислотной инактивации панкреатических ферментов была исследована роль протеолитических ферментов в инактивации липазы [15,37], однако клиническое значение этого механизма до сих пор не доказано. В экспериментах in vitro было показано, что быстрая инактивация липазы различными панкреатическими препаратами обратно коррелировала с активацией трипсина, а ингибирование трипсина его ингибитором значительно увеличивало время функционирования липазы [34]. Предположительно протеолитическая инактивация липазы может быть предотвращена при увеличении соотношения липаза/трипсин относительно физиологического уровня и улучшением смешивания панкреатина с белком, содержащимся в пище [34], связывающим трипсин, как в качестве субстрата, так и за счет природных ингибиторов трипсина, в обилии содержащихся в пище, особенно растительной [25]. У пациентов с алкогольным ХП, соотношение активности протеаз к липазе в дуоденальном соке высокое ввиду значительного превалирования трипсина и химотрипсина в панкреатическом секрете. Протеолитическая инактивация липазы у этих пациентов в патогенезе экзокринной недостаточности более важна, чем при нормальной функции ПЖ. Следует отметить, что у больных алкогольным ХП часто используют панкреатические ферменты с высоким содержанием протеаз для купирования боли, однако, при этом усиливается инактивация эндогенной липазы [24,34,42]. Этот факт достаточно часто отмечен в различных публикациях, где анализировались причины низкой эффективности коррекции стеатореи у больных ХП [18,34,40,42].
Для обеспечения быстрого и гомогенного смешивания ферментов с пищевым химусом, предотвращения внутрижелудочной инактивации и адекватного пассажа из желудка в ДПК были созданы ферментные препараты панкреатина нового поколения в виде микротаблеток (панцитрат) и микросфер (креон, ликреаза), диаметр которых не превышает 2 мм. Препараты покрыты энтеросолюбильными оболочками и заключены в желатиновые капсулы. При попадании в желудок желатиновые капсулы быстро растворяются, микросферы или микротаблетки смешиваются с пищей и постепенно поступают в ДПК. При рН дуоденального содержимого выше 5,5 оболочки растворяются, и ферменты начинают действовать на большой поверхности (Рис. 1). При этом, практически воспроизводятся физиологические процессы пищеварения, когда панкреатический сок выделяется порциями в ответ на периодическое поступление пищи из желудка. Препарат Креон также характеризуется оптимальным соотношением активности липазы и колипазы, высоким содержанием карбоксилэстеролипазы и фосфолипазы А2 для наиболее эффективного расщепления жиров.
Рис. 1. Характеристики растворимости микросфер Креона, выраженные как процент высвобождения липазы при рН от 4,5 до 6,0.
(По S.N.Atkinson с изм., [11]) 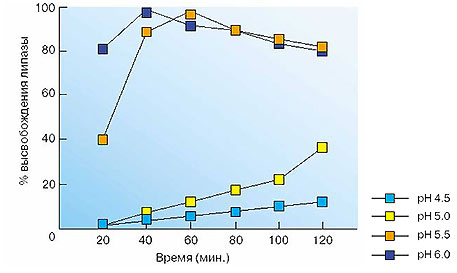
Таким образом, именно микрокапсулированные и микротаблетированные препараты можно отнести к самым современным полиферментным препаратам для заместительной ферментной терапии, в том числе отвечающим современным требованиям к данным препаратам, сформулированным на основании экпериментальных, теоретических, биохимических и клинических работ, описанных выше [1, 5, 7]:
- препараты должны быть животного происхождения;
- содержание достаточного количества ферментов (содержание липазы на один прием пищи до 30000 ЕД);
- наличие энтеросолюбильной оболочки;
- равномерное и быстрое перемешивание с пищей;
- одновременный пассаж ферментов с пищей через привратник в ДПК;
- быстрое освобождение ферментов в верхних отделах тонкой кишки;
- отсутствие желчных кислот.
- безопасность, отсутствие токсичности.
Поэтому, препаратами первого выбора при ХП с экзокринной недостаточностью можно считать креон и панцитрат. Широко используемый мезим-форте в дозах 3-6 таблеток в сутки можно использовать только для коррекции дисфункции ПЖ, возникающей при погрешностях в питании. В то время, как креон с активностью 25000 ЕД липазы способен полностью заменить экзокринную функцию ПЖ [10]. Панцитрат – препарат с высоким содержанием трипсина в одной капсуле (от 500 до 1250 ЕД). При этом, как было показано выше, протеазы, прежде всего трипсин, являются главными ингибиторами липазы. Известно, что в препаратах с высоким содержанием протеаз липаза интенсивно разрушается содержащимися в этом же препарате протеазами [7]. Этот эффект несколько ограничивает применение панцитрата для лечения экзокринной недостаточности.
Соответственно, лекарственным средством, полностью удовлетворяющим вышеуказанным требованиям и используемым в последнее время, является высокоактивный полиферментный препарат в виде минимикросфер (Креон 10000 и Креон 25000), покрытых энтеросолюбильной оболочкой. Этот препарат выгодно отличается от своего предшественника креона 8000 и аналогичных препаратов других производителей тем, что средний размер минимикросфер уменьшен до 1 мм. Это обеспечивает иную, чем при применении микросфер и микротаблеток фармакокинетику, способствует оптимальному перемешиванию с пищей и, соответственно, повышает эффективность препарата в среднем на 25% [1]. Решение уменьшить размер микросфер опиралось на результаты исследований J.H.Meyer et al., показавших в эксперименте на здоровых добровольцах, что из желудка быстрее эвакуировались микросферы диаметром 1 мм независимо от количества принимаемой с ферментом пищи [33].
Побочные эффекты полиферментной терапии возникают нечасто и обычно не носят тяжелого характера. Наиболее показательны в этом отношении исследования H.Friess et al. применявших у здоровых добровольцев в течение 4 недель панкреатин в суточной дозе 360000 (!) ЕД липолитической активности. По данным проведенных исследований авторами не только не найдено адаптационных изменений экзо- и эндокринной функции ПЖ, изменений ее размеров, но и не было отмечено существенных побочных эффектов [20], что лишний раз характеризует препараты панкреатина как достаточно безопасные.
К редким возможным побочным эффектам, возникающим при приеме полиферментных препаратов, следует отнести [7]: болезненные ощущения в ротовой полости; раздражение кожи в перианальной области; дискомфорт в животе; гиперурикемию; аллергические реакции; нарушение всасывания фолиевой кислоты (образование комплексов). Наиболее тяжелое осложнение, возникающее при длительном приеме очень высоких доз полиферментных препаратов – фиброз терминальной части подвздошной кишки и правых отделов ободочной кишки, или фиброзная колонопатия.
Хотя ее патогенез до сих пор не известен, появление этой нозологии однозначно связано с длительным приемом высоких доз полиферментных препаратов, превышающих 50000 Ед липазы на 1 кг веса в сутки [12]. До установления данной взаимосвязи было зарегистрировано всего около 60 случаев по всех странах. Фиброзная колонопатия наиболее часто проявляется метеоризмом и болевым абдоминальным синдромом, на рентгенограммах выявляется утолщение стенки кишечника и сужение просвета кишки. При биопсии определяется выраженное разрастание в подслизистом слое зрелой фиброзной ткани. Считается, что это ятрогенное осложнение обусловлено кополимерами метакриловой кислоты, являющихся компонентами энтеросолюбильных оболочек большинства полиферментных препаратов. Поскольку в Креоне кишечнорастворимая оболочка состоит из гидроксипропилметилцелюлозы, его прием является более безопасным [35].
Стратегия заместительной ферментной терапии.
Лечение внешнесекреторной недостаточности ПЖ носит комплексный характер и включает специфическую нутритивную коррекцию, этиотропную и заместительную терапию экзокринной недостаточности, а также симтоматические средства. Этиотропная терапия ХП с внешнесекреторной недостаточностью ПЖ имеет значение только при некоторых этиологических формах ХП. Это обусловлено тем, что при развитии панкреатической недостаточности происходит потеря до 90% функционирующей экзокринной паренхимы ПЖ и этиотропная терапия направлена преимущественно на предотвращение прогрессирования заболевания с максимальным сохранением оставшейся функциональной паренхимы, особенно эндокринного аппарата ПЖ. Классическими примерами этиотропных подходов к терапии является исключение приема алкоголя у больных алкогольным ХП, терапия кортикостероидами при аутоиммунном ХП. Возможно проведение оперативного лечения у больных желчнокаменной болезнью, вентильными конкрементами фатерова соска, рубцовым стенозом сфинктера Одди и другими формами обструктивного ХП. В отношении прочих причин развития ХП этиотропная терапия не разработана, либо не эффективна на данной стадии заболевания.
Нутритивная поддержка складывается из рекомендаций общего характера: исключение алкоголя и табакокурения вне зависимости от этиологии заболевания, высокое содержание белка в рационе (до 150 г/сутки), снижение на 50% от нормы содержания в пище жиров. Рекомендуются преимущественно среднецепочечные триглицериды, моно- и полиненасыщенные жирные кислоты, которые легче перевариваются панкреатической липазой и всасываются без образования мицелл. Пищевой рацион обогащается витаминами, в первую очередь жирорастворимыми. Рекомендуется принимать витаминно-минеральные комплексы, содержащие высокие дозы витаминов и микроэлементов с антиоксидантными свойствами. У больных с развитием трофологической недостаточности в зависимости от тяжести состояния назначается парентеральное, энтеральное, либо комбинированное питание.
Ферментные препараты при ХП с внешнесекреторной недостаточностью назначают пожизненно, однако доза может варьировать в зависимости от многих факторов, в том числе и от соблюдения больным диеты. Таким образом, решение о выборе дозы ферментного препарата должно приниматься индивидуально для каждого больного. Мы считаем, что при выборе концентрации активности ферментов, входящих в состав препарата, можно руководствоваться данными активности фекальной эластазы, снижение содержания которой свидетельствует о выраженности экзокринной недостаточности ПЖ. Эластазный тест в настоящее время самый информативный из неинвазивных методов диагностики внешнесекреторной недостаточности ПЖ и, в то же время он широко доступен. Ряд проведенных нами исследований, где использовалась методика подбора дозы полиферментного препарата у больных ХП, показал клиническую целесообразность ориентации на уровень фекальной эластазы при первичном выборе дозы [5,6]. В зависимости от уровня диагностированной по данным эластазного теста внешнесекреторной недостаточности назначается дифференцированная полиферментная терапия (Таблица 2). Согласно табличным данным, больным ХП с нормальной экзокринной функцией ПЖ можно назначать курсовой прием креона в дозе до 50000 ЕД липазной активности в сутки с целью коррекции симптомов диспепсии, при метеоризме и болевом абдоминальном синдроме. Больным с экзокринной недостаточностью рекомендуются более высокие стартовые дозы полиферментных препаратов.
Таблица 2.
Рекомендации по подбору дозы полиферментного препарата* у больных ХП в соответствии с данными фекальной эластазы
| Состояние экзокринной функции ПЖ | Данные эластазы кала (мкг/г) | Рекомендуемая доза препарата ЕД FIP липазы в сутки |
| Нормальная экзокринная функция ПЖ | Более 200 | 50 000 (1 капсула Креона 10 000 – 5 раз в день) |
| Умеренно выраженная экзокринная недостаточность | 100-199 | 100 000 (2 капсулы Креона 10 000 – 5 раз в день) |
| Выраженная экзокринная недостаточность | Менее 100 | 150 000 (1 капсула Креона 25 000 – 6 раз в день) |
Примечание: * только для микрокапсулированных препаратов панкреатина в энтеросолюбильной оболочке (креон, ликреаза)
Поскольку большинство больных, страдающих панкреатитом с внешнесекреторной недостаточностью, соблюдают диету, придерживаясь рекомендации частого дробного питания, у них, как правило, все приемы пищи равнозначны, и можно принимать ферменты по схеме, указанной в таблице 2. Если же диета пациента состоит из 3 традиционных приемов пищи и 2-3 промежуточных, то рекомендуется прием креона до 30000 ЕД липазы в основные приемы пищи и 10000-20000 ЕД – на промежуточные в зависимости от степени экзокринной недостаточности ПЖ. Для достижения максимального эффекта ферментные препараты должны приниматься в самом начале еды и, по возможности, фракционно во время еды (при приеме более 1 капсулы).
Несмотря на правильный выбор ферментного препарата для заместительной терапии и его стартовой дозы, последнюю нередко приходится корректировать, как ввиду ее возможной неэффективности, так и при ее эффективности – с целью попытки уменьшения суточной дозы для достижения более экономичной схемы терапии. Для этого больные должны быть детально проинструктированы о режиме приема препаратов, поскольку для обеспечения оптимального воздействия лекарственных средств нужны определенные усилия со стороны пациентов - четкое выполнение данных им рекомендаций. Поэтому в последнее время большое значение придается достижению комплайнса – хорошей совместной работы врача и пациента. Подробно алгоритм назначения полиферментных препаратов больным ХП с экзокринной недостаточностью представлен на рисунке 2.
При клинически выраженной панкреатической недостаточности обычно не удается полностью устранить стеаторею даже с помощью высоких доз препаратов, поэтому критерием адекватности подобранной дозы пищеварительных ферментов служит увеличение массы тела, нормализация стула (менее 3 раз в день), уменьшение метеоризма.
Рис. 2. Алгоритм заместительной терапии.

Причины неэффективности заместительной ферментной терапии могут быть следующими:
- неправильно установленный диагноз;
- наличие сопутствующей ХП патологии, утяжеляющей синдром мальабсорбции и требующий специфического лечения (целиакия, воспалительные заболевания кишечника, тиреотоксикоз, глистные инвазии и т.д.);
- назначение препаратов панкреатина, не имеющих кислотозащитной оболочки (панкреаль Киршнера) без блокаторов желудочной секреции;
- назначение таблетированных препаратов панкреатина в энтеросолюбильной оболочке (асинхронный гастродуоденальный транспорт);
- назначение желчьсодержащих препаратов, усиливающих перистальтику и вызывающих осмотическую диарею;
- назначение неадекватно низких доз ферментов (в том числе микрокапсулированных) для снижения общей стоимости лечения;
- нарушение комплайнса (нарушения в диете, произвольное изменение доз, времени и кратности приема полиферментных препаратов),
- недоучет возможных механизмов, приводящих к вторичной панкреатической недостаточности (желудочная гиперсекреция с ацидификацией ДПК, цирроз печени, синдром избыточного бактериального роста, гипермоторные кишечные нарушения, постгастрорезекционные расстройства и т.д.).
У части больных с синдромом внешнесекреторной недостаточности ПЖ ускорен транзит содержимого по кишечнику, что требует назначения препаратов, ослабляющих кишечную перистальтику (имодиум, дюспаталин и др.). С симптоматическими целями могут применяться короткие курсы вяжущих и обволакивающих средств. Следует помнить, что моторика кишечника очень часто нарушена у больных сахарным диабетом и у пациентов, перенесших ваготомию (обе ситуации у пациентов с ХП, к сожалению, не редкость), кроме того, часто встречается синдром избыточного бактериального роста, снижающие эффективность заместительной полиферментной терапии [32]. Поэтому считается, что для наиболее адекватной терапии экзокринной недостаточности необходимо обязательное включение в состав лечебного комплекса препаратов, устраняющих нарушения микробиоценоза кишечника (про- и пребиотики) [9]. Предпочтение следует отдавать препаратам с пребиотическими свойствами, стимулирующим, в отличие от пробиотиков, рост собственной микрофлоры, что не вызывает лишней антигенной нагрузки на организм [2].
Как мы отмечали ранее, низкие значения интрадуоденального рН приводят к инактивации принимаемых с заместительной целью полиферментных препаратов. Даже в случае приема микросфер креона при интрадуоденальных значениях рН менее 4, растворение энтеросолюбильной оболочки произойдет только в проксимальном отделе тощей кишки, что не приведет к адекватной коррекции мальдигестии. Кроме того, при низких значениях дуоденального pH уменьшается концентрация мицелл желчных кислот и липидов, что вызывает преципитацию желчных кислот даже при нормальной постпрандиальной секреции желчи у пациентов с экзокринной недостаточностью ПЖ. Поэтому для достижения максимального терапевтического действия ферментов рекомендуется сочетать их прием с антацидами, блокаторами H2-рецепторов гистамина или ингибиторами протонной помпы, причем дозы и режим приема этих препаратов подбираются индивидуально. Полная редукция стеатореи на фоне применения данных препаратов достигается редко, хотя желудочный и дуоденальный pH поддерживался на уровне pH 5 в течение долгого времени [37]. В случае, если блокаторы Н2-рецепторов гистамина не эффективны в купировании стеатореи, показано применение ингибиторов протонной помпы [21], которые к настоящему времени себя хорошо зарекомендовали в комплексной терапии внешнесекреторной недостаточности ПЖ [4, 17,39]. По данным E.P. DiMagno в случае неэффективности заместительной ферментной терапии (прием до 90 000 ЕД липазы на прием пищи) в отношении стеатореи, введение омепразола в комплексную терапию увеличивает всасывание жиров на 40% [17]. По нашим данным [4] у больных с внешнесекреторной недостаточностью ПЖ тяжелой степени, резистентных к терапии креоном в высоких дозах достаточно эффективным оказался современный ингибитор протонной помпы – рабепразол, назначение которого привело к редукции стеатореи, диарейного синдрома и метеоризма более, чем у 70% больных, причем у части пациентов дозы полиферментного препарата были уменьшены.
В заключение следует отметить, что лечение экзокринной панкреатической недостаточности остается сложной задачей, требует комплексного подхода; при выборе схемы консервативного лечения необходим индивидуальный подход в каждом отдельно взятом случае с учетом степени экзокринной и трофологической недостаточности, выраженности болевого абдоминального синдрома и эндокринных расстройств. Разработанные в последние годы галенические формы ферментных препаратов, существенно улучшающие смешивание и сегрегацию протеаз и липазы непосредственно к их субстратам, значительно повышают качество заместительной терапии при панкреатической недостаточности. Применение таблетированных полиферментных препаратов, покрытых оболочкой, защищающей препарат от соляной кислоты в желудке практически бесполезно; только препараты последних поколений, содержащие минимикросферы панкреатина, покрытые энтеросолюбильной оболочкой, достоверно и дозозависимо уменьшают стеаторею. Знание практикующим врачом принципов заместительной ферментной терапии определяет адекватность назначенного лечения и прогноз течения болезни.
.Литература
- Белоусова Е.А., Златкина А.Р., Морозова Н.А., Тишкина Н.Н. Старые и новые аспекты применения ферментных препаратов в гастроэнтерологии // Фарматека. – 2003. - №7. – С.39-44.
- Гриневич В.Б., Богданов И.В., Саблин О.А. Клинические и фармакоэкономические аспекты полиферментной заместительной терапии // Клин. перспект. гастроэнтерол., гепатол. – 2004. - №2. – с.16-23.
- ДиМагно Е.П. Межпищеварительная и стимулированная экзокринная панкреатическая секреция у человека в физиологических условиях и при патологии и последствия ее нарушений // Физиология и патофизиология желудочно-кишечного тракта / Под ред. Дж. М. Полак, С.Р. Блума, Н.А. Райта, А.Г. Батлера; Пер. с англ. – М.: Медицина, 1989. – С.302-321.
- Кучерявый Ю.А. Оценка эффективности комбинированной антисекреторной и полиферментной терапии при хроническом панкреатите с тяжелой внешнесекреторной недостаточностью // Рос. журн. гастроэнтерол., гепатол., колопроктол. – 2004. - №2. – с.78-83.
- Маев И.В., Кучерявый Ю.А. Полиферментные препараты в гастроэнтерологической практике // Врач. – 2003. - №10. – с.59-61.
- Маев И.В., Кучерявый Ю.А. Дозозависимая терапия полиферментными препаратами в энтеросолюбильной оболочке при хроническом билиарнозависимом панкреатите // Врач. – 2003. - №12. – с.35-38.
- Охлобыстин А.В. Применение препаратов пищеварительных ферментов в гастроэнтерологии // Клин. перспект. гастроэнтерол., гепатол. – 2001. – №2. – с.34-38.
- Саблин О.А., Бутенко Е.В. Ферментные препараты в гастроэнтерологии // Consilium medicum. – 2004. – Прил.№1 (Гастроэнтерология). – С.11-17.
- Старостин Б.Д. Комбинированная терапия хронического панкреатита (двойное слепое плацебо-контролируемое пилотное исследование) // Эксп. и клин. гастроэнтерол. – 2003. - №3. – С.58-65.
- Щербаков П.Л. Ферментные препараты при заболеваниях поджелудочной железы // Клин. мед. – 2001. - №11. – С.71-74.
- Atkinson S.N. A comparative study of the enzyme activity, acid resistance and dissolution characteristics of four enteric coated microsphere preparations of pancreatin // Eur. J. Clin. Res. - 1991. - Vol.1. – P.37-45.
- Bansi D.S., Price A., Russell C., Sarner M. Fibrosing colonopathy in an adult owing to over use of pancreatic enzyme supplements // Gut. – 2000. - Vol. 46 (2). – P.283-285.
- DiMagno E.P., Go V.L.W., Summerskill W.H.J. Relationship between pancreatic enzyme output and malabsorption in severe pancreatic insufficiency // N. Engl. J. Med. – 1973. – Vol.288. – P.813-815.
- DiMagno E.P., Malagelada J.R., Go V.L.W. Relationship between alcoholism and pancreatic insufficiency // Ann. NY Acad. Sci. – 1975. - Vol.252. – P.200-207.
- DiMagno E.P., Malagelada J.R., Go V.L.W. et al. Fate of orally ingested enzymes in pancreatic insufficiency: comparison of two dosage schedules // N. Engl. J. Med. – 1977. - Vol.296. – Р.1318.
- DiMagno E.P., Clain J.E., Layer P. Chronic pancreatitis. – In: Go V.L.W. et al. The Pancreas: Biology, Pathobiology, and diseases. – New York: Raven Press, 1993. – Р.665-706.
- DiMagno E.P. Gastric acid suppression and treatment of severe exocrine pancreatic insufficiency // Best Pract. Res. Clin. Gastroenterol. – 2001. - Vol. 15 (3). – P.477-486.
- Dobrilla G. Management of chronic pancreatitis. Focus on enzyme replacement therapy // Int. J. Pancreatol. – 1989. - Vol.5. – Р.17-29.
- Dutta S., Hubbard V., Appler M. Critical evaluation of the therapeutic efficacy of a pH sensitive enteric-coated pancreatic enzyme preparation in the treatment of exocrine pancreatic insufficiency secondary to cystic fibrosis // Dig. Dis. Sci. – 1988. - Vol.33. – Р.1237-1244.
- Friess H., Kleeff J., Malfertheiner P. et al. Influence of high-dose pancreatic enzyme treatment on pancreatic function in healthy volunteers // Int. J. Pancreatol. – 1998. - Vol. 23 (2). – P.115-123.
- Heijerman H.G., Lamers C.B., Bakker W. Omeprazole enhances the efficacy of pancreatin (pancrease) in cystic fibrosis // Ann. Intern. Med. – 1991. - Vol.114. – Р.200.
- Ihse I., Arnesjoe B., Kugelberg C. et al. Intestinal activities of trypsin, lipase and phospholipase after a test meal. An evaluation of 474 examination // Scand. J. Gastroenterol. – 1977. - Vol.12. – Р.663-668.
- Ihse I., Lilja P., Lundquist I. Intestinal concentrations of pancreatic enzymes following pancreatic replacement therapy // Scand. J. Gastroenterol. – 1980. - Vol.15. – Р.137-144.
- Isaksson G., Ihse I. Pain reduction by an oral pancreatic enzyme preparation in chronic pancreatitis // Dig. Dis. Sci. – 1983. - Vol.28. – Р.97-102.
- Kelly D.G., Bentley K.J., Sandberg R.J. et al. Do nutrients and bile in human duodenal juice effect the survival of lipase activity? Possible clinical implications // Gastroenterology – 1988. - Vol.94. – A.222.
- Lankisch P.G., Creutzfeldt W. Therapy of exocrine and endocrine pancreatic insufficiency. – In Creutzfeldt W., ed. Clinics in Gastroenterology. – Philadelphia: W.B. Saunders, 1984. – Р.985-999.
- Lankisch P.G., Buchler M., Mossner J. A primer of pancreatitis. – Berlin: Springer- Verlag, 1997.
- Layer P., Go V.L.W., DiMagno E.P. Fate of pancreatic enzymes during small intestinal aboral transit in humans // Am. J. Physiol. – 1986. - Vol.251. – P.475-480.
- Layer P., Zinsmeister A., DiMagno E.P. Effects of decreasing intraluminal amylase activity on starch digestion and postprandial gastrointestinal function in humans // Gastroenterol. – 1986. - Vol.91. – P.41-48.
- Layer P., Jansen J., Cherian N. et al. Feedback regulation of human pancreatic secretion // Gastroenterol. – 1990. - Vol.98. – P.1311-1319.
- Legg E.F., Spencer A.M. Studies on the stability of pancreatic enzymes in duodenal fluid to storage temperature and pH // Clin. Chim. Acta. – 1975. - Vol.65. – P.175-179.
- Madsen J.L., Graff J., Philipsen E.K. et al. Bile acid malabsorption or disturbed intestinal permeability in patients treated with enzyme substitution for exocrine pancreatic insufficiency is not caused by bacterial overgrowth // Pancreas. – 2003. - Vol. 26 (2). – P.130-133.
- Meyer J.H., Elashoff J., Porter-Fink V. et al. Human postprandial gastric empting of 1-3 millimeter spheres // Gastroenterol. – 1988. – Vol.94. – P.1315-1325.
- Pap А, Varrо V. Proteolytic inactivation of lipase as a possible cause of the uneven results obtained with enzyme substitution in pancreatic insufficiency // Hepatogastroenterol. – 1984. - Vol.31. – Р.47-50.
- Pounder R.E. Pancreatic enzyme supplements and fibrosing colonopathy. In: J.K. Aronson (Ed.). Side Effects of Drug Annual 20. – 1997. - Chapter 36. – Р.322.
- Regan P.T., Malagelada J.R., DiMagno E.P. et al. Comparative effects of antacids, cimetidine and enteric coating on the therapeutic response to oral enzymes in severe pancreatic insufficiency // Dig. Dis. Sci. – 1982. - Vol.27. – Р.485-490.
- Regan P.T., Malagelada J.R., DiMagno E.P. et al. Comperative effects of antacids, cimetidine, and enteric coating on the therapeutic response to oral enzymes in severe pancreatic insufficiency // N. Engl. J. Med. – 1977. - Vol.297. – Р.854-858.
- Regan P.T., Malagelada J.R., DiMagno E.P., Go V.L.W. Reduced intraluminal bile acid concentrations and fat maldigestion in pancreatic insufficiency: correction by treatment // Gastroenterol. – 1979. - Vol.77. - P.285-289.
- Sarner M. Treatment of pancreatic exocrine deficiency // World J. Surg. – 2003. - Vol.27(11). – P.1192-1195.
- Schneider M.U., Knoll-Ruzicka M.L., Domschke S. et al. Pancreatic enzyme replacement therapy: comparative effects of conventional and enteric-coated microspheric pancreatin and acid stable fungal enzyme preparations on steatorrhea in chronic pancreatitis // Hepatogastroenterol. –1985. – Vol.32. – Р.97-102.
- Suzuki A., Mizumoto A., Rerknimitr R. et al. Effect of bacterial or porcrine lipase with low- or high-fat diets on nutrient absorption in pancreatic-insufficient dogs // Gastroenterol. – 1999. – Vol. 116 (2). – P.431-437.
- Thiruvengadam R., DiMagno E.P. Inactivation of human lipase by proteases // Am. J. Physiol. – 1988. - Vol.255. – Р.476-481.
- Worning H. The effect of enzyme substitution in patients with pancreatic insufficiency // Scand. J. Gastroenterol. – 1980. - Vol.15. – Р.529-533.
- Zentler-Munro P.L., Fitzpatrick W.J.F., Batten J.C., Northfield T.C. Effect of intrajejunal acidity on aqueous phase bile acid and lipid concentrations in pancreatic steatorrhea due to cystic fibrosis // Gut. – 1984. - Vol.25. - P.500-507.
- Zentler-Munro P.L., Northfield T.C. Review: pancreatic enzyme replacement – applied physiology and pharmacology // Aliment. Pharmacol. Ther. – 1987. - Vol.1. - P.575-592.
Комментарии
ПРАКТИКА ПЕДИАТРА
