Клинические аспекты применения контролируемой пациентом анальгезии нестероидными противовоспалительными средствами в послеоперационном периоде
Статьи| Предупреждение! Препарат рецептурного отпуска! Использовать только после назначения врача! |
"Анестезиология и реаниматология", 5-2003
Авторы: Никода В.В., Маячкин Р.Б., Бондаренко А.В.
Российский научный центр хирургии РАМН, Москва
Цели исследования
Анальгезия, контролируемая пациентом (Patient-controlled Analgesia - PCA), в настоящее время широко применяется во многих странах мира и рассматривается в качестве альтернативы традиционному назначению анальгетиков "при болях" или их плановому введению. По мнению М. De Kock, J. I. Scholtes [3], контролируемая пациентом анальгезия (КПА) становится стандартом для послеоперационного обезболивания. За прошедшие 3 десятилетия многочисленными исследованиями продемонстрированы безопасность и эффективность метода КПА. По сравнению с рутинным парентеральным введением опиоидов КПА обеспечивает более выраженный болеутоляющий эффект, у 80-90% пациентов положительную оценку метода, менее выраженное седативное действие, снижение временных затрат медицинского персонала и сроков госпитализации [2, 4, 7]. Большое значение в эффективности метода играет психологический фактор, поскольку пациент уверен, что в любой момент самостоятельно может справиться с болью. Неотъемлемым требованием для проведения данной методики является ясное сознание больного. Самостоятельное участие пациента в лечении и возможность получить обезболивание в любой момент обеспечивают более высокую эффективность и менее выраженный седативный эффект по сравнению с традиционным внутримышечным введением анальгетика [6].
Наиболее часто в послеоперационном периоде для проведения КПА применяют внутривенное введение морфина, хотя могут использоваться и другие опиоидные анальгетики: пиритрамид, петидин, трамадол. Несмотря на более высокую безопасность КПА по сравнению с рутинными схемами обезболивания, введение опиоидных анальгетиков сопряжено с риском развития нежелательных явлений (выраженный снотворный эффект, парез желудочно-кишечного тракта, затрудненное мочеиспускание, угнетение дыхания). Применение неопиоидных анальгетиков в качестве монотерапии или в комбинации с опиоидными анальгетиками методом КПА может способствовать уменьшению числа указанных нежелательных явлений и в настоящее время изучается [1,8].
Целью данного исследования явилось изучение возможности применения нестероидных противовоспалительных средств (НПВС) для проведения КПА в послеоперационном периоде.
Материал и методы
В раннем послеоперационном периоде КПА с внутривенным введением НПВС проводилась у 36 пациентов. В зависимости от примененного анальгетика пациенты были распределены на 3 группы. Лорноксикам (Ксефокам) использовался у 16 пациентов (6 мужчин и 10 женщин) в возрасте от 65 лет до 81 года (средний возраст 67 ±5 лет), в том числе у 14 (87%) после реконструктивных вмешательств на органах брюшной полости и у 2 (13%) после операций на легких и бронхах. Кеторолак (Торадол) применен у 20 пациентов (12 мужчин и 8 женщин) в возрасте от 18 до 57 лет (средний возраст 42 ±10 лет), в том числе у 11 (55%) больных, оперированных на органах брюшной полости и забрюшинного пространства, у 8 (40%) - грудной полости, у 1 (5%) - на магистральных сосудах. Контрольную группу составили 55 пациентов (26 мужчин и 28 женщин) в возрасте от 17 до 79 лет (средний возраст 51 ±15 лет), у которых в качестве анальгетика использовали промедол. У 42 (76%) больных этой группы выполнены операции на органах брюшной полости и забрюшинного пространства, у 9 (17%) - на легких и бронхах, у 4 (7%) - на сердце и магистральных сосудах.
Сопутствующие заболевания, в том числе ИБС, постинфарктный и атеросклеротический кардиосклероз, гипертоническая болезнь, хронический бронхит и дыхательная недостаточность, сахарный диабет типа 2, ожирение имели место у 14 (88%) и 12 (60%) пациентов, которых обезболивали лорноксикамом и кеторолаком соответственно. Два и более сопутствующих заболевания в группах, где применяли лорноксикам и кеторолак, имели место у 12 (75%) и 2 (10%) пациентов соответственно. Среди пациентов, получающих промедол, сопутствующие заболевания имели 37 (67%), в том числе ИБС, постинфарктный и атеросклеротический кардиосклероз, стенокардия напряжения, гипертоническая болезнь, хронический бронхит, язвенная болезнь и эрозивный гастродуоденит, сахарный диабет типа 2, ожирение, хронический панкреатит. Два и более сопутствующих заболевания отмечено у 20 (36%) пациентов.
Пациентам 1-й группы (n = 16) для применения КПА лорноксикамом использовали следующие режимы внутривенного введения препарата: в зависимости от выраженности исходного болевого синдрома начальная доза составляла 0-8 мг, болюсная доза - от 2 до 3 мг, локаут-интервал - 10-15 мин. Максимальная 4-часовая доза препарата составляла 16 мг. При недостаточной эффективности, а также в случаях, когда 4-часовой или суточный лимит дозы был исчерпан, использовали промедол в дозе 20 мг подкожно. Пациентам 2-й группы (n = 20) проводили КПА с использованием кеторолака. Для проведения КПА использовали следующие режимы введения анальгетика: начальная доза составляла 0-15 мг, болюсная доза - 3,5 или 5 мг, локаут-интервал - 10 мин. Максимальная 4-часовая доза препарата составляла 50-60 мг. При необходимости дополнительного обезболивания пациентам этой группы также назначался опиоидный анальгетик.
Пациентам контрольной группы назначали промедол либо по стандартной схеме "обезболивание по показаниям" в разовой дозе 20 мг, вводимой подкожно (n = 24), либо использовали метод контролируемого пациентом обезболивания, при котором промедол вводился внутривенно (n = 31).
Для проведения КПА использовали оHдну из последних моделей шприцевых перфузоров SP-14S РСА Aetics, а также "Graseby" 3300 РСА Pump.
У больных контролировались показатели системной гемодинамики (АД, ЧСС), при необходимости проводилась пульсоксиметрия с использованием транспортного монитора Динамап * Плюс.
Оценка интенсивности болевого синдрома осуществлялась до начала проведения КПА, затем в течение 4-6 ч с момента начала обезболивания и далее 1 раз в сутки в течение всего периода наблюдения. Интенсивность болевого синдрома регистрировалась по визуально-аналоговой шкале (от состояния, когда пациент не ощущает болей (0 см) до очень сильных болей (10 см)). Степень снижения боли оценивали следующим образом: 0 баллов - без эффекта, 1 балл - незначительная (неудовлетворительная) анальгезия, 2 балла - средняя (удовлетворительная), 3 балла - значительная (хорошая), 4 балла - полная (отличный эффект). В случае отсутствия обезболивания либо при неудовлетворительной степени снижения боли действие препарата считалось неадекватным. Оценка интенсивности боли проводилась не только в покое, но и при активизации (кашель, дыхательная гимнастика и т. д.) больных. При проведении обезболивания учитывались суточная доза анальгетиков и потребность в дополнительном обезболивании.
В течение всего времени проведения обезболивающей терапии регистрировались все нежелательные явления, отмеченные пациентами и врачом.
Для анализа количественных данных использовали критерий Стьюдента, однофакторный дисперсионный анализ и критерий Стьюдента с поправкой Бонферрони (при множественных сравнениях), для анализа степени снижения боли - критерии Манна - Уитни, Крускала - Уоллиса и Данна (при множественных сравнениях), для анализа побочных эффектов - точный критерий Фишера. Средние величины указаны в виде среднее ±стандартное отклонение.
Результаты исследования и их обсуждение
Интенсивность боли в покое и при движении до начала проведения КПА оказалась одинаковой во всех группах. По ВАШ в покое в группах, где применяли лорноксикам и кеторолак, интенсивность боли составила 4,5 ±1,9 и 4,4 ±1,6 см, а во время кашля или глубокого вдоха - 7 ±1,6 и 7 ±1,2 см соответственно. У пациентов, у которых начинали обезболивание промедолом методом КПА, интенсивность боли оказалась 4,3 ±1,6 см в покое и 7,5 ±1,4 см при активизации. Динамика интенсивности боли во всех группах оказалась одинаковой. Интенсивность боли как в покое, так и при активизации, оцениваемая через 4 и 24 ч проведения КПА для групп больных, у которых применяли лорноксикам и кеторолак, не отличалась от таковой у больных контрольной группы (табл. 1). Следовательно, во всех группах удалось достигнуть обезболивающего эффекта, причем в покое интенсивность боли пациенты оценивали как легкую, что соответствовало значениям по ВАШ менее 3 см.
Таблица 1. Динамика интенсивности боли, оцениваемой у пациентов в покое и при движениях, в зависимости от схемы применения анальгетиков
| Этап исследования | Интенсивность боли у больных разных групп (ВАШ, см) | лорноксикам КПА (n = 16) | кеторолак КПА (n = 20) | промедол КПА (n = 31) |
| Исходное значение |   |   |   |
| покой | 4,5 ±1,9 | 4,4 ±1,6 | 4,3 ±1,6 |
| движение | 7 ±1,6 | 7,6 ±1,2 | 7,5 ±1,4 |
| 4 ч КПА: |   |   |   |
| покой | 2 ±1,3 | 1,9 ±1,1 | 2 ±1,4 |
| движение | 5,5 ±1 | 5,9 ±1,4 | 5,6 ±1 |
| 1-е сутки КПА: |   |   |   |
| покой | 1,2 ±0,7 | 1,5 ±1,1 | 1,5 ±1,3 |
| движение | 4,7 ±1,5 | 5,2 ±1,5 | 4,9 ±1,2 |
Эффективность обезболивания в зависимости от схемы назначения анальгетиков представлена в табл. 2.
Таблица 2. Сравнительная оценка эффективности (в %) обезболивания в зависимости от схемы назначения анальгетиков
| Результат | Группа исследований | лорноксикам КПА | кеторолак КПА | промедол п/п | промедол КПА | 24 ч | 48 ч | 24 ч | 48 ч | 24 ч | 48 ч | 24 ч | 48 ч |
| Отличный | - | - | - | - | - | - | 3 | 5 |
| Хороший | 70 | 100 | 60 | 91 | 25 | 50 | 74 | 74 |
| Удовлетворительный | 15 | - | 40 | 9 | 58 | 37 | 20 | 16 |
| Неудовлетворительный | 15 | - | - | - | 17 | 13 | 3 | 5 |
У пациентов всех групп, где применялся метод КПА, значительно чаще отмечали хорошие результаты обезболивания по сравнению со стандартной схемой введения промедола "при болях" (см. табл. 2). При обезболивании по стандартной схеме частота хороших результатов обезболивания в 1-е и на 2-е сутки составила 25 и 50% соответственно. В случае КПА промедолом хорошие и отличные результаты обезболивания имели место у 77 и 79% больных. Важным преимуществом метода КПА является возможность быстрого получения эффекта - пациенту нет необходимости дожидаться действий медицинского персонала, как это происходит в случае традиционного обезболивания, он нажимает кнопку своего пульта, после чего следует внутривенное поступление анальгетика; болеутоляющее действие развивается через 10-15 мин, в то время как после стандартного назначения обезболивающего средства его эффект будет иметь место в лучшем случае через 30-45 мин.
Безопасность метода КПА может определяться выбранным анальгетиком и его дозой, которая потребуется для достижения адекватного обезболивания. Мы считаем, что обеспечение безопасности при проведении КПА опиоидными анальгетиками должно основываться на применении препаратов, в меньшей степени влияющих на состояние кардиореспираторной системы (трамадол). К мероприятиям, повышающим безопасность КПА, особенно в случаях применения опиоидных анальгетиков, относятся раннее начало лечения боли, сочетанное введение анальгетиков с различным механизмом действия, использование в случае необходимости антидотов анальгетиков (налоксон), мониторинг жизненно важных функций организма (ЧД, АД, ЧСС). Особую значимость эти меры приобретают у пациентов пожилого возраста, у больных с хроническими обструктивными заболеваниями легких, сердечно-сосудистыми заболеваниями, а также у пациентов, страдающих ожирением, и др. В наших исследованиях во всех группах более половины пациентов имели сопутствующие заболевания. Тактика повышения дозы опиоидного анальгетика с целью достижения адекватного эффекта обезболивания увеличивает риск развития нежелательных явлений: выраженной седации, угнетения дыхания, тошноты, рвоты, пареза желудочно-кишечного тракта, дисфункции желче- и мочевыводящих путей. В наших исследованиях назначение НПВС (лорноксикама, кеторолака) в виде КПА приводило к снижению потребления промедола в раннем послеоперационном периоде, обеспечивало хорошую эффективность обезболивания (табл. 3). В этой связи при отсутствии противопоказаний группу НПВС мы рассматриваем в качестве "базисных" анальгетиков для послеоперационного обезболивания.
Таблица 3. Суточные дозы НПВС и потребность в дополнительном назначении промедола
| Показатель | Группа исследований | лорноксикам КПА | кеторолак КПА | промедол КПА | промедол п/п | 1 сут | 2 сут | 1 сут | 2 сут | 1 сут | 2 сут | 1 сут | 2 сут |
| Доза НПВС, мг/сут | 21 ±4 | 14 ±2 | 108 ±20 | 92 ±26 | - | - | - | - |
| Потребность в промедоле, % больных | 54 | 0 | 55 | 45 | 100 | 100 | 100 | 100 |
| Доза промедола, мг/сут | 17 ±5 | 0 | 29 ±14 | 32 ±18 | 96 ±33 | 70 ±29 | 91 ±26 | 48 ±19 |
В группе пациентов, где применялся лорноксикам, необходимость в промедоле в 1-е послеоперационные сутки возникла у 54% пациентов, а на 2-е сутки вообще не потребовалось введения опиоидных препаратов. В группе пациентов, у которых применяли кеторолак, дополнительное введение промедола отмечено у 55 и 45% больных в 1-е и 2-е послеоперационные сутки соответственно. Доза промедола в 1-е послеоперационные сутки при проведении КПА и назначения стандартной схемы "при болях" составили 96 ±33 и 91 ±26 мг соответственно (см. табл. 3). Значительное снижение средних суточных доз промедола в контрольной группе в течение 2-х суток проведения обезболивания отчасти обусловлено возникновением у некоторых больных нежелательных реакций, связанных с введением больших доз опиоидов и исключением их из исследования. Так, 25% пациентов, получавших обезболивание промедолом (20 мг подкожно "при болях") в течение 2 сут, потребовалось дополнительное назначение анальгетиков (баралгин, трамал, бупренорфин).
Важной проблемой обезболивания НПВС является изучение безопасности их применения. В целом по группам, где в качестве базисного анальгетика применяли одно из НПВС, нежелательные эффекты отмечены у 1 (6%) больного в группе лорноксикама и у 3 (15%) больных в группе кеторолака. В группе кеторолака встречались такие нежелательные явления, как тошнота, умеренно выраженный снотворный эффект, беспокойство. У одного пациента после введения болюсных доз лорноксикама в течение 1-х суток терапии появилось чувство жара и усилилась потливость. Мы считаем, что при лечении острой боли длительность приема НПВС не должна превышать 3-5 дней. При более длительном курсе возрастает вероятность развития побочных явлений со стороны желудочно-кишечного тракта.
В контрольной группе при назначении промедола "при болях" и методом КПА частыми нежелательными эффектами в 1-е сутки являлись умеренный/сильный седативный эффект соответственно у 33 и 16% больных, затруднение мочеиспускания у 8 и 3%, тошнота, рвота у 4 и 6,5%, головокружение у 4 и 6,5% больных. У одного больного 79 лет, которому была выполнена экстирпация пищевода с одномоментной пластикой желудочной трубкой, на 2-е сутки проведения КПА промедолом отмечены выраженный снотворный эффект и брадипноэ (до 6 дыханий в минуту), потребовавшие введения налоксона.
Отношение частоты хороших результатов обезболивания к частоте нежелательных явлений представлено на рисунке. Как видно на рисунке, в группах больных, у которых применяли лорноксикам и кеторолак, это отношение оказалось равным 11 и 4 соответственно. В контрольной группе больных, у которых применяли промедол методом КПА или по стандартной схеме, отношение хороших результатов обезболивания к частоте нежелательных явлений составило 2,6 и 0,5 соответственно. Таким образом, при применении КПА лорноксикамом или кеторолаком этот показатель, характеризующий качество обезболивания, превышает таковой в группе пациентов, которых обезболивали промедолом по стандартной схеме, в 22 и 8 раз соответственно.
Конечно, не совсем правильно считать, что проблему боли можно решить только внедрением высокотехнологичных методов обезболивания и созданием новых эффективных и безопасных анальгетических средств. В повышении эффективности обезболивания не менее важен вопрос организации в ведущих клиниках, многопрофильных больницах специализированной службы, занимающейся исключительно данной проблемой [5]. Оценку интенсивности боли в раннем послеоперационном периоде следует осуществлять не реже, чем регистрацию ЧСС, АД, ЧД. Существуют специальные протоколы обезболивания пациентов в послеоперационном периоде. Качество проводимой обезболивающей терапии рассматривается как один из факторов, прямо или косвенно влияющих на частоту и тяжесть осложнений, длительность госпитализации и экономические затраты.
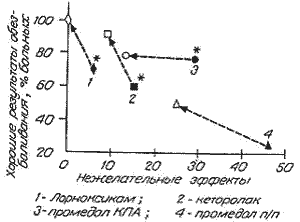
Сравнительная оценка качества обезболивания в зависимости от метола введения аналитических средств.
Темные - 1-е послеоперационные сутки, белые - 2-е послеоперационные сутки. * - р <0,05 в группе больных, у которых применяли лорнаксикам и кеторолак, частота нежелательных явлений оказалась меньше по сравнению с таковой у пациентов контрольной группы, обезболивание которых осуществлялось по стандартной схеме.
Выводы
Список литературы
1. Лебедева P.Н., Никода В.В. Фармакотерапия острой боли. - М., 1998.
2. Brelvik H. // Pain 2002. Updated Review. - Seattle, 2002. -P. 337-355.
3. De Kock M., Scholtes J.L. // Acta Anaesthesiol. Belg. - 1991. -Vol.142, N2. - P. 85-91.
4. Lindley C. // Support Care Cancer. - 1994. - Vol. 2, N 5. -P. 319-326.
5. Schug S.A., Torrie J.J. // Pain. - 1993. - Vol. 55, N 3. -P. 387-391.
6. Sinatra R.S. // Yale J. Biol. Med. - 1991. - Vol. 64, N 4. -P. 351-374.
7. Smythe M. // Pharmacotherapy. - 1992. - Vol. 12, N 2. -P. 132-143.
8. Stamer U.M., Lehnen K. et al. // 10th World Congress on Pain: Abstracts. - Seattle, 2002. - P. 318.


